Вам поставили диагноз: рак мочевого пузыря?
Данная брошюра содержит информацию о диагностике и лечении рака мочевого пузыря. Здесь собраны основные методики лечения данного заболевания, в том числе, последние разработки отечественных и зарубежных ученых-онкологов.
Ежегодно в России выявляется более 16 тысяч новых случаев заболеваний рака мочевого пузыря, причём мужчины болеют в три раза чаще, чем женщины. Мы хотим Вам помочь победить рак!
Анатомия и физиология органа
Мочевой пузырь непарный полый орган мочевыделительной системы, который располагается в малом тазу. Мочевой пузырь выполняет функцию резервуара мочи. Служит для накопления оттекающей из почек мочи с периодическим её выведения через мочеиспускательный канал. Вместимость мочевого пузыря у мужчин в норме она составляет 350–550 мл, у женщин — 250–450 мл. Позыв к мочеиспусканию появляется, когда в мочевом пузыре емкость составляет около 150–200 мл. Чем быстрее происходит наполнение мочевого пузыря, тем более сильное раздражение мышечных рецепторов, соответственно более частое мочеиспускание
Заболеваемость раком мочевого пузыря
Рак мочевого пузыря – заболевание, при котором развивается злокачественная опухоль из стенки мочевого пузыря. В структуре онкологических заболеваний в России рак мочевого пузыря занимает 8-е место среди мужчин и 18-е место среди женщин. В настоящее время имеется тенденция к постоянному увеличению числа заболевших. Заболеваемость раком мочевого пузыря в настоящее время составляет 11,9 у мужчин и 1,7 на 100 тыс. населения у женщин. Около 79% пациентов относятся к возрастной группе 50-80 лет, а пик заболеваемости приходится на седьмое десятилетие жизни пациента. Уровень смертности от этого заболевания в развитых странах составляет от 3% до 8,5%.
Морфология рака мочевого пузыря
Наиболее распространенной (более 90%) гистологической формой злокачественных эпителиальных новообразований мочевого пузыря является переходноклеточный рак.
• Плоскоклеточный рак составляет около 5%.
• Злокачественные эпителиальные опухоли мочевого пузыря представлены аденокарциномой — 0,5–2%.
• Исключительно редко встречаются мелкоклеточная и веретеноклеточная карциномы.
Клиническая TNM-классификация рака мочевого пузыря
Симптомы
Ранняя стадия заболевания проходит без симптомов. Одним из первых симптомов является кровь в моче. Причем кровь может выделяться как в маленьких количествах, так и сгустками, которые могут стать причиной задержки мочи. Дальнейшее развитие рака мочевого пузыря сопровождается:
• болезненным и затрудненным мочеиспусканием;
• появляются боли внизу живота, в паховой области, крестце, промежности;
• уменьшение объема мочевого пузыря, учащение гематурии, усиление боли;
• появляется слабость;
• анемия.
При поражении шейки мочевого пузыря с переходом на устья мочеточников постепенно снижается функция почек и постепенно развивается хроническая почечная недостаточность. При присоединении мочевой инфекции, без своевременной медицинской помощи может привести к гибели больного.
Диагностика
Важное значение в диагностике рака мочевого пузыря отводится ультразвуковому исследованию, цистоскопии и цитологическому исследованию мочи.
- Трансабдоминальное УЗИ выполняется при наполненном мочевом пузыре. Это дает возможность определить количество, размеры, локализацию и структуру, характер роста (экзофитный или эндофитный). Эффективность исследования зависит от размеров опухоли. Точность трансабдоминального УЗИ достигает 83 % при новообразованиях размером более 5 мм, тогда как при размерах опухоли менее 5мм этот показатель снижается до 37 %.
- Трансректальное и трансвагинальное УЗИ дают возможность лучшей визуализации шейки мочевого пузыря и соседних с мочевым пузырем органов. Информативность методов в оценке патологических изменений достигает 94%.
Лечение рака мочевого пузыря
С клинической точки зрения рак мочевого пузыря подразделяется на две группы: Немышечно-инвазивный (НМИРМП) (Та, T1, Tis) и инвазивный (МИРМП) (T2-4).
Лечение мышечно-неинвазивного рака мочевого пузыря
На первом этапе лечение папиллярного МНИРМП начинается с трансуретральной резекции мочевого пузыря у всех больных (ТУР МП). Кроме лечебного предназначения, ТУР МП является стадирующей операцией. Во время ТУР удаляется опухоль мочевого пузыря. Полученный материал в разных контейнерах отправляется на гистологическое исследование. В некоторых случаях выполняется повторная ТУР мочевого пузыря (second look).
Проведение ТУР мочевого пузыря (second look) рекомендовано в следующих ситуациях :
а) если опухоль удалена не полностью;
б) отсутствует мышечный слой при гистологическом исследовании
в) при всех опухолях Т1;
г) при всех опухолях G3, исключая первичную CIS.
Повторная ТУР выполняется через 2-6 недель после первичной операции. ТУР мочевого пузыря (second look) может привести к изменению стадии (Т) в сторону увеличения у 20% больных. Так же отмечается уменьшение частоты рецидивов заболевания.
После ТУР мочевого пузыря всем больным вводится внутрипузырно химиопрепарат с целью уменьшения частоты рецидивов. После получения результатов планового патоморфологического исследования индивидуально вырабатывается план дальнейшего лечения.
Внутрипузырная химиотерапия (ХТ) в лечении мышечно-неинвазивного рака мочевого пузыря
Внутрипузырная БЦЖ-терапия при мышечно-неинвазивного рака мочевого пузыря
Лечение мышечноинвазивного рака мочевого пузыря
Радикальная цистэктомия рекомендована как основной метод лечения при раке мочевого пузыря (T2–4aN0–3M0–1). Стандартный объем радикальной цистэктомии у мужчин – удаление единым блоком мочевого пузыря с частью брюшины и околопузырной клетчаткой, предстательной железы, и семенных пузырьков. При инвазии опухоли в предстательную железу, но отсутствии опухолевого роста по линии резекции мочеиспускательного канала, она может быть оставлена и использована при ортотопическом замещении мочевого пузыря.
У женщин удаляют единым блоком мочевой пузырь с частью брюшины и околопузырной клетчаткой, матка с придатками, шейка матки, передняя стенка влагалища и уретра. Неотъемлемой частью радикальной ЦЭ является двусторонняя расширенная тазовая лимфадэнэктомия.
Деривация мочи
Все варианты отведения мочи можно разделить на 2 группы:
1) операции с неконтролируемым выведением мочи (уретерокутанеостомия, уретероилеокутанеостомия (операция Брикера)
2) создание мочевого резервуара(ортотопическое или гетеротопическое замещение мочевого пузыря).
Для формирования резервуаров, накапливающих и удерживающих мочу, используются различные отделы желудочно-кишечного тракта: тонкая кишка, илеоцекальный отдел, толстая кишка.
Противопоказания к ортотопическому замещению мочевого пузыря: наличие опухолевой инвазии в мочеиспускательный канал, нерадикальное удаление мочевого пузыря, прорастание рака мочевого пузыря в предстательную железу – у мужчин, расположение опухоли в шейке мочевого пузыря или уретре – у женщин. Паллиативная цистэктомия при раке мочевого пузыря Т4b – по жизненным показаниям.
Кроме цистэктомии при мышечно-инвазивном раке мочевого пузыря возможно применение резекции мочевого пузыря.
Показания:
1) первичное поражение мочевого пузыря;
2) одиночная опухоль;
3) локализация опухоли на подвижных стенках мочевого пузыря, позволяющая отступить от края опухоли на 2 см;
4) размеры опухоли не более 5–6 см в диаметре;
5) отсутствие в окружающей макроскопически неизмененной слизистой и простатическом отделе уретры рака in situ или тяжелых диспластических изменений.
Лучевая терапия
В лечении рака мочевого пузыря в зависимости от морфологической структуры опухоли и распространенности опухолевого процесса лучевая терапия может быть разделена на радикальную, адъювантную и паллиативную. Если есть противопоказания и/ или пациент отказывается от радикального хирургического лечения, то может быт предложена лучевая терапия по радикальной программе.
Химиотерапия при мышечноинвазивном раке мочевого пузыря
НЕОАДЪЮВАНТНАЯ ХИМИОТЕРАПИЯ Неоадъювантная химиотерапия, т.е. ХТ, которая проводится до хирургического лечения, имеет ряд преимуществ и недостатков.
Преимущества неоадъювантной ХТ:
• позволяет системно воздействовать на микрометастазы на ранних этапах лечения;
• потенциально отражает чувствительность к химиопрепаратам in vivo;
• лучшая переносимость с соблюдением интенсивности дозовых режимов и интервалов между курсами;
• прогностические характеристики при ответе на неоадъювантную химиотерапию более благоприятными;
Недостатки неоадъювантной ХТ:
• гипер- и гиподиагностика при стадировании, вследствие чего возможно назначение избыточного лечения;
• отсроченная цистэктомии может ухудшить результаты лечения больных с нечувствительными к проведению ХТ опухолями.
ХИМИОТЕРАПИЯ ПРИ МЕСТНОРАСПРОСТРАНЕННОМ И МЕТАСТАТИЧЕСКОМ РАКЕ
Монохимиотерапия В качестве монохимиотерапии могут использоваться следующие препараты: цисплатин, карбоплатин, паклитаксел, доцетаксел гемцитабин, доксорубицин, метотрексат, ифосфамид, циклофосфан, 5-фторурацил. Монохимиотерапия проводится в случае если имеются противопоказания к проведению полихимиотерапии.
Полихимиотерапия у больных без противопоказаний к цисплатину при метастатическом раке мочевого пузыря стандартными химиотерапевтическими комбинациями являются схемы GC (гемцитабин, цисплатин) и MVAC (метотрексат, винбластин, доксорубицин, карбоплатин) ,которые способствуют увеличению медианы общей выживаемости больных до 14,8 и 13,8 мес. соответственно. Тем не менее, комбинация гемцитабин+цисплатин обладает меньшей токсичностью и лучшей переносимостью.
Иммунотерапия В настоящее время одним из современных направлений терапии рака мочевого пузыря является иммунотерапия. При злокачественных новообразованиях подавляется иммунный ответ организма, благодаря чему атипичные клетки могут бесконтрольно делиться и опухоль растёт. Ингибиторы контрольных точек снимают блок, и иммунные клетки начинают противодействовать раку мочевого пузыря. К таким препаратам относятся Атезолизумаб.
Особенности реабилитации
Реабилитация после хирургического лечения зависит от вида проведенного хирургического лечения. После трансуретральной резекции мочевого пузыря при мышечно-неинвазивного рака мочевого пузыря пациенту устанавливают уретральный катетер, который удаляется как правило на 2-ые сутки при благоприятном послеоперационном течении, после чего пациент в удовлетворительном состоянии выписывается из стационара.
Реабилитация после удаления мочевого пузыря проводится в несколько этапов: в раннем послеоперацонном периоде пациент активизируется, садится и встает, начинает ходить уже через 12 часов после операции. Питание также начинается в первые сутки послеоперационного периода. Во время операции хирурги устанавливают 1 или 2 дренажа в полость малого таза, которые удаляют в раннем послеоперационном периоде, в полость сформированного мочевого резервуара (в случае ортотопической пластики) устанавливают уретральный катетер для контроля диуреза и адекватного заживления анастомоза между мочевым резервуаром и мочеиспускательным каналом. Уретральный катетер удаляют, как правило, на 10 сутки после операции. По истечении 10-12 дней после операции с рекомендациями пациент выписывается в удовлетворительном состоянии. Если формируется уростома на передней брюшной стенке, то даются рекомендации по уходу за стомой.
В послеоперационном периоде необходимо применение бандажа, который требуется носить в течение 3 мес. после операции, в это время рекомендуется избегать чрезмерных физических нагрузок.
Прогноз заболевания
Профилактика рака мочевого пузыря
Профилактика онкологических заболеваний подразделяется на первичную профилактику, вторичную и третичную. Основными принципами первичной профилактики рака мочевого пузыря являются:
• Отказ от курения и алкоголя.
• Увеличение двигательной активности.
• Сбалансированное питание, преобладающим компонентами которого является наличие достаточного количества овощей и фруктов в рационе.
• Уменьшение воздействия на организм солнечного излучения.
• Сокращение времени воздействия на организм канцерогенных веществ.
В основе вторичной профилактики лежит своевременное выявление злокачественных новообразований. А также эффективное лечение предопухолевых заболеваний и состояний.
Ключевыми моментами третичной профилактики является снижение смертности от рака путём рационального лечения существующего заболевания и профилактики развития рецидивов.
Филиалы и отделения, в которых лечат рак мочевого пузыря
тел.: +7(495) 150-11-22
тел.: +7 (484) 399-31-30
Опухоль почки, как и другие онкологические образование, представляет собой массу клеток, которые бесконтрольно делятся и не имеют способности к специализации. Клетки могут иметь разную степень агрессивности, что определяет, насколько злокачественным будет новообразование. Лечение рака почки – очень ответственное мероприятие, особенно учитывая то, что это достаточно редкий вид онкологии.
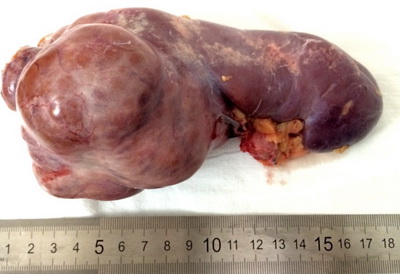
Почему развивается рак почки
Точные причины развития рака почки, как и прочих видов онкологии, до сих пор неизвестны. Врачами выделяются лишь группы риска, в которых вероятность подобного заболевания в разы выше. Так, возможные причины рака почки следующие:
- курение;
- артериальная гипертензия;
- сахарный диабет;
- лишний вес и ожирение;
- вредные условия труда;
- длительный прием некоторых лекарственных препаратов;
- хроническая почечная недостаточность на последней стадии.
Еще риск рака повышается, если человек перенес те или иные заболевания почек. Одной из таких патологий выступает острая почечная недостаточность, которая может предварять опухоль.
По каким симптомам можно заподозрить рак почки
Прогноз лечения и выздоровления напрямую зависит от того, на какой стадии было обнаружено заболевание. Поэтому важно обращать на самые первые признаки. К наиболее ранним симптомам относятся:
- боль в области почки;
- небольшое количество крови в моче;
- системное повышение давления.
По мере развития опухолевого процесса присоединяются симптомы общей интоксикации. К ним относятся слабость, сильное похудение, снижение аппетита. Из-за гематурии (крови в моче) больной может терять много крови, что ведет к анемии.
Виды и стадии заболевания
Существует несколько видов рака почки: светлоклеточный (встречается в 80% случаев), папиллярный (10-15%, наиболее доброкачественная форма), хромофобный (4-5% случаев), рак собирательных трубок (очень редкая форма. С неблагоприятным прогнозом) и эозинофильная аденома, встречающаяся на фоне ожирения.
Какие стадии рака почки существуют в медицине:
- Стадия I. Опухоль в размерах не превышает 7 см. Пока она не распространилась на лимфоузлы и не дала метастазы в отдаленные органы.
- Стадия II. Размеры опухоли превышают 7 см, но поражения лимфоузлов и отдаленных метастазов пока не наблюдается.
- Стадия III. Отмечается распространение опухоли на соседние ткани и органы, в патологический процесс вовлечен один близлежащий лимфоузел.
- Стадия IV. Кроме распространения опухоли на другие органы, наблюдается поражение двух и более регионарных лимфатических узлов. Еще на последней стадии рак дает отдаленное метастазирование.
Как диагностируют рак почки
Рак почки обнаруживают на УЗИ по объемным образованиям в ткани органа. Еще ультразвуковое исследование позволяет отличить злокачественный процесс от кисты. Именно УЗИ считается наиболее информативным методом диагностики рака почки, а еще доступным и безопасным для всех пациентов. Минусом считаются трудности с проведением диагностики у лиц с излишним весом.
Какие исследования и анализы при раке почки также необходимы пациенту:
- магнитно-резонансная томография (МРТ);
- внутривенная урография;
- сцинтиграфия костей и рентгенография легких при подозрении на метастазы;
- компьютерная томография (КТ).
Как лечат рак почки
Удаление почки при раке может требоваться даже при размерах опухоли 2 см, если новообразование расположено рядом с важными сосудами. В таком случае сохранить орган не представляется технически возможным. В других случаях даже при размерах опухоли в 5 см ее можно удалить, не затрагивая орган, если образование не затрагивает лимфоузлы и отдаленные органы, а также не связано с основными структурами почки.
Хирургические методы лечения при раке почки:
- Традиционная открытая операция. Проводится через большой разрез, через который хирург удаляет только опухоль или опухоль вместе с почкой, если есть показания к нефрэктомии.
- Радиочастотная абляция. Это эндоскопическая операция при раке почки, проводимая путем воздействия на опухоль электрическим током, обеспечивающим нагревание и прижигание патологических тканей. Процедура не требует большого разреза, поэтому не дает осложнений и имеет более короткую реабилитацию.
При своевременно начатом лечении выживаемость при раке почки достигает 90%. В таком случае удается избежать рецидивов и метастазирования. Наиболее эффективным методом лечения остается операция. При малых размерах можно прибегать к абляции и криотерапии.
Химиотерапия при раке почки не нашла должного применения, поскольку подобные новообразования практически не чувствительны к противоопухолевым препаратам. В качестве паллиативного метода может применяться лучевая терапия. Она используется до и после операции, но здесь стоит отметить, что опухоль тоже малочувствительна к подобным воздействиям.
Клиника урологии имени Р. М. Фронштейна Первого МГМУ имени И. М. Сеченова предлагает лечение рака почки в Москве в рамках программы ОМС. У нас вы можете получить квалифицированную медицинскую помощь бесплатно. Для этого необходимо просто записаться на прием к урологу в удобное для вас время.
Урология как раздел медицины изучает заболевания органов мочевыделения, в том числе хирургические болезни почек, а также заболевания мужской половой сферы. Мужчинам бывает нелегко признаться в своих проблемах, которые осложняют и повседневную жизнь, и интимные отношения. В современной урологии существует несколько самостоятельных направлений. В первую очередь — это хирургическая дисциплина.
Клиника урологии подразумевает лечение онкологических заболеваний (доброкачественные и злокачественные опухоли мочевыделительной системы и мужских половых органов), осложнений после перенесенных операций. Одной из важных ветвей урологии является андрология — помощь в решении проблем развития и функционирования мужских половых органов.
В каких случаях необходимо обращение к урологу? Явными симптомами мужских проблем является проявление боли, частые позывы к мочеиспусканию, посторонние включения в моче. Воспаления обычно сопровождаются повышением температуры тела, ухудшением самочувствия пациента. Такая симптоматика требует срочного обращения к урологу.

Существуют разные виды лечения рака простаты у мужчин, врач выбирает тактику с учетом ряда факторов. В первую очередь ориентируются на стадию опухоли. Если она не выходит за пределы предстательной железы, возможно хирургическое лечение. Если имеются метастазы в лимфатических узлах, костях и других органах, хирургическое лечение не приведет к выздоровлению.
Также необходимо учитывать сопутствующие проблемы со здоровьем, а они, как правило, имеются, потому что злокачественные опухоли предстательной железы чаще диагностируются у мужчин пожилого возраста. Такие пациенты часто страдают артериальной гипертензией, имеют в анамнезе перенесенный инсульт или инфаркт. В таких случаях операция часто бывает противопоказана.
Современные методы лечения рака простаты
Лечение при онкологии простаты может включать хирургическое вмешательство, лучевую терапию, химиотерапию, гормональную терапию. В некоторых случаях врач придерживается тактики активного наблюдения.
Активное наблюдение
У некоторых мужчин в силу возраста или сопутствующих проблем со здоровьем лечение может привести к осложнениям и побочным эффектам, которые бывают более серьезны, чем проблемы, создаваемые самим раком. В таких случаях врач может придерживаться активного наблюдения. Такая тактика возможна в следующих случаях:
- Пациент не испытывает симптомов.
- По прогнозам опухоль будет расти медленно.
- Опухоль имеет небольшие размеры.
- Рак не распространяется за пределы предстательной железы.
Тактика активного наблюдения предполагает осмотры врача и анализы крови на простатспецифический антиген каждые полгода. Раз в год врач может назначить биопсию простаты.
Хирургическое лечение рака предстательной железы
При раке простаты выполняют радикальную простатэктомию — операцию, во время которой удаляют предстательную железу и окружающие ткани, включая семенные пузырьки.
Радикальная простатэктомия может быть выполнена разными способами:
- Позадилобковую простатэктомию выполняют через продольный разрез от пупка до лобка. Обычно пациента выписывают из клиники через несколько дней после операции, восстановительный период продолжается несколько недель.
- При промежностной простатэктомии делают дугообразный разрез между мошонкой и анусом. Эта операция более быстрая по сравнению с позадилобковой простатэктомией, но во время нее затруднен доступ к лимфатическим узлам, и она чаще приводит к проблемам с эрекцией.
- Лапароскопическая простатэктомия выполняется с помощью специальных инструментов через проколы в брюшной стенке. Она сопровождается меньшим кровотечением и меньшей травматизацией тканей по сравнению с открытыми вмешательствами, укорачивается восстановительный период. Но риск осложнений примерно тот же.
- Роботизированная простатэктомия проводится с применением робота да Винчи. По сути это то же лапароскопическое вмешательство, но хирург держит инструменты не сам, а управляет движениями робота через специальный пульт. Благодаря этому движения инструментов более точные. Но нет доказательств того, что это помогает снизить риск осложнений.

Возможные осложнения после радикального удаления простаты: недержание мочи, эректильная дисфункция, небольшое укорочение полового члена, паховая грыжа, бесплодие, лимфедема (отек из-за удаления лимфатических узлов).
Лучевая терапия при раке простаты
Лучевая терапия может быть назначена в качестве альтернативы хирургическому лечению. По эффективности она зачастую не уступает операции. Другие показания:
- В сочетании с гормональной терапией при раке, который распространился за пределы предстательной железы.
- При рецидиве рака.
- В качестве паллиативного лечения на поздних стадиях. Это помогает сдержать рост опухоли и увеличить продолжительность жизни пациента.
При раке простаты применяют два вида лучевой терапии: внешнюю и внутреннюю (брахитерапию). Внешнее облучение бывает разных видов:
- Трехмерная конформная лучевая терапия использует компьютерные технологии, чтобы определить точное местоположение предстательной железы и опухоли. Это помогает уменьшить повреждение окружающих здоровых тканей.
- Интенсивно-модулированная лучевая терапия — более совершенная разновидность 3D-конформной лучевой терапии. Аппарат не только облучает опухоль под разными углами, но и регулирует интенсивность излучения. Это позволяет подавать на простату еще большую дозу, избегая облучения здоровых тканей.
- Стереотаксическая терапия использует современные технологии, чтобы доставить всю дозу излучения туда, где находится злокачественная опухоль. Она позволяет сократить курс лучевой терапии, в итоге он продолжается дни вместо недель.
При брахитерапии небольшую гранулу, которая является источником излучения, помещают непосредственно в предстательную железу. Этот метод лечения применяется у мужчин с раком простаты на ранних стадиях, который медленно растет. На более поздних стадиях брахитерапию иногда применяют в сочетании с внешней лучевой терапией.
Химиотерапия при раке простаты
Химиотерапия не является основным методом лечения рака предстательной железы, но иногда она может быть полезна. Химиопрепараты назначают в сочетании с гормональными препаратами или в случаях, когда гормональная терапия не работает.
При раке простаты применяют препараты: доцетаксел, кабазитаксел, митоксантрон, эстрамустин.
Гормональная терапия при раке простаты
Известно, что мужские половые гормоны — андрогены — стимулируют рост рака предстательной железы. Цель гормональной терапии состоит в том, чтобы снизить уровень андрогенов в организме или не допустить их взаимодействия с раковыми клетками.
Гормональная терапия останавливает рост опухоли на некоторое время. В качестве монотерапии она не способна вылечить. Показания к ее назначению:
- Наличие противопоказаний к хирургическому лечению и лучевой терапии.
- Распространенный рак простаты, когда операция и лучевая терапия неэффективны.
- При агрессивных опухолях, когда высок риск рецидива, гормональную терапию назначают вместе с лучевой терапией.
- Ее могут назначить и до лучевой терапии, чтобы затормозить рост опухоли и улучшить результаты лечения.
Лечение рака простаты постоянно совершенствуется. Совсем недавно в результате крупного исследования было доказано негативное воздействие гормональной терапии пациентам с рецидивирующим процессом и низким уровнем ПСА. Врачи Европейской клиники внимательно следят за подобными изменениями и предлагают своим пациентам только то лечение, которое отвечает современным стандартам.
Лечение рака простаты 4 стадии
При IV стадии рак простаты распространяется на мочевой пузырь, прямую кишку, лимфоузлы, появляются удаленные метастазы в костях и различных органах. Но даже на этой стадии, в зависимости от распространенности процесса, иногда можно добиться ремиссии. В случаях, когда рак неизлечим, паллиативное лечение поможет на некоторое время сдержать его рост и продлить жизнь больного.
Обычно лечение рака предстательной железы 4 стадии включает следующие мероприятия:
- Гормональная терапия, в некоторых случаях — в сочетании с химиотерапией.
- Хирургическое лечение. Если рак не распространился на лимфоузлы, и нет удаленных метастазов, можно провести радикальную простатэктомию. В других случаях для борьбы
- с симптомами прибегают к паллиативному вмешательству — трансуретральной резекции простаты (ТУРП).
- Если пациенту противопоказаны все виды лечения, и у него нет выраженных симптомов, возможно активное наблюдение.
Лечение метастазов рака простаты в кости
Если обнаружены метастазы в костях, назначают гормональную терапию, лучевую терапию, химиотерапию. Кроме того, в лечении метастаз в кости при раке простаты применяют бисфосфонаты (препараты, которые замедляют разрушение кости), деносумаб (тот же эффект, что у бисфосфонатов, но другой механизм действия), препараты гормонов коры надпочечников (уменьшают боли), обезболивающие средства.
Преимущества лечения рака предстательной железы в Европейской клинике
Главные отличия Европейской клиники:
- Мы всегда действуем в интересах пациента. Когда врач выбирает методы лечения, он стремится к тому, чтобы достичь максимального эффекта с минимальными рисками для больного.
- В Европейской клинике с пациентом работает команда врачей: клинический онколог, онкоуролог, химиотерапевт, онколог-радиолог.
- Простатэктомия — серьезное вмешательство. Мы заботимся о безопасности пациентов, поэтому перед хирургическим вмешательством проводится тщательное обследование, больного консультирует терапевт, невролог, кардиолог, анестезиолог-реаниматолог.
- У нас можно получить второе мнение авторитетных врачей из Европы, Израиля, США.
- Мы проводим лечение рака простаты в Москве по международным протоколам, в соответствии с принципами доказательной медицины.
Отзывы пациентов о лечении рака простаты в Европейской клинике
Признаки и симтомы рака простаты
Рак простаты может длительное время протекать без симптомов. Это заболевание в подавляющем большинстве случаев встречается у мужчин старше 50 лет. В этом возрасте у многих начинается доброкачественное увеличение в объёме железы (аденома простаты или гиперплазия), и её проявления (см. далее) – это единственное, что беспокоит пациентов. Рак простаты, как и многие другие онкологические заболевания, не вызывает боль или какие-либо другие местные явления, из-за которых больной может обратиться к врачу, сочтя их симптомами рака простаты. Поэтому очень важно регулярное, ежегодное обследование. Как минимум оно должно включать анализ крови на ПСА, но важно также выполнять УЗИ органов брюшной полости и пальцевое ректальное исследование.

Даже на запущенной стадии, когда онкологический процесс выходит за пределы капсулы предстательной железы, рак простаты симптомы не дает, больного может ничего не беспокоить. Хотя, при этом даже данных пальцевого ректального исследования будет достаточно, чтобы заподозрить рак. Простата при этом становится каменистой плотности, но её пальпация при исследовании безболезненна.
Только на последней степени рак простаты начинает явно проявлять себя. При прорастании в нижнюю треть мочеточника появляются симптомы рака простаты — возникает нарушение тока мочи, что вызовет боли в поясничной области (в почках). Метастазы в кости также приведут к болевому синдрому, интенсивность которого нарастает. Общие проявления симптомов рака простаты неспецифичны и включают похудание, слабость, снижение аппетита, землистый цвет кожи. Заметить такие проявления, а тем более по ним предположить наличие рака простаты, часто бывает непросто.
Аденома простаты — симптомы рака
Симптомы аденомы простаты могут быть вызваны как доброкачественным увеличением в объёме простаты, так и маскировать злокачественное новообразование. Одного определения ПСА бывает недостаточно, так как доброкачественная гиперплазия простаты тоже приводит к небольшому, но повышению ПСА. В таком случае важно своевременно обратиться к урологу.

В типичном случае аденомы вызывает так называемые симптомы раздражения и симптомы обструкции. Симптомы раздражения включают в себя частые позывы на мочеиспускание, императивные позывы (резкое, внезапное желание помочиться, которое сложно сдержать). Их причина заключается в росте средней доли простаты внутрь мочевого пузыря. Симптомы обструкции – это ощущение неполного опорожнения мочевого пузыря, вялая струя мочи, необходимость натуживания для совершения мочеиспускания. Их причина – сдавление мочеиспускательного канала разросшейся тканью предстательной железы. Какое-то время при этих проявлениях помогает медикаментозное лечение рака простаты. Наиболее часто назначаемая группа препаратов при аденоме, α-адреноблокаторы, достаточно эффективно снимают как симптомы раздражения, так и обструкции. К сожалению, эти препараты не замедляют рост аденоматозных узлов. Поэтому через какое-то время жалобы вновь начинают усиливаться.
Симптомы аденомы простаты практически не связаны с её объёмом. Таким образом, бывают случаи, когда железа небольшого, чуть выше нормы, объёма вызывает выраженные жалобы. Бывает и наоборот: пациент может долго жить с железой объёмом даже 100 см 3 и не жаловаться на проблемы с мочеиспусканием.
 |
Автор статьи: Безруков Евгений Алексеевич, заведующий отделением Первого МГМУ им. И.М. Сеченова, профессор, д.м.н. |
 |
Автор статьи: Морозов Андрей Олегович, аспирант кафедры урологии лечебного факультета Первого МГМУ им. И.М. Сеченова. |
