Рак предстательной железы – одно из наиболее частых онкологических заболеваний у мужчин.
В России он занимает одно из лидирующих мест среди злокачественных болезней мужского населения.
К этому следует добавить, что в связи с отсутствием скрининговых программ по раннему выявлению заболевания его диагностика является несовершенной.
Большинство случаев заболевания диагностируется на 3-4 стадиях, в том числе 25% — с генерализацией опухолевого процесса.
На сегодняшний день смертность от рака предстательной железы у мужчин стоит на втором месте после рака легких.
Рак предстательной железы может развиться абсолютно у любого мужчины старше 45-50 лет.
Причины данного заболевания до конца не выяснены. Развитие рака простаты связывают с гормональными изменениями у мужчин пожилого возраста, в частности, с высоким уровнем тестостерона — мужского полового гормона.
Рак предстательной железы является гормонозависимой опухолью, то есть рост опухоли стимулируется тестостероном. Поэтому у мужчин, у которых уровень тестостерона в крови выше, возникновение рака простаты вероятнее и течение его будет злокачественнее.
Рак предстательной железы отличается медленным и злокачественным течением. Это означает, что опухоль растет медленно (если сравнивать ее, скажем, с раком печени), она может не проявляться многие годы. С другой стороны, рак предстательной железы дает ранние метастазы, то есть небольших размеров опухоль уже может начать распространяться в другие органы. Чаще всего распростаранение идет в кости (таз, бедра, позвоночник), легкие, печень, надпочечники. Это и есть самая большая опасность рака. До появления метастазов опухоль можно удалить, и это остановит заболевание. Но если появились метастазы, удалить их все не сможет ни один хирург, и полностью вылечить человека будет уже невозможно.
Именно в этом и заключается самая большая проблема рака — заболевание начинает беспокоить человека только тогда, когда оно зашло уже очень далеко и шансы на излечение значительно снизились.
Рак предстательной железы может проявляться учащением мочеиспускания, болями в промежности, кровью в моче и в сперме. Но может не отмечаться ни одного из этих симптомов. Тогда первым проявлением заболевания станут метастазы раковой опухоли. Это могут быть боли в костях (в тазу, бедрах, позвоночнике), боли в груди. В далеко зашедших случаях может развиться острая задержка мочи, а так же симптомы раковой интоксикации — резкое похудание, слабость, бледность кожи с землистым оттенком.
Самым лучшим и прогрессивным методом на сегодняшний день является определение в крови ПСА — так называемого простатспецифического антигена. Это такое вещество, количество которого в крови резко возрастает при возникновении рака в простате. Преимущество этого метода заключается в том, что сегодня это практически единственный способ заподозрить рак простаты на самой ранней стадии, когда его еще можно удалить. Метод очень прост и для больного выглядит как обычный анализ крови. К недостаткам метода можно отнести его очень небольшую распространенность в России и его относительно высокую стоимость.
Другие исследования — УЗИ, рентгеновские методы, позволяют лишь точнее определить размер опухоли и состояние других органов
Основополагающим методом диагностики рака предстательной железы является биопсия. Показанием для ее назначения является повышенные значения простатического специфического антигена (ПСА) крови (до 60 лет — более 2,5 нг/мл, у более старших мужчин — более 4,0 нг/мл). Для более точной оценки распространенности опухоли и предоперационного стадирования онкологического процесса показана магниторезонансная томография органов малого таза.
Основными методами лечения больных, страдающих раком предстательной железы, являются радикальная операция (различные варианты радикальной простатэктомии), лучевая терапия, различные варианты медикаментозного лечения. Возможно сочетание нескольких методов. Пациент должен быть осведомлен о любых методах лечения этого заболевания, т.к. каждое их них сопряжено с различными осложнениями и ухудшением качества жизни.
В городской больнице №40 для выполнения биопсии простаты используются наиболее современные ультразвуковые аппараты с высокой разрешающей способностью. Для жителей Санкт-Петербурга, имеющих медицинские полюсы ОМС эта процедура проводится бесплатно (запись по тел. +7 (911) 288-04-98 с 15.00 до 17.00 по рабочим дням).
К сожалению, ответа на этот вопрос сегодня еще не дал никто. Ни в коем случае нельзя применять для профилактики рака простаты те препараты, которые используются для его лечения. Рекомендуется каждому мужчине старше 45 лет раз в год делать анализ крови на ПСА и консультироваться у уролога по поводу результатов анализа. Если есть подозрение на рак, то обязательно должна быть выполнена биопсия простаты, а в случае подтверждения диагноза — операция удаления предстательной железы.
В разделах этой статьи вы найдёте основную информацию о раке простаты, методах его диагностики, в также различных вариантах лечения данного заболевания. После ознакомления с данной информацией обсудите с вашим лечащим врачом, какой метод лечения подойдёт конкретно в вашем случае.
Что же такое рак простаты?
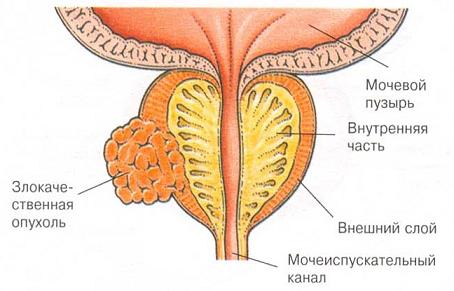
Рак предстательной железы- это злокачественная опухоль простаты. Чаще всего данное заболевание развивается медленно и не сопровождается какими-либо симптомами. Риск возникновения рака простаты возрастает с годами.
В связи с развитием новых методов диагностики, а также увеличением ожидаемой продолжительности жизни, в настоящее время, все чаще удаётся обнаружить рак простаты на ранней стадии. Среди других онкологических заболеваний Рак простаты занимает первое место у мужчин пожилого возраста в Европе.
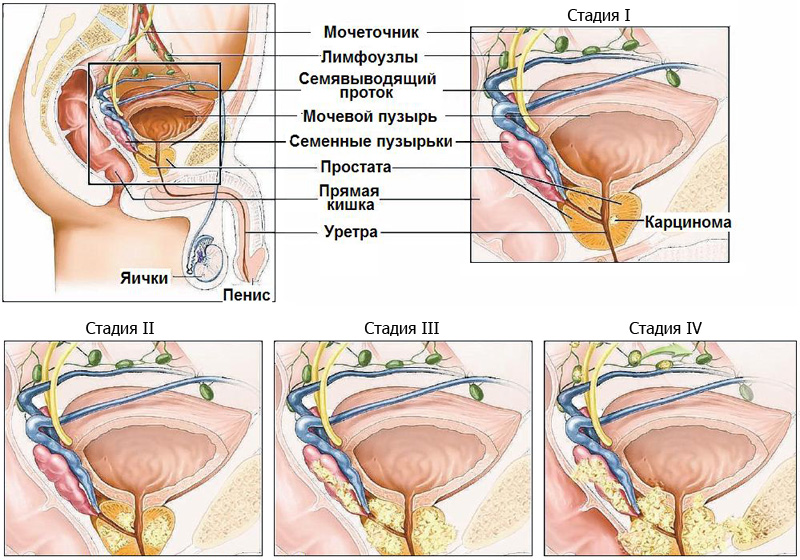
Стадии заболевания
Существует несколько стадий рака простаты. При локализованном раке простаты опухоль не распространяется за пределы предстательной железы. Для местно-распространенного рака характерно прорастание опухоли в окружающие органы и ткани, такие как: семенные пузырьки, шейка мочевого пузыря или соседние лимфатические узлы. На более поздних стадиях происходит метастатическое поражение отдаленных лимфатических узлов и других органов.
Факторы риска
На данный момент, известно о нескольких факторах риска развития рака предстательной железы, среди которых возраст является наиболее важным. Рак простаты- редкое заболевание для мужчин моложе 40 лет и наиболее часто встречается после 65 лет. Наличие в семье случаев данного заболевания повышает риск его возникновения у других родственников.
Также стоит отметить, что рак простаты наиболее часто возникает у мужчин африканского происхождения и намного реже у азиатов. Употребление большого количества мясных и молочных продуктов также повышает риск развития рака простаты, однако, стоит отметить, что эти данные находятся в стадии исследования.
Роль гормонов в развитии рака простаты
Симптомы
В большинстве случаев рак простаты протекает бессимптомно, что затрудняет диагностику данного заболевания. Наиболее вероятными симптомами рака простаты являются:
- нарушение мочеиспускание (вялая струя, учащенное мочеиспускание, недержание мочи, наличие крови в моче
- эректильная дисфункция
- нарушение дефекации
- боль в бедрах, спине, груди, ногах
- слабость
Боль в костях является признаком их метастатического поражения

Методы диагностики
Одним из наиболее распространенных методов диагностики рака простаты является исследование крови на уровень ПСА. Если уровень ПСА высок (норма 0 – 4 нг/мл), это говорит о том, что в ткани простаты происходят патологические процессы, которыми могут быть как рак, так и инфекция или ДГПЖ (доброкачественная гиперплазия предстательной железы). Именно поэтому необходимо провести полноценное обследование для того, чтобы поставить окончательный диагноз. Основным преимуществом данного анализа является то, что мужчины с высоким риском развития рака простаты могут регулярно его проводить. Это означает, что рак будет диагностирован раньше, и будет больше шансов его вылечить. Однако стоит помнить, что ни в коем случае нельзя ставить диагноз рака простаты, опираясь только на уровень ПСА крови.
Следующим этапом является проведение пальцевого ректального исследования, в ходе которого врач получает информацию о размере, форме и консистенции простаты.
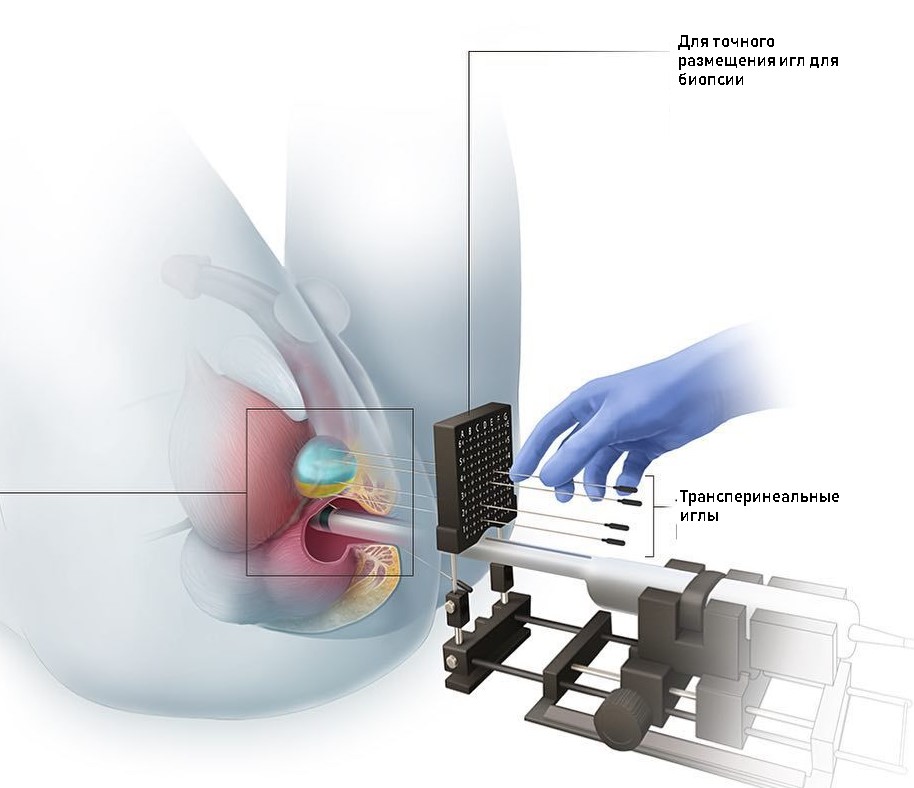
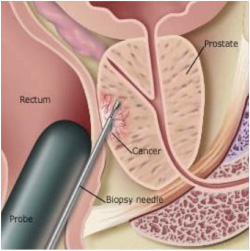
Именно биопсия простаты является единственным методом, который позволяет поставить окончательный диагноз. Во время биопсии простаты рутинно происходит забор 12 образцов ткани. Под местной анестезией и контролем УЗИ через прямую кишку в ткань простаты будут вводиться специальные иглы, посредством которых забираются необходимые образцы ткани из разных участков простаты. Необходимо отметить, что на сегодняшний день при необходимости могут быть выполнены особые формы биопсии простаты, такие как сатурационная биопсия простаты, при которой осуществляется забор большего числа биоптатов (число их может достигать 40-50 в зависимости от размеров предстательной железы), а также фьюжн – биопсия (fusion), при которой происходит совмещение данных магнитно-резонасного (МРТ) и ультразвукового (УЗИ) исследований. Это позволяет выполнить более точную прицельную пункцию из наиболее подозрительных участков в предстательной железы и повысить вероятность выявления злокачественного процесса.
Далее образцы ткани исследуются патоморфологом с целью выявления наличия в ней раковых клеток (аденокарциномы) простаты.
Анализируя образцы опухолевой ткани, патоморфолог определяет их степень злокачественности, что отражается в сумме баллов по так называемой шкале Глисона (Gleason score). Определение стадии патологического процесса необходимо для оценки индивидуального прогноза, исходя из которого будет подобран наиболее оптимальный метод лечения.
После проведения биопсии простаты вероятно появление незначительного количества крови в моче или сперме. Если вы отметили у себя повышение температуры, вам необходимо срочно обратиться к врачу. Несмотря на то, что биопсия простаты является надежным диагностическим методом, есть вероятность, что опухоль может быть пропущена, что требует дальнейшего контроля за уровнем ПСА и выполнения повторных биопсий простаты.
Лечение
Локализованный рак простаты
- консервативное лечение,
- радикальная простатэктомия,
- лучевая терапия,
- применение новых экспериментальных методик.
Каждый из перечисленных методов имеет свои преимущества и недостатки.
В данном разделе мы ознакомим вас со всеми методами лечения рака простаты, которые вы можете обсудить с вашим лечащим врачом.
Что же такое локализованный рак простаты?
При локализованном раке простаты опухоль не распространяется за пределы предстательной железы. В зависимости от размера и локализации опухоли в ткани простаты, выделяют следующие стадии процесса: Т1 и Т2. Для стадии Т1 характерен очень маленький размер опухоли, которую не возможно ощутить при пальцевом ректальном исследовании или обнаружить на снимках. Подтвердить данную стадию можно только результатами биопсии. Опухоль Т2-стадии может быть обнаружена при пальцевом ректальном исследовании, однако она все еще не выходит за пределы капсулы простаты.
Методы лечения
Наиболее распространенными методами лечения локализованного рака простаты являются консервативное лечение, радикальная простатэктомия и лучевая терапия. Выбор метода лечения зависит от:
- Характеристик опухоли
- Наличия сопутствующих заболеваний
- Вашего возраста
- Ваших личных предпочтений
Консервативное лечение
При консервативном подходе врач определенное время наблюдает за опухолью и ее ростом и при необходимости рекомендует дальнейшее лечение. Важно отметить, что данная лечебная тактика возможна и оправдана при выявлении раковых клеток с низким потенциалом злокачественности! Есть два варианта консервативного лечения: активное наблюдение и выжидательная тактика.
Во время активного наблюдения пациент регулярно посещает своего лечащего врача, который контролирует рост опухоли. Во время каждого визита проводится ряд исследований, включая исследование крови на уровень ПСА. Активное наблюдение является переходным этапом к лечению локализованного рака простаты с низким уровнем злокачественности.
Выжидательный тактика основывается на ожидании появления симптомов, то есть переход к другим методам лечения осуществляется, как только у вас появились какие-либо симптомы рака простаты, перечисленные ранее. Ваш лечащий врач может посоветовать вам данную тактику, если никакие другие методы не подходят к вашей конкретной ситуации.
Обсудите с вашим лечащим врачом все преимущества и недостатки консервативного лечения и определите, подходит ли данный вариант лечения для вас.
Радикальная простатэктомия
Радикальная простатэктомия является хирургическим методом лечения локализованного рака предстательной железы. При радикальной простатэктомии происходит удаление всей простаты, а также семенных пузырьков. В зависимости от риска прогрессирования заболевания, который определяется при помощи специальных номограмм, операция может быть дополнена удалением лимфатической клетчатки малого таза (лимфаденэктомия) или напротив, может быть выполнена с сохранением сосудисто-нервных пучков (нервосберегающая простатэктомия), что снижает риск и длительность стрессового недержания мочи, а также повышает вероятность сохранения эректильной функции после операции.
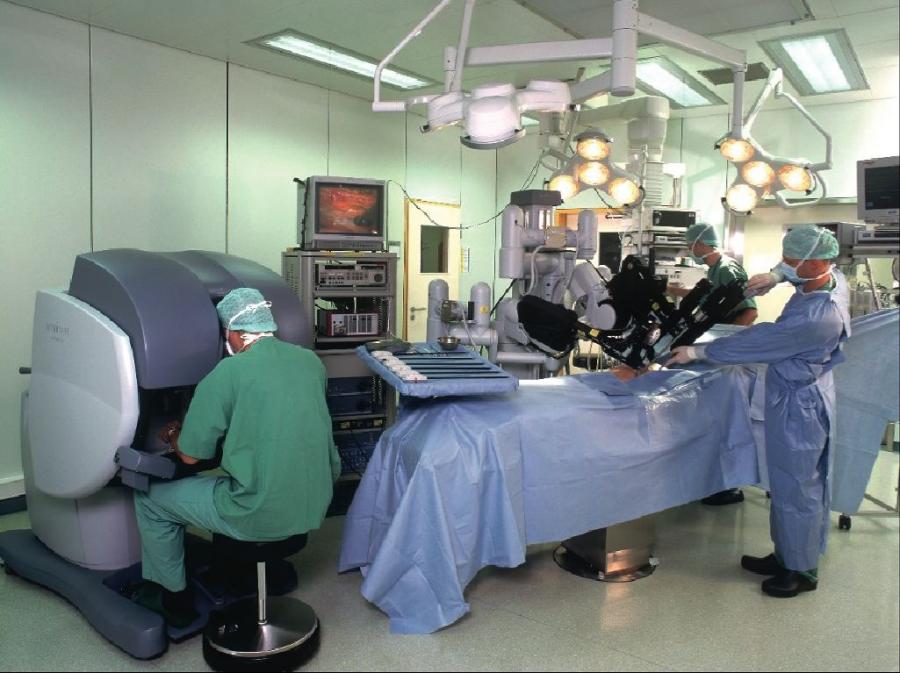
Есть несколько методов проведения данной операции: открытый, лапароскопический, робот-ассистированный с использованием системы Da Vinci. Безусловно, использование современных малоинвазивных и высокотехнологичных методик позволяет ускорить и облегчить реабилитацию пациентов после операции. Данная операция выполняется под общим наркозом.
Обсудите с вашим лечащим врачом все преимущества и недостатки радикальной простаэктомии и определите, подходит ли данный вариант лечения для вас.
Лучевая терапия
Во время лучевой терапии происходит разрушение раковых клеток за счет их облучения. Методами лучевой терапии являются брахитерапия и дистанционная лучевая терапия. Особенностью брахитерапии является введение радиоактивных зерен непосредственно в участки измененной ткани, в результате чего снижается общая лучевая нагрузка на соседние органы и ткани, и происходит избирательное разрушение опухоли. В настоящее время доступна современная модификация брахитерапии – высокодозная брахитерапия, при которой зерна не оставляются в ткани простаты. Лучевая терапия зарекомендовала себя как высокоэффективный метод в лечении локализованного рака простаты.
Обсудите с вашим лечащим врачом все преимущества и недостатки лучевой терапии и определите, подходит ли данный вариант лечения для вас.
Новые методы лечения локализованного рака простаты
Помимо хирургического и консервативного методов лечения, а также лучевой терапии существуют новые методы лечения локализованного рака простаты, к которым относятся:
- Криоабляция
- HIFU-терапия ( воздействие высокоинтенсивными ультразвуковыми волнами )
- Фокальная терапия (необратимая электропорация – нанонож; лазерная абляция)
Криоабляция представляет собой новый малоинвазивный метод лечения рака простаты, который заключается в воздействии на опухолевую ткань экстремально низких температур, в результате чего происходит избирательное разрушение раковых клеток.
При HIFU-терапии используется энергия высокочастотных ультразвуковых волн для нагрева и разрушения опухолевой ткани.
Методы фокальной терапии используются для разрушения опухолей простаты небольших размеров. Происходит направленное разрушение опухолевых клеток, в результате чего не повреждаются окружающие ткани и органы, такие как: уретра, шейка мочевого пузыря и др.
Местно-распространенный рак простаты
Для местно-распространенного рака характерно прорастание опухоли в окружающие органы и ткани, такие как: семенные пузырьки, шейка мочевого пузыря или соседние лимфатические узлы. Выделяют следующие стадии данного процесса: Т3 и Т4, в зависимости от того как далеко произошло прорастание рака. При Т3-стадии происходит прорастание опухоли за пределы капсулы простаты с возможным распространением на семенные пузырьки. Для Т4-стадии характерно прорастание опухоли на соседние органы: шейка мочевого пузыря, прямая кишка и др.
Методы лечения
В качестве методов лечения врач может предложить вам следовать выжидательной тактике, проведение радикальной простатэктомии либо комбинации лучевой и гормональной терапии.
Выбор метода лечения зависит от:
- Характеристик опухоли
- Наличия сопутствующих заболеваний
- Вашего возраста
- Ваших личных предпочтений
Такие методы лечения, как радикальная простатэктомия и лучевая терапия, были описаны в предыдущих разделах.
Гормональная терапия местно-распространенного рака простаты
Главной задачей данного метода лечения является задержка дальнейшего роста опухоли. Рост опухолевых клеток зависит от уровня мужских половых гормонов, получивших название андрогены, которые, в основном, вырабатываются в яичках. Самым важным андрогеном является тестостерон. Гормональная терапия направлена на прекращение выработки андрогенов или на снижение их активности.
Данный процесс получил название андрогенной депривационной терапии (АДТ), или просто кастрация. Этот эффект можно получить как при помощи медикаментозного лечения, так и при помощи оперативного вмешательства. Операция, получившая название двусторонней орхиэктомии, заключается в удалении обоих яичек и проводится под местной анестезией. Медикаментозная терапия направлена на прекращение синтеза гормонов при помощи таких препаратов, как агонисты ЛГРГ (рилизинг-гормон лютеинизирующего гормона) и антагонисты ЛГРГ. Данные препараты можно вводить инъекционно как подкожно, так и внутримышечно. Анти-андрогены- это препараты, которые блокируют действие андрогенов. Их принимают в таблетированной форме. Вне зависимости от формы выпуска того или иного препарата ( в виде инъекций или таблеток) они одинаково эффективны.
Кастрация имеет физические и эмоциональные последствия. Наиболее распространенными являются приливы, сниженная сексуальное влечение (либидо) и эректильная дисфункция.
Для местно-распространенного рака стандартным методом лечения является гормональная терапия в комбинации с лучевой, однако, в ряде случаев оправдано выполнение простатэктомии с последующей гормональной/лучевой терапией.
Метастатический рак простаты
Метастазы в позвоночнике могут сопровождаться такими симптомами, как: боль в спине, спонтанные переломы или компрессия спинномозговых корешков. Но стоит отметить, что данное состояние может протекать и бессимптомно. В редких случаях метастазы в легких могут вызывать постоянный кашель.
Метастазы можно обнаружить при помощи различных методов исследования. При помощи остеосцинтиграфии, рентгена выявляются метастазы в костях. КТ поможет получить более детальную информацию о костных метастазах, а также позволит выявить метастазы в печени, легких и головном мозге.
Лечение
Важно понимать, что метастатическая болезнь не может быть вылечена, но, несмотря на это, можно замедлить рост опухоли и распространение метастазов. Это поможет продлить жизнь и уменьшить симптоматику. Для этого ваш лечащий может предложить вам в качестве паллиативного метода лечения гормонотерапию.
Гормональная терапия может проводиться как самостоятельно, так и в комбинации с лучевой терапией. Оба варианта лечения были описаны в предыдущих разделах.
Эффект от гормонотерапии не может сохраняться постоянно, а постоянный прием препаратов приводит к развитию гормонрезистентного (устойчивого к гормональной терапии) рака простаты. Для предупреждения развития данного состояния необходимо делать паузы между курсами гормональной терапии. Это получило название прерывистой (интермиттирующей) гормональной терапии. Во время этой паузы в лечении вы должны будете посещать своего лечащего врача каждые 1-3 месяца, который будет следить за вашим уровнем ПСА в крови.
Так как наиболее частым местом метастазирования рака простаты является позвоночник, что проявляется сильными болями, ваш лечащий врач назначит вам болеутоляющие препараты, в некоторых случаях эти препараты могут быть сильнодействующими, такими, как морфин.
Когда количество и размеры метастазов в позвоночнике увеличиваются, это приводит к сдавливанию спинного мозга и его структур. Это довольно редкое осложнение, однако оно является достаточно серьезным, так как может привести к параличу нижних конечностей. Наиболее частыми проявлениями данного осложнения являются:
- Боль в определенной области позвоночника, которая отличается от обычной боли
- Появление новой боли в позвоночнике, которая усиливается и не исчезает после приема болеутоляющих средств
- Покалывание в спине, в ногах или руках
- Изменение боли в позвоночнике при изменении положения
- Онемение в ногах
- Тяжесть в ногах, которая приводит к потере равновесия
- Распространение болезненных ощущений на руки и ноги
- Слабость в ногах или руках
Если у вас появились какие-либо из перечисленных симптомов, необходимо срочно обратиться к врачу.
Кости, пораженные метастазами, наиболее подвержены переломам, поэтому ваш лечащий врач может назначить вам лекарственные средства, способствующие укреплению ваших костей. Наиболее распространенными препаратами являются бисфосфонаты и деносумаб. Бисфосфонаты способствуют увеличению вашей костной массы, а также способны снизить боль и предотвратить возникновение переломов. Так как прием бисфосфонатов может привести к повреждению челюсти, перед их назначением вам необходимо будет получить консультацию стоматолога. В отличие от бисфосфонатов, деносумаб обладает меньшим количеством побочных эффектов. В редких случаях приходится прибегнуть к хирургическому лечению переломов.
Для того, чтобы ваши кости были в хорошем состоянии, вам необходимо регулярно делать физические упражнения, поддерживать свой вес в норме, бросить курить, а также не злоупотреблять алкоголем.
Риск возникновения костных осложнений возрастает с возрастом. Для предупреждения возникновения данных осложнений, вызванных метастазами в костях, вам необходимо принимать такие пищевые добавки, как витамин Д или Са.
11. Рак предстательной железы
Эпидемиология. Данное злокачественное новообразование наиболее широко распространено у мужчин, в России – 15,69% на 100 000 мужского населения; смертность – 3,9% в структуре общей смертности от онкологических заболеваний. Вероятность обнаружения рака простаты у мужчин в возрасте 40—59 лет составляет 1,28%, в возрасте 60—79 лет – 15,6%.
Этиология. Нарушение обмена половых гормонов, нарушение соотношения между андрогенами и эстрогенами в связи с усиленной деятельностью гипоталамо-гипофизарной системы.
Морфология. Простата увеличена, бугристая, плотная, асимметричная. Опухоль растет медленно, распространяется на мочевой пузырь, семенные пузырьки, семявыносящие протоки, мочеиспускательный канал, кавернозные тела, прямую кишку, метастазирует по лимфатическим и кровеносным сосудам в забрюшинное пространство, лимфатические узлы, кости, легкие, печень, почки. Различают дифференцированные, малодифференцированные и недифференцированные формы рака предстательной железы.
Классификация. Принята международная классификация рака предстательной железы в зависимости от ее размеров, поражения лимфатических сосудов и наличия метастазов:
1) Т1 – опухоль занимает менее половины предстательной железы;
2) Т2 – опухоль занимает половину предстательной железы и более, но не вызывает ее увеличения или деформации;
3) Т3 – опухоль приводит к увеличению или деформации предстательной железы, но не выходит за ее пределы;
4) Т4 – опухоль прорастает окружающие ткани или органы;
5) Nx – оценить состояние регионарных лимфатических узлов невозможно;
6) N1 – наличие метастазов в подвздошных и паховых лимфатических узлах;
7) М0 – отдаленных метастазов нет;
8) М1 – метастазы в костях;
9) М2 – метастазы в других органах с поражением или без поражения костей.
Клиника. Специфических проявлений нет. В начале заболевания причина обращения к врачу – эректильная дисфункция, позднее выявляются нарушения мочеиспускания (струя мочи становится истонченной и вялой, мочеиспускание прерывистое, ощущение неполного опорожнения мочевого пузыря, задержка мочи). Позывы на мочеиспускание носят императивный характер, мочеиспускание затруднено, оно учащено в дневное и ночное время. Могут возникнуть боли в промежности, крестце, заднем проходе, пояснице, бедрах. В терминальной стадии развивается кахексия.
Диагностика. При пальцевом исследовании определяется бугристая, неправильной формы, без четких очертаний простата. Срединная борозда исчезает. В железе определяются инфильтраты, переходящие на стенку таза. При цистоскопии в начальных стадиях рака предстательной железы можно не обнаружить изменений в мочевом пузыре. Опухоли средней доли железы выпячивают стенку мочевого пузыря в виде белесоватого образования, покрытого неизмененной слизистой оболочкой. Со временем появляются отек, инфильтрация, разрыхленность, покрытые фибрином язвы. Трансуретральное ультразвуковое исследование имеет чувствительность для карциномы простаты в пределах 71—94%, 60– 85% – для субклинической стадии болезни. Рентгенологические методы исследования (экскреторная урография, уретроцистография, компьютерная томография) позволяют определить функцию почек, состояние уродинамики, размеры и положение мочевого пузыря, уточнить характер роста опухоли, выявить костные метастазы. Наиболее ценным опухолевым маркером в диагностике доброкачественной гиперплазии и рака предстательной железы является простат-специфический антиген (ПСА) – гликопротеин, вырабатываемый секреторным эпителием простаты. В сыворотке крови находится в свободной и связанной с различными антипротеазами формах; не является специфичным по отношению к заболеванию и может быть повышен не только при раке простаты, но и при доброкачественной гиперплазии, воспалении, ишемии простаты. Норма ПСА менее 4 нг/кг по иммуноферментному анализу, превышение указывает на необходимость детального обследования с определением уровня свободного и общего ПСА в крови и их соотношение. Предположить рак предстательной железы возможно при повышении ПСА, на основании данных ректального осмотра, обнаружения гипоэхогенных участков при УЗИ. Диагноз подтверждается результатами мультифокальной трансректальной биопсии под ультразвуковым или пальцевым контролем. Методика: при помощи специальной высокоскоростной автоматической иглы через прямую кишку забираются нитевидные кусочки ткани для морфологического исследования. Карцинома простаты делится по степени дифференцировки на высоко-, умеренно-, низкодифференцированную, используется шкала Глиссона. Диагноз считается достоверным при положительном результате морфологического исследования, обнаружении опухолевых клеток в удаленной аденоме и в поздних стадиях – при появлении костных метастазов. Но следует помнить, что результаты стандартной трансректальной биопсии простаты приблизительно в 30% случаев являются ложноотрицательными. Для улучшения выявления рака простаты сочетают классическую секстантную схему с латеральными биопсиями. При выявлении гипоэхогенной зоны по данным трансуретральной УЗИ или при наличии участка уплотнения в предстательной железе при пальпаторном ректальном исследовании рандомизированную пункцию целесообразно дополнять прицельной биопсией. Третья и более биопсии показаны при наличии факторов высокого риска рака предстательной железы, при обнаружении простатической интерэпителиальной неоплазии высокой степени, роста уровня ПСА, снижения отношения свободного и общего ПСА, при выявлении атипических желез в предшествующих исследованиях.
Дифференциальная диагностика. Рак предстательной железы дифференцируют с аденомой, камнями, туберкулезом, сифилисом предстательной железы, раком шейки мочевого пузыря.
Лечение. При раке предстательной железы применяют хирургический, гормональный и комбинированный методы лечения. Хирургическое лечение бывает радикальным и паллиативным. Радикальная простатэктомия является одним из основных способов лечения локализованного рака предстательной железы и выполняется с использованием позадилонного или трансперинеального доступа или лапароскопически. В большинстве случаев применяется позадилонный доступ (P. Waish), который обеспечивает контроль над опухолью, максимально способствует сохранению механизма удержания мочи и потенции. При наблюдении за больными, перенесшими радикальную позадилонную простаэктомию (РПП), в течение года возможен рост ПСА, но считается, что незначительное, но стабильное превышение порога нормы ПСА еще не свидетельствует о рецидиве рака и не требует неотложного назначения гормональной или лучевой терапии. Уровень ПСА 0,4 нг/мл свидетельствует о рецидиве заболевания через 6—9 месяцев после РПП.
Качество жизни после РПП. Риск развития недержания мочи у больных после РПП находится в пределах 5—10%; развитию недержания мочи после оперативного лечения препятствует максимальное сохранение функциональной протяженности уретры, сохранение сосудисто-нервных пучков. Восстановление полного удержания мочи происходит через 6 недель. Если недержание мочи появляется при шуме льющейся жидкости, то причиной ее является послеоперационный стеноз шейки мочевого пузыря, препятствующий ее адекватному смыканию; в случае отсутствия стриктуры анастомоза рекомендуется выполнение уродинамического исследования для исключения нейрогенной дисфункции мочевого пузыря.
Для улучшения эрекции применяются ингибиторы фосфодиэстеразы типа 5 (силденафил). Эффективность их возможна только у больных, перенесших РПП по нервно-сберегающей методике. Паллиативные хирургические вмешательства при раке предстательной железы применяются для отведения мочи. Гормональная терапия показана большинству больных. Под влиянием гормонотерапии опухоль подвергается обратному развитию, метастазы рассасываются. Больные раком предстательной железы без лечения умирают через 1—2 года с момента появления первых симптомов болезни, при проведении гормональной терапии в 20—60% случаев продолжительность жизни увеличивается до 3 и более лет. Лица трудоспособного возраста после курса химиотерапии и кастрации считаются инвалидами III группы, метастазы и резистентность опухоли к эстрогенным препаратам являются показанием к переводу на инвалидность II группы. При почечной недостаточности и множественных метастазах устанавливают инвалидность I группы.
Данный текст является ознакомительным фрагментом.
