Опухоли яичников имеют довольно объемную классификацию по своей гистологической структуре. Однако, наиболее обобщенной классификацией можно назвать следующую.
Все опухоли можно разделить на доброкачественные (доброкачественная опухоль яичника у женщин) и злокачественные. Доброкачественные новообразования яичника растут медленно, они не поражают смежных органов, а также не имеют способности к метастатическому распространению. Злокачественные опухоли яичников гинекология отмечает, что растут быстро, имеют способность к метастазированию, прорастают в окружающие органы и ткани, а также поражает лимфатическую систему.
Если диагностирована доброкачественная опухоль, то не стоит расслабляться и пускать проблему на самотек. Это совсем не значит, что доброкачественная опухоль не станет значительным риском для здоровья женщины. Доброкачественные опухоли имеют выраженную и подтвержденную тенденцию к озлокачествлению.
Среди опухолей яичников также можно выделить гормонопродуцирующие новообразования. Они способны выделять гормоны и менять гормональный фон женщины на несвойственные физиологическому.
Вопрос причины образования как доброкачественных, так и злокачественных опухолей, остаётся всё ещё открытым.
- Среди теорий возникновения данных процессов можно выделить наследственную, в основе которой лежат генетические аспекты, которые имеют способность передаваться от матери или отца к девочке.
- Вирусная теория, которая также имеет место быть в этиопатогенезе новообразований. Вирусные агенты, влияя на яичник, провоцируют образование опухоли.
- Гормональная причина также наиболее часто используемая теория в объяснении появление такого рода новообразований. То, что фон гиперэстрогении, состояния, при котором преобладает увеличенное количество эстрогена в организме женщины, вызывают зачастую диффузную либо очаговую гиперплазию, а впоследствии и образование опухолей.
Факторами риска для возникновения таких патологических состояний являются:
- Раннее менархе, то есть раннее начало менструации у девочки.
- Поздний климакс, позднее угасание репродуктивной функции организма (опухоль яичников у женщин при менопаузе).
- Некоторые ученые предполагают развитие образований на фоне физиологических процессов овуляции. При разрыве фолликулов ежемесячно происходит травматизация ткани. Затем следует восстановление, регенерация, эпителизация повреждённых участков. В результате этих действий клетки яичника начинают активно делиться, а под влиянием некоторых провоцирующих факторов данный процесс может быть нарушен и может привести к неконтролируемому делению.

Именно поэтому большое количество овуляций считается высоким фактором риска для возникновения опухолей. - Как же снизить количество овуляции? Физиологическим снижением количества выходов яйцеклеток из фолликулов является беременность. Во время беременности не происходит данного явления, а, соответственно, снижается риск новообразований.
- Также возможно использование комбинированных оральных контрацептивов, которые создают искусственный гормональный фон и препятствуют каскаду реакции в регуляции репродуктивной системы женщины, которые приводят к овуляции. Нет овуляции -низкий риск развития патологии в плане новообразования яичников.
- Частые эпизоды воспалительных процессов органов малого таза также являются основополагающими для возникновения новообразования яичников.
- Инвазивные манипуляции в матку в виде абортов с применением кюретажа либо вакуум экстракции.
- Проведение оперативных вмешательств на самих яичниках также провоцирует развитие опухолевых образований.
- Женщины, имеющие метаболические нарушения, которые выражаются в ожирении различной степени тяжести, также имеют более выраженный риск для возникновения новообразования яичников.
- Ионизирующее излучение является факторами высокого риска для возникновения опухолей яичников.
- Питание является доказанным фактором, увеличивающим риск возникновения злокачественных новообразований. Большое количество употребляемых животных жиров ведет к увеличению возможности развития опухолевых процессов.
Прогноз для женщин, имеющих какие-либо новообразования яичников — это довольно размытый вопрос. Всё зависит от гистологической структуры опухоли. Ведь разница между фолликулярной кистой и злокачественным новообразованиям значительна.
Опухоль яичника: код по мкб-10
Помимо множества многогранных классификация опухолей яичников. Такие патологические состояния также имеют свое место в международной классификации заболеваний десятого пересмотра.
D27 – это рубрика, в которую входят доброкачественные новообразования яичников женского организма, например, эндометриоидные, серозные либо муцинозные опухоли.
C56 – это группа, которая объединяет злокачественные опухоли данного придатка матки.
А вторичные злокачественные опухоли шифруются, как C79.
Опухоль яичников у женщин: симптомы и лечение
Клиническая картина опухоли яичников имеет довольно разнообразную палитру. Среди них можно выделить основные симптомы опухоли яичников у женщин, которые характеризуют наличие новообразований в тазу.
-
Опухоль яичника: симптомы боли. Наличие боли различной степени интенсивности, продолжительности внизу живота. Она может быть стабильной и не зависеть от физических нагрузок, либо же меняться при выполнении каких-либо упражнения либо движений.
Например, опухоль левого яичника у женщин симптомы боли будет давать именно слева.

боли в кишечнике, неврологическая симптоматика.
Лишь своевременное обращение за медицинской помощью позволит не допустить развития патологического состояния и провести терапию на ранних стадиях заболевания.
Опухоли яичников: классификация, клиника, диагностика, лечение
Опухоли яичника — это многогранные и разнообразные по гистологической структуре образования, которые имеют множество классификаций.
- Доброкачественные опухоли, которые имеют не быструю динамику роста, отсутствие возможности метастазирования. Однако, ни один специалист в сфере медицины не даст гарантию, что такие образования не могут иметь злокачественного перерождения.
- Злокачественные новообразования, которые молниеносно могут увеличиваться, прорастать в органы, расположенные по соседству, лимфатическим путём метастазировать, поражая всё новые и новые органы и системы человеческого организма.
- Гормонопродуцирующие опухоли яичников — это те новообразования, которые выделяют, синтезирует стероиды, влияющие на все уровни регуляции овариально-менструального цикла, а также организма в целом (так называемые гормонально активные опухоли яичников).
Разделяют также классификацию по степени распространения патологического очага придатка матки – яичника:
- стадия — опухоль яичника локализована, ограничена лишь одним данным органом. Не распространяется на смежные структуры.
- стадия — опухоль может переходить на смежные органы, вовлекая в процесс новые структуры организма женщины, нарушая их анатомию и функциональное состояние.
- стадия характеризуется наличием метастатических очагов в узлы лимфатической системы.
- стадия характеризуется наличием метастазов в органах и системах.
Наиболее объемная классификация разделяет патологический процесс по гистологической структуре
- Эпителиальное новообразование — это группа опухолей, которые являются широко распространенными и наиболее часто встречаемыми.
- К ним можно отнести серозную опухоль, которая содержит серозный секрет в качестве содержимого.
- Муцинозные образования, содержащие слизь и имеющие потенциал к росту и формированию больших размеров опухоли. Такой тип новообразований может достигать гигантских размеров.
- Эндометриоидные новообразования, которые внутри содержат кровь, а по структуре идентичны ткани эндометрия.
- Гормонопродуцирующие опухоли яичников (эпителиальные). Опухоли, которые продуцируют женские половые стероиды для эстрогенов.
- Опухоли полового тяжа
Гранулезоклеточные образования, андробластомы, текомы, все опухоли являются гормонально активными, выделяющими как эстрогены, так и андрогены (мужские и женские половые стероиды).
Опухоли герминогенного характера — герминогенная опухоль яичника у девочек.
К ним можно отнести дисгерминому, которая беспокоит девочек в совсем юном возрасте, опухоль тератома яичника, которая может содержать зачатки волос, ногтей, зубов, костей.
- Эпителиальные опухоли представляются папиллярным раком, железистым, аденокарциномой, а также солидным раком.
- Встречается также пограничная серозная папиллярная опухоль яичника.
- Соединительнотканные опухоли представлены саркомами.
- Новообразования, исходящие из клеток фолликула. К ним относятся гранулезоклеточный рак, текабластома злокачественного характера, семиома, которая развивается из незрелых половых клеток.
- Метастатический рак яичника известный, как рак Крукенберга, который из яичника метастатически распространяется в желудок, кишечник, желчный пузырь и поджелудочную железу. Метастатическая аденокарцинома, рак яичника, который является метастазами из молочной железы.
Симптомами малигнизации опухолей могут быть появление быстрого темпа роста новообразований, появление болевой симптоматики с выраженными болевыми ощущениями, нарушение функций смежных органов, появление жалоб со стороны других органов и систем, которые ранее не беспокоили женщину. Возможно появление слабости, быстрой утомляемости, снижение аппетита, потеря массы.
Новообразования яичников настолько многообразны, что прогноз для женщин, имеющих различные варианты опухолей, достаточно разнится.
Доброкачественные новообразования нуждаются в хирургической и медикаментозной коррекции, а после нее никаких угроз не представляет. 
Однако, оставленные на самотек новообразования имеют все шансы перерасти в злокачественную опухоль.
Злокачественные е новообразования опасны на любой стадии, и чем раньше будут приняты меры по их терапии, тем благоприятнее прогнозы будут у такой пациентки. Рецидивы, то есть возобновление появления злокачественных новообразований, наблюдаются чаще у тех пациенток, у которых было проведено лечение на более поздней стадии. Поэтому так важно выявить патологический процесс на ранних этапах его возникновения и развития с целью принятия необходимого объема мер по его элиминации.
Именно для ранней идентификации таких процессов репродуктивной системы обязательно проведение профилактических осмотров. Либо же консультаций гинекологов при появлении какой-либо патологической симптоматики.
С целью идентификации патологического процесса используются следующие диагностические мероприятия:
- Гинекологический осмотр, как в зеркалах, так и бимануальный, а при необходимости – ректовагинальный.
- Ультразвуковая диагностика органов малого таза и брюшной полости.
- Гастроскопия для исключения метастазтрования рака яичника.
- Магнитнорезонанская либо компьютерная томография.
- Исследования крови на уровень онкомаркеров.
При подозрении на вовлечении в процесс других органов могут привлекаться узкие специалисты, которые назначают дополнительный объем необходимых диагностических мер.
Видео : Опухоли яичника у молодых

Причины малигнизации
Достоверная причина данного патологического процесса неизвестна, однако, существуют факторы риска, которые повышают вероятность его возникновения, к ним относят:
- влияние химических, физических канцерогенных факторов;
- воздействие солнечного излучения;
- проникновение в организм человека некоторых вирусных возбудителей;
- влияние промышленных факторов;
- расстройства гормонального фона;
- неблагоприятные условия окружающей среды;
- курение, употребление алкогольных напитков и наркотических веществ;
- нерациональное питание;
- генетическая предрасположенность.
Симптомы и признаки малигнизации
Данный патологический процесс может возникать в виде осложнения различных заболеваний. В зависимости от первичной нозологии, будут различаться клинические признаки:
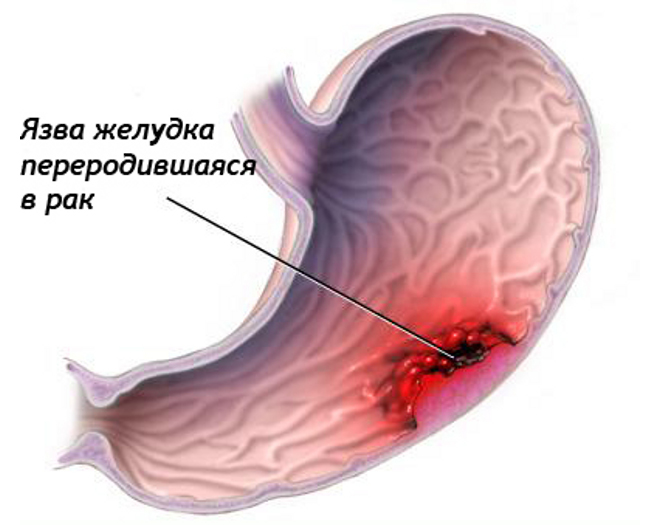
- малигнизация язвы желудка – снижение аппетита, болевой синдром, тошнота и рвота, изменение вкусовых предпочтений, отрыжка с неприятных запахом;
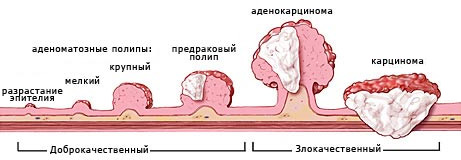
- малигнизация полипа – чем больше полипозных образований, скопленных в одном месте, тем выше вероятность их перерождения. Этот процесс может стать результатом появления аденокарциномы;
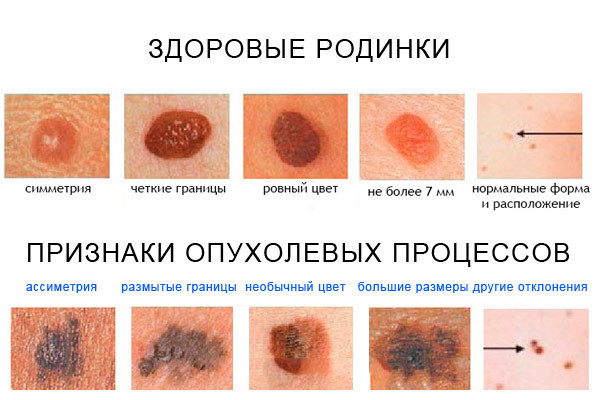
- малигнизация невуса – повышенный риск патологического изминения клеток связан с тем, что невусы находятся в месте постоянного контактного трения с одеждой или обувью, их повреждения. Более подвержены данному процессу родинки, выступающие над поверхностью кожи, особенно, при их большом количестве.
Также может диагностироваться малигнизация пищевода, молочной железы, простаты, кисты почки, опухоли липомы, кисты яичника, кишечника, остеохондромы. Существуют отличительные черты измененных тканей от доброкачественных, они выглядят следующим образом:
- возможность проростать в соседние органы или сдавливать их;
- выработка токсических веществ;
- повышенное кровоснабжение;
- отсутствие иммунной реакции на размножение злокачественных клеток;
- низкая дифференциация;
- полиморфизм, то есть, различные размеры, формы, свойства клеток;
- проникновение ракового очага в другие органы – такие новообразования называются метастазами;
- склонность к мутационным дефектам;
- быстрые темпы роста и размножения.
Диагностика малигнизации
В ходе обнаружения патологического перерождения клеток и тканей, помимо жалоб пациента и сбора анамнеза жизни и данного заболевания, назначаются дополнительные лабораторно-инструментальные методы обследования, в ряд которых входит:
- определение показателей крови, кала и мочи;
- биопсия – взятие пораженных тканей путем пункции для выявления раковых клеток;
- гистологическое исследование – в ходе которого могут быть выявлены морфологически измененные ткани;
- микроскопическое обследование.
Также могут применяться ультразвуковые, рентгенологические, эндоскопические обследования. Их выбор напрямую зависит от локализации злокачественного перерождения. К примеру, если выявлена малигнизация в толстой кишке, может понадобиться проведение колоноскопии или ректоскопии.
Лечение малигнизации
При выявлении данного патологического процесса, измененные ткани подлежат радикальному удалению для предупреждения развития осложнений. Терапевтическая тактика может иметь разные направления – ее выбор зависит от локализации злокачественных клеток, первоначального заболевания, его стадии и течения, основной симптоматики, индивидуальных особенностей организма пациента. Может быть выбран один из ниже перечисленных подходов:
- выжигание – проводится при подозрении или обнаружении патологии, может проводиться с применением лазерного излучения, воздействия низких температур, электрокоагуляции;
- операционное вмешательство – в ходе него могут быть удалены полипы, язвенные элементы желудка, участок желудка и другие анатомо-физиологические структуры, это зависит от локализации патологии. иссеченный тканевой фрагмент отправляют на гистологическое исследование. если результаты показывают наличие раковых клеток, необходимо назначение противоопухолевого лечения;
- лучевая терапия – характеризуется длительным воздействием ионизирующего излучения на очаг поражения;
- химиотерапия — подразумевает применение цитостатических медикаментов, которые останавливают рост и размножение раковых клеток, а также их токсическое воздействие;
- радиохирургия – сочетает в себе два терапевтических метода: операционное вмешательство и воздействие излучения.
Комплексно могут назначаться медикаментозные препараты, к примеру, стимуляторы иммунной системы, поливитаминные комплексы, гормональные средства.
Для того, чтобы предупредить злокачественное перерождение, необходимо соблюдать ряд рекомендаций, они выглядят следующим образом:
- рационально питаться;
- вести здоровый способ жизни, делать физкультуру и спортивные упражнения;
- отказаться от вредных привычек таких, как курение, алкоголизм, наркомания;
- рационально распределять часы работы и отдыха;
- принимать медикаменты строго по назначениям врача, не прибегать к самолечению в домашних условиях;
- минимизировать воздействие радиационного, ультрафиолетового излучения;
- вовремя лечить заболевания любого генеза;
- регулярно посещать профилактические медицинские осмотры.
Рассматриваемый термин, по своей сути, не является патологией. Это — необратимый процесс, в ходе которого нормальные клетки преобразуются в злокачественные, что вызвано генетическими мутациями. Зачастую трансформации затрагивают уже видоизмененные ткани: там, где имеются рубцы, язвы, эрозии либо же доброкачественные новообразования. Хотя встречаются случаи, когда малигнизация развивается в абсолютно здоровых тканях.
Причины малигнизации и факторы, провоцирующие озлокачествление опухолей
В норме, в организме каждого человека присутствуют раковые клетки. Но организм, благодаря защитным реакциям, своевременно ликвидирует их, не давая им возможности превратиться в опухоль.
Однако, на фоне определенных внешних и внутренних факторов, опухолевые клетки начинают интенсивно размножаться, приводя к разрастанию тканей.
На сегодняшний день, истинные причины, провоцирующие озлокачествление клеток, никому не известны.
Ученые связывают это с вредными привычками, ухудшением экологической ситуации, добавление разнообразных химикатов в продукты питания, а также в изделия бытовой химии.
- Чрезмерное пребывание под прямыми солнечными лучами, регулярное посещение соляриев. Воздействие ультрафиолетовых лучей может спровоцировать появление рака кожи. В особой зоне риска пребывают обладатели светлых волос и кожи: врачи советуют быть осторожными на пляжах и курортах.
- Ионизирующее излучение, которому подвергаются работники индустрии. Регулярный контакт с радиоактивным цезием, йодом, стронцием может повлечь за собой развитие лейкоза, онкозаболеваний костной ткани, щитовидной железы.
- Нарушение гормонального фона. Гормоны благоприятствуют усиленному делению клеток, негативно сказываются на работе защитных сил организма, влияют на обменные процессы. Все это служит большим толчком к запуску малигнизации.
- Генетический фактор.
- Вредные привычки. В первую очередь, это касается табакокурения. Рак легких в 11 раз чаще диагностируется у курильщиков, чем у некурящих пациентов. Алкоголь, сам по себе, не приводит к развитию онкопатологий, но он подготавливает почву для малигнизации.
- Половая принадлежность. У женской части населения намного чаще диагностируют рак органов репродуктивной системы и тканей щитовидной железы. Подобные явления связывают с гормональным дисбалансом, что может развиться на фоне беременности, абортов, менопаузы, а также некоторых других факторов. Мужчины же в два раза чаще болеют раком легких, желудка и носоглотки. Этому способствует склонность мужчин к вредным привычкам: употреблению алкоголя, табакокурению и пр.
- Некоторые химические соединения, которые выпускаются в окружающую среду транспортными средствами, заводами, отопительными системами. Опасные химические реагенты (нитрозамины, производные гидразина) содержатся в пиве, сигаретах, а также некоторых медикаментах.
- Неправильное питание. Чрезмерное употребление жирной, сладкой, острой пищи ведет к ожирению и способствуют снижению иммунитета. Кроме того, гастриты и язвы, что, как указывалось выше, служат фоном для малигнизации тканей, — следствие неправильного питания. Организм перестает получать необходимое количество витаминов и минералов, которые бы помогали ему справляться с атакующими бактериями и вирусами.
- Некоторые вирусы:
— Герпес II типа.
— Вирус Эпштейна-Барра – может привести к образованию лимфомы Беркитта.
— Вирус ATLV – нередко служит виновником лейкоза.
— Вирус папилломы человека – предрасполагает к развитию онкопатологий шейки матки.
Факторы, когда наиболее вероятно перерождение доброкачественных опухолей в злокачественные
- Множественные полипы, которые имеют семейную природу и постоянно рецидивируют. Если указанные образования возникают в жкт, неблагоприятным фактором является регулярное раздражение полипа желудочным соком.

Также большую опасность представляет собой полип в матке, что возник у женщин после менопаузы. Кроме того, немаловажным моментом служит размер нароста – если его диаметр достигает 30 мм, вероятность озлокачествления достаточно высока. - Язвы желудка, что носят хронический характер, и которые спровоцированы бактерией хеликобактер пилори. Если человек не соблюдает особую диету и регулярно находится под влиянием канцерогенов, воспалительные процессы в желудке постоянно дают о себе знать.

Это все со временем ведет к атрофии стенок желудка, что не может не повлиять на структуру клеток. - Родинки на кожных покровах, которые подвергаются частому воздействию извне: трению об одежду, солнечному излучению, травмированию и пр.

- Наличие доброкачественного новообразования. Не каждая опухоль может переродиться в злокачественную. Здесь все будет зависеть от природы патологического образования. К примеру, липома практически никогда не малигнизируется. А вот женщины, имеющие в своем анамнезе аденоматозные полипы в матке пребывают в зоне повышенного риска.
- Диспластические изменения в организме.
Симптомы и признаки озлокачествления опухолей, язв и полипов – как определить начало перерождения в онкологию?
Симптоматическая картина при перерождении доброкачественного новообразования в злокачественное будет зависеть от места его расположения, а также вида опухоли.
- Дискомфорт после еды в области живота, чуть выше пупка.
- Болевые ощущения, что не связаны с приемом пищи, и которые невозможно купировать при помощи спазмолитиков.
- Отрыжка с резким, неприятным запахом.
- Регулярные позывы к рвоте. Из-за этого у больного пропадает аппетит и снижается вес.
- Упадок сил.
- Бледность кожи.
- Увеличение диаметра невуса/папилломы.
- Асимметричность. Рассматриваемое новообразование становится рельефным, а его края — размытыми и сглаженными.
- Выпадение волосков с видоизмененного участка.
- Изменение окраса родинки.
- Дискомфорт в виде зуда/жжения.
- Возникновение кровянистых выделений на поверхности выростов (не всегда).
- Нарушение стула, метеоризм.
- Ноющие боли внизу живота, а также в районе поясницы.
- Отечность нижних конечностей.
- Частые позывы к мочеиспусканию.
- Он плохо спит и мало ест, становится тревожным.
- Наблюдаются сбои в функционировании сердечно-сосудистой системы, что ведет к повышению уровня артериального давления.
- Внешние изменения затрагивают шею: лимфоузлы и щитовидка на данном участке увеличены.
- В некоторых случаях, возникают болевые ощущения в зоне гортани.
Этапы и стадии перерождения доброкачественных опухолей, полипов и язв в злокачественные новообразования
- I стадия –инициация. Вследствие влияния определенных факторов клетки начинают мутировать: в их геноме возникают онкогены, способствующие размножению и росту видоизмененных клеточных структур. При нормальном функционировании организма указанные клетки гибнут, однако если имеются нарушения, процесс развития дефектных клеток продолжается.
- II стадия –промоция. На данном этапе происходит активизация онкогенов, что стимулируют деление атипичных клеток.
- III стадия –нарушение дифференцировки перерожденных клеток. Зачастую указанное явление – следствие дефицита цитокининов, благодаря которому клетки становятся высокодифференцированными. С течением времени низкодифференцированных клеток становится все больше – формируется мизерная зона дефектной ткани со стволовой линией – основой опухолевого образования.
- IV стадия –опухолевая прогрессия. Дефектные клетки активно размножаются, не реагируя при этом на защитные реакции организма и микросреду. В дегенеративный процесс вовлекаются близлежащие органы, лимфатические и кровеносные сосуды. Проникая в кровь и лимфу раковые клетки разносятся по организму – происходит метастазирование.
- Оно быстро растет, сдавливая, разрушая, а также проникая в соседние ткани.
- Раковая опухоль метастазирует гематогенным и/или лимфогенным путем.
- Дефектные ткани обладают способностью усиливать рост кровеносных сосудов, что приводит к кровоизлияниям в области раковой опухоли.
- Перерожденная опухоль продуцирует токсины. Вследствие этого больной плохо ест, быстро устает, резко теряет в весе. В конечном счете может произойти полное истощение больного.
- Опухолевые клетки неподвластны контролю защитных сил организма: они мутируют, быстро растут, метастазируют.
Чем ниже их дифференцировка, тем более агрессивной является опухоль, и тем сложнее ее ликвидировать посредством радио- и химиотерапии.
Профилактика малигнизации доброкачественных опухолей, полипов и язв – как защитить себя от рака?
- Избегать длительного контакта с прямыми солнечными лучами, а также отказаться от посещения соляриев. Это поможет сохранить молодость кожи и снизит риск появления меланомы.
- Питаться правильно. Еда должна быть в первую очередь полезной. Если доктор посчитает нужным, дополнительно назначаются витаминно-минеральные комплексы.
- Отказаться от вредных привычек.
- Вовремя лечить любые возникшие болезни. Вот только самолечением заниматься не следует – прием тех или иных лекарственных средств может привести к развитию обострений.
- Максимально ограничить себя от контакта с агрессивными химическими агентами.
- Стараться ограждать себя от стрессовых ситуаций.
Особенно это касается тех, у кого среди близких родственников есть раковые больные, — они пребывают в зоне повышенного риска, и должны тщательно следить за своим образом жизни.