Вопросы после удаления пограничной опухоли правого яичника
Добрый день, уважаемые доктора! Мне 28 лет, детей нет.
В ноябре 2012 года пролечена от воспаления придатков справа (противовоспалительное лечение).
В феврале 2014 года поступила в гинекологическое отделение с острыми болями внизу живота. Диагноз — киста правого яичника, андексит. Пролечена (антибиотики, противовоспалительное лечение). Гинеколог предложил наблюдение, киста, по его словам, была обычная функциональная, и должна была уйти через несколько циклов.
Киста не ушла, и в сентябре 2014 года была выполнена лапаросокопия, удалена киста, яичник сохранен. СА125 до операции — 21 ед.Гистология — фиброма и обычная киста правого яичника.
В июне 2015 года на УЗИ снова обнаружена киста правого яичника, проведено противовоспалительное лечение, антибиотики. Параллельно обнаружен полип прямой кишки.
В октябре 2015 года на контрольном УЗИ — кистома правого яичника с папиллярным включением до 11 мм. Рекомендовано МРТ органов малого таза.
Заключение МРТ, которое было проведено 25.10.2015 года (7 день цикла) — опухоль правого яичника с папиллярными разрастаниями (цистаденокарцинома?), разрастания внутри капсулы, убедительных данных за увеличение лимфоузлов нет. СА 124 — 43 ед.
06.11.2015 проведена лапороскопия,опухоль удалена, взята биопсия с левого яичника. Перед операцией проведены обследования,которые не показали патологий (ФГДС,анализы крови, колоноскопия — полип взят на биопсию, заключение — тубулярная аденома, рекомендовано удаление полипа в плановом порядке. эндоскопом удалить не удалось почему-то).
Гистология — муцинозная пограничная цистаденома правого яичника, левый яичник — киста желтого тела, без особенностей.
Направлена в онкодиспансер.
Параллельно выясняется беременность, незапланированная, но желанная.
Был пересмотр стекол в двух лабораториях: одно заключение — серозная пограничная опухоль правого яичника, другое — серозно-муцинозная пограничная цистаденома.
Врачи настояли на аборте в связи с рисками перерождения опухоли,который был сделан 07.12.2015 на сроке 7-8 недель.
18.12.2015 выполнена лапоротомия в онкодиспансере, удалены придатки справа, резекция большого сальника, биопсия брюшины. Роста пограничной опухоли не выявлено. Цитология- выраженная пролиферация кубического эпителия. Гистология — обычные и белые кисты правого яичника.
Проведение АПХТ не показано.
13.01.2015 проведено УЗИ органов малого таза на 10 день цикла, последний день менструации, выявлена киста левого яичника 40 мм, контуры ровные, четкие, стенки тонкие. Содержимое неоднородное.СА 125-45 ед(правда,сдавала в др лаборатории,по месту жительства), что очень напугало. Гинеколог выписал лечение -курс антибиотиков и уколы лонгидазы. Онколог порекомендовал пересдать онкомаркер и УЗИ не ранее чем через месяц, предполагают, что киста функциональная и на фоне воспалительного процесса после операций и сбоя после аборта гармонального.
Записалась на март на удаление полипа в прямой кишке.
В связи с ситуацией, которая меня все же настораживает, прошу ответить на ряд вопросов:
1) Насколько настораживает неснижение показателя онкомаркера са 125 до сих пор и появление новой кисты?Похоже ли все же на рецидив?
2)Что можно предпринять, если противовоспалительное лечение не поможет, киста не уйдет и онкомаркер будет таким же высоким? Может, с моим диагнозом можно пропить оральные контрацептивы, чтобы кисты не образовывались? Если да, какой препарат порекомендуете?
3) Наблюдается какая-то склонность к кистам и полипам, мне очень не по себе. Что можно предпринять для предотвращения рецидива, чтобы увеличить шансы как можно дольше сохранить яичник? Мечтаю иметь детей.
4) Как думаете, может пройти АПХТ, до операции онколог склонялся к этому варианту. Понимаю, что это тяжелое лечение,но на все готова,чтобы избежать рецидивов и полностью выздороветь.
Заранее благодарю за уделенное время и ответы.
здравствуйте. по пунктам:
1. на рецидив не похоже. повышение Са125 может быть связано как с днем ментсруального цикла, самим фактом операции (заживает рана) или с наличием полипа в кишке. тем более, что сдавать лучше в одной и той же лаборатории, так как разные тест-системы могут давать отличающиеся цифры. тем более, что маловероятно, что хирурги при операции просмотрели уже имеющуюся (или формирующуюся) кисту в другом яичнике.
2. выполнить повторную операцию с резекцией этого яичника
3. до планируемой беременности и после родов принимать оральные контрацептивы
4. при пограничных опухолях химиотерапия показана только при гистологически доказанных рецидивах. поэтому сейчас не стоит.
Благодарю за подробный ответ!
А какие контрацептивы вы бы посоветовали в моём случае?Дело в том,что я никогда их не принимала и не разбираюсь в них. Спрашивала у гинеколога,он пока не рекомендует почему-то.
Пограничные (или атипически пролиферирующие) опухоли яичников (ПОЯ) составляют 15-20% всех эпителиальных новообразований яичников.
Пограничные (или атипически пролиферирующие) опухоли яичников (ПОЯ) составляют 15-20% всех эпителиальных новообразований яичников. Основным отличием ПОЯ от злокачественных эпителиальных опухолей яичников является отсутствие стромальной инвазии (за исключением случаев микроинвазии), что и определяет благоприятный прогноз заболевания. К наиболее распространённым разновидностям пограничных опухолей яичников относятся серозные (53%) и муцинозные (43%) варианты. Пограничные эндометриоидные, светлоклеточные и опухоли Бреннера встречаются в 4% наблюдений.
Серозные пограничные опухоли яичников характерны для женщин репродуктивного и перименопаузального периода. В связи с этим вопрос сохранения репродуктивной и гормональной функции становится особенно актуальным.
Предпочтительными становятся органосохраняющие объёмы хирургического вмешательства у больных данной возрастной группы. Однако необходимо помнить, что наиболее важным аспектом в проблеме пограничных опухолей яичников является высокая квалификация морфолога, способность его оценить действительно пограничный характер новообразования яичника и исключить наличие в опухоли клеток инвазивного рака.
Серозные ПОЯ в 35-45% наблюдений являются билатеральными. Импланты встречаются у 30% больных серозными ПОЯ.
Деление имплантов на инвазивные и неинвазивные утратило свою актуальность из-за расплывчатости понятия инвазии в большом сальнике и серозных покровах.
Пограничные опухоли яичников несерозных гистотипов (муцинозные, эндометриоидные, Бреннера, светлоклеточные), как правило, представляют собой односторонние образования, для которых не характерны перитонеальные импланты.
1. КЛАССИФИКАЦИЯ И ОПРЕДЕЛЕНИЕ СТАДИИ
В соответствии с гистологической классификацией (ВОЗ, 2014 г.) выделяют следующие гистотипы пограничных опухолей:
— серозная пограничная/атипически пролиферирующая опухоль
— серозная пограничная опухоль — микропапиллярный вариант/неинвазивная low grade серозная карцинома
— муцинозная пограничная/атипически пролиферирующая муцинозная опухоль
— эндометриоидная пограничная/атипически пролиферирующая эндометриоидная опухоль
— светлоклеточная пограничная/атипически пролиферирующая светло-клеточная опухоль
— пограничная опухоль/атипически пролиферирующая опухоль Бреннера
— серозно-муцинозная/атипически пролиферирующая серозно-муцинозная опухоль
Группировка ПОЯ по стадиям с использованием классификаций TNM и FIGO представлена в табл. 1.
Таблица 1. Стадирование пограничных опухолей яичников по TNM и FIGO (8-е издание, 2014 г.).
Опухоль ограничена яичниками
Опухоль ограничена одним яичником, капсула не повреждена, нет опухолевых разрастаний на поверхности яичника, нет злокачественных клеток в асцитической жидкости или смывах из брюшной полости
Опухоль ограничена двумя яичниками, их капсулы не повреждены, нет опухолевых разрастаний на поверхности яичников, нет злокачественных клеток в асцитической жидкости или смывах из брюшной полости
Опухоль ограничена одним или двумя яичниками и сопровождается любым из следующих факторов:
• повреждение капсулы во время операции
• повреждение капсулы до операции или опухоль на поверхности яичника/маточной трубы
• злокачественные клетки в асцитической жидкости или смывах с брюшины
Опухоль поражает один или оба яичника с распространением на малый таз:
• врастание и/или метастазирование в матку и/или в одну или обе маточные трубы
• распространение на другие ткани таза
Опухоль поражает один или оба яичника с гистологически подтверждёнными внутрибрюшинными метастазами за пределами таза и/или метастазами в регионарных лимфатических узлах (внутренних, наружных и общих подвздошных, запирательных, крестцовыхили поясничных лимфоузлах)
Метастазы только в забрюшинных лимфатических узлах
Метастазы в лимфатических узлах размерами до 10 мм
Метастазы в лимфатических узлах размерами более 10 мм
Микроскопические, гистологически подтверждённые внутрибрюшинные метастазы за пределами таза ±метастазы в забрюшинных лимфатических узлах
Макроскопические внутрибрюшинные метастазы за пределами таза до 2 см включительно в наибольшем измерении ±метастазы в забрюшинныхлимфатических узлах
Внутрибрюшинные метастазы за пределами таза более 2 см в наибольшем измерении ± метастазы в забрюшинных лимфатических узлах (включая распространение опухоли на капсулупечени и селезёнки без поражения паренхимы органов)
Отдалённые метастазы (исключая внутрибрюшинные метастазы)
Плевральный выпот со злокачественными клетками
Метастазы в паренхиматозных органах и других органахвне брюшной полости (в том числе паховых лимфатических узлах и лимфатических узлах за пределами брюшной полости)
У 16-37% больных заболевание протекает бессимптомно. Диагностика включает:
• сбор анамнеза, изучение клинических симптомов (боли внизу живота, увеличение живота, пальпируемая опухоль в брюшной полости, нарушение менструального цикла);
• физикальное, в том числе гинекологическое исследование;
• биохимический и общеклинический анализы крови, анализ мочи;
• определение уровня опухолевых маркёров:
— СА125, НЕ-4, РЭА, СА199
• R-логическое исследование органов грудной клетки;
• УЗИ (абдоминальное и трансвагинальное)/КТ/МРТ органов брюшной полости и малого таза;
• обследование ЖКТ (эндоскопическое или рентгенологическое).
Всем больным ПОЯ показано хирургическое лечение. Химиотерапия не показана ни при одном гистологическом варианте ПОЯ.
3.1. Первичное лечение
3.1.2. Пациентки репродуктивного периода, желающие сохранить фертильность и гормональную функцию яичника/яичников
3.1.2.1. !А-К стадии (в том числе микропапиллярный вариант)
При уверенности в отсутствии злокачественного компонента в опухоли рекомендуются органосохраняющие операции в объёме резекцииктомии опухолево изменённого яичника/яичников. При резекции яичника целесообразно интраоперационное гистологическое исследование краёв резекции. Биопсия/клиновидная резекция контралатерального яичника при отсутствии в нём видимой патологии не показана. При отсутствии в яичнике/яичниках здоровой ткани показана одно/двусторонняя аднексэктомия, экстирпация матки с придатками.
Хирургический доступ: лапаротомия, лапароскопия (при лапароскопической резекции опухолево изменённого яичника повышен риск остаточной опухоли в нём, при лапароскопической аднексэктомии результаты схожи с таковыми при открытых операциях).
Резекция большого сальника, биопсия брюшины выполняется всем больным.
3.1.2.2. IIA-IIIA стадии
При уверенности в отсутствии злокачественного компонента в опухоли возможно выполнение органосохраняющих операций в объёме резекции яичника/яичников, аднексэктомии; при невозможности сохранения ткани яичников — одно/двусторонняя аднексэктомия, экстирпация матки с придатками.
Резекция большого сальника, биопсия брюшины выполняется всем больным.
3.1.2.3. IIIB-IIIC стадии (за исключением случаев диссеминации опухоли по париетальной и висцеральной брюшине брюшной полости)
При уверенности в отсутствии злокачественного компонента в опухоли возможно выполнение органосохраняющих операций в объёме резекции/аднексэктомии опухолево изменённого яичника/яичников, экстирпации маткис придатками, удаления видимых узлов с брюшины (мелкие импланты в малом тазу и по диафрагме не требуют обязательного иссечения). При резекции
яичника целесообразно интраоперационное гистологическое исследование краёв резекции. При невозможности сохранения здоровой ткани яичника — экстирпация матки с придатками. Резекция большого сальника, биопсия брюшины выполняется всем больным.
3.2. Пациентки, достигшие постменопаузы
Увеличение объёма хирургического лечения не влияет на прогноз заболевания
При одностороннем процессе возможны органосохраняющие операции в объёме аднексэктомии опухолево изменённого яичника/яичников.
Биопсия/клиновидная резекция контралатерального яичника при отсутствии в нём видимой патологии не показана. При вовлечении в процесс обоих яичников — двусторонняя аднексэктомия или экстирпация матки с придатками.
Резекция большого сальника, биопсия брюшины показана всем больным.
Операционный доступ — лапаротомия, лапароскопия.
Больным пременопаузального возраста, не желающим сохранить гормональную функцию яичника/яичников, рекомендуется экстирпация матки с придатками.
3.2.2. ШВ-ШС стадии
Рекомендуется экстирпация матки с придатками, удаление видимых узлов с брюшины (мелкие импланты в малом тазу и диафрагме не требуют обязательного иссечения). Резекция большого сальника, биопсия брюшины показаны всем больным.
3.3. Тактика лечения после первичного хирургического вмешательства
3.3.1. Общие принципы
В том случае, если первичное хирургическое лечение проведено без удаления неизмененного большого сальника, рекомендуется наблюдение (УЗИ брюшной полости и малого таза, определение СА125, НЕ-4). При отсутствии признаков опухоли в большом сальнике, брюшной полости, яичнике/яичниках по данным УЗИ/КТ/МРТ рекомендуется динамическое наблюдение.
При наличии признаков опухоли в яичнике, по брюшине, в большом сальнике рекомендуется хирургическое лечение в объёме резекции/аднексэктомии/экстирпации матки с придатками (в зависимости от степени поражения яичников), удаления большого сальника, удаления видимых узлов брюшной полости.
3.3.2. Микропапиллярный вариант серозной пограничной опухоли яичников
В том случае, когда первичное хирургическое лечение было выполнено без резекции большого сальника, при микропапиллярном варианте серозной ПОЯ, независимо от данных обследования, в связи с высокой вероятностью инвазивных имплантов целесообразна релапаротомия, удаление большого сальника, биопсия брюшины.
3.3.3. Инвазивный рак низкой степени злокачественности (low grade) в диссеминатах
Показана оптимальная циторедуктивная операция с дальнейшей ХТ в соответствии с рекомендациями по лекарственному лечению рака яичников, первичного рака брюшины и рака маточных труб.
4. ЛЕЧЕНИЕ РЕЦИДИВОВ СЕРОЗНЫХ ПОГРАНИЧНЫХ ОПУХОЛЕЙ ЯИЧНИКОВ
4.1. Рецидив пограничной опухоли в яичнике/яичниках
Рецидив в яичнике/яичниках возникает в 35-50% наблюдений. У больных репродуктивного возраста (при желании сохранить фертильность) рекомендуется ререзекция яичника/яичников с интраоперационным гистологическим исследованием краёв резекции; при отсутствии здоровой ткани яичника — аднексэктомия, экстирпация матки с придатками. У больных постменопаузального периода рекомендуется аднексэктомия/экстирпация матки с придатками.
В случае выполнения ререзекции оптимальным доступом является лапаротомия. Аднексэктомия, экстирпация матки с придатками могут быть произведены с помощью лапароскопии, лапаротомии. В том случае, если первоначально большой сальник не был удалён, следует выполнить резекцию большого сальника, биопсию брюшины.
4.2. Рецидив пограничной опухоли экстрагонадный/экстрагенитальный
Рецидив за пределами яичника/яичников (экстрагонадный, экстрагенитальный) встречается в 8-15% наблюдений и может быть локальным и мультифокальным. Показано хирургическое лечение в объёме удаления рецидивных опухолевых узлов. У больных с изолированным экстрагонадным рецидивом (без опухолевого поражения яичника/яичников) после первичного органосо- храняющего хирургического лечения выполнение резекции яичника/яичников, аднексэктомии, экстирпации матки с придатками не показаны. Повторные рецидивы требуют повторных хирургических вмешательств в объёме оптимальных циторедуктивных операций.
• Наблюдение гинеколога, сбор анамнеза и жалоб, маркёры в соответствии с вариантом опухоли (СА125, НЕ-4, СА199, РЭА) — 1 раз в 3-6 мес. в течение первых 5 лет, далее — 1 раз в 6-12 мес. в течение 25 лет;
• УЗИ органов малого таза — каждые 3-6 мес. в течение первых 5 лет, далее — 1 раз в 6-12 мес. в течение 25 лет;
• КТ, МРТ органов малого таза и брюшной полости, грудной клетки — по показаниям.
Коллектив авторов: Давыдова И. Ю., Карселадзе А. И., Кузнецов В. В., Максимов С.Я., Новикова Е. Г., Тюляндин С.А., Чекалова М.А.
Пограничная опухоль яичника занимает промежуточное положение между доброкачественной и злокачественной, имея черты обоих видов, не являясь ни одним из них. Она редко представляет опасность для жизни, но легко может привести к нарушению или полной утрате репродуктивной функции.
Общее описание
Новообразование возникает на базе любой из тканей яичника. Название связано с рядом особенностей опухоли. В частности, она имеет капсулу, которая ограничивает её распространение, кровоснабжается по типу доброкачественной опухоли, нехарактерны метастазы. При этом клеточная структура близка к высокодифференцированному раку, рецидивирует после операции.
Возникновение новообразования связывают с резкими изменениями гормонального фона, инфекционными болезнями половых путей, анатомическими аномалиями, отсутствием или нерегулярностью половой жизни. Для выявления причин в каждом конкретном случае требуется полноценное обследование.

Возможность генетической предрасположенности к подобным заболеваниям не доказана. Статистически установлена связь между пограничными опухолями яичника и поздними первыми родами, а также использованием внутриматочных спиралей. Тем не менее, прямая связь между этими явлениями не установлена.
Среди женщин, которые обращаются за лечением возникшей пограничной опухоли яичника, большинство находятся в позднем репродуктивном возрасте – от 30 до 50 лет. Как правило, это женщины без детей или родившие первого ребёнка в возрасте более 28 лет. Возможно развитие патологии в более юном возрасте, но практически неизвестны случаи её возникновения после климакса.

Разновидности опухолей определяются той тканью, на базе которой появилось злокачественное новообразование. Для точного определения типа необходим гистологический анализ – для этого берется образец ткани из яичника и изучается под микроскопом. Выделяют следующие типы.
Их основа – верхний слой органа, новообразование прорастает в глубину, содержит внутри жидкость. Часто достигает крупных размеров, нарушает кровоснабжение яичников, вызывает гормональные сбои, снижает репродуктивную способность пациентки.
Их основные особенности:
- из всех пограничных опухолей яичника муцинозная – наиболее агрессивная по отношению к окружающим тканям;
- вырастает из клеток слизистой оболочки;
- быстро делится, растёт;
- характерны большие размеры.
Этот вид наиболее склонен к злокачественным перерождениям, хотя для подобного типа образований онкоопасность считается низкой.
Эндометриозом называется патологическое распространение тканей внутреннего слоя матки на те области, где его не должно быть. Эндометриоидные опухоли яичника также относятся к пограничным. Их отличает активный рост (менее агрессивный, чем у предыдущей группы), значительное нарушение репродуктивной функции.
Эту патологию чаще относят к злокачественным. По происхождению клетки неоднородны, степень метастазирования бывает различной – от слабой или полного отсутствия до полного озлокачествления. Редкий вид онкологических болезней.
Наиболее благоприятное течение болезни. Небольшая опухоль овальной формы, которая хорошо поддаётся оперативному лечению и почти никогда не рецидивирует.
Клинические проявления
Для диагностики и лечения крайне важно своевременное распознавание. Для этого пациентке при любых подозрительных симптомах со стороны половых органов следует обращаться к гинекологу. Основные симптомы данной патологии:
- тянущие боли в паху без объяснимой причины;
- изменение характера менструальных выделений;
- нарушение цикла.
На ранних стадиях патологический процесс протекает бессимптомно. Признаки, указывающие на пограничную опухоль, неспецифичны, сходны с другими болезнями половых органов.
Обследование
Диагностический процесс занимает длительное время. 
Для того, чтобы определить наличие новообразования, используется УЗИ малого таза, в спорных случаях – МРТ. Чтобы определить пограничный характер, необходима биопсия и гистологическое обследование. При этом обращают внимание на то, что клетки имеют атипичное строение, не инвазируют соседние ткани. Также потребуются дополнительные исследования, чтобы выявить сопутствующие нарушения.
Терапия
Лечение назначает врач после установления диагноза. Длительно оставлять патологию без лечения опасно.
Это единственный эффективный метод. Виды операции:
- органосохраняющие – при этом удаляют пограничную опухоль, часть здоровых тканей, но оставляют яичники;
- радикальные – удаление одного или обоих яичников.
Более серьёзные операции нецелесообразны.
При пограничной опухоли яичника нет необходимости в химиотерапии – она недостаточно эффективна, а её побочные эффекты могут оказаться более вредными, чем собственно патология.

Лучевые методы также исключаются. Поскольку активность деления опухолевых клеток мало отличается от здоровых, применение лучевой терапии считается неэффективным.

Зачатие, беременность, деторождение
Последствия для деторождения при пограничной опухоли яичника могут быть различными. Если патология диагностирована вовремя, есть возможность провести органосохраняющую операцию, то женщина после этого может зачать, выносить, родить ребёнка. Возможно, потребуется дополнительная гормональная терапия, контроль овуляции или ЭКО.

Если новообразование имеет крупные размеры, её диагностировали поздно, сохранить половую железу невозможно, репродуктивная функция утрачивается.
Прогноз
Прогноз при пограничной опухоли яичника чаще всего благоприятный. При своевременно проведённой операции женщина быстро восстанавливается, остаётся работоспособной, чувствует себя здоровой. Опухолевидное образование может рецидивировать, тогда приходится проводить радикальную операцию, что приводит к утрате репродуктивной функции.
Осложнения обычно связаны с размером опухоли – она пережимает кровеносные сосуды, нарушает работу здоровых фолликулов, при этом изменяется гормональный фон, нарушается способность к формированию яйцеклеток.
Предотвращение

Женщинам, имеющим предрасположенность к развитию подобной опухоли необходимо придерживаться определённых рекомендаций. Наиболее эффективные способы – это поддержание нормального гормонального фона, выявление, профилактика, лечение болезней половых путей, соблюдение половой гигиены, сексуальные контакты только со здоровыми партнёрами. Рекомендовать отказ от внутриматочной спирали или ранние роды врачи не считают нужным, поскольку полезность таких методов сомнительна.
Инвалидность при пограничной опухоли в яичнике не дают, так как после проведённой операции наступает полное выздоровление, однако болезнь считается серьёзной. Риск злокачественного перерождения низок, но не исключён, в этом случае женщина подвергается опасности лишиться репродуктивной функции и здоровья.
В яичниках встречаются доброкачественные, злокачественные и пограничные опухоли. Доброкачественные опухоли обычно не трансформируются в злокачественные, но могут вызывать боли и перекруты сосудов яичника, а в некоторых случаях могут протекать вообще без симптомов. Злокачественные опухоли часто ведут себя агрессивно, быстро прогрессируют и дают метастазы. Они требуют комплексного лечения – радикальных операций и химиотерапии до и (или) после операции. Пограничные опухоли среди новообразований яичников занимают особое место – само название хорошо описывает суть этого заболевания, они имеют некоторые черты и злокачественных, и доброкачественных опухолей. Технически они не относятся к доброкачественным и сопровождаются частыми рецидивами при выборе органосохраняющего лечения, но еще и не являются злокачественными и не требуют химиотерапии. Пограничные опухоли коварны тем, что поражают чаще молодых женщин 30–45 лет, очень часто еще не успевших реализовать свою репродуктивную функцию.
Зачастую при пограничных опухолях специфические симптомы не наблюдаются, что осложняет их диагностику. Как правило, они выявляются впервые по данным гистологии удаленной кисты, когда хирург-гинеколог выполняет операцию по поводу предположительно доброкачественных кист яичников. Если киста выглядит подозрительно на предмет злокачественности, всегда требуется выполнение экспресс-гистологии во время операции, и при подтверждении диагноза в операционную вызывается онкогинеколог, который выполняет лапароскопическое удаление сальника и дополнительные биопсии. Такая тактика помогает пациенткам избежать второй операции и повторного наркоза.
Факты и риски
Хирургическое лечение в ЕМС
Понимая, что каждая десятая пациентка погибнет от рецидива пограничной опухоли, врачи сегодня с гораздо большей настороженностью относятся к каждому случаю этого заболевания. Молодым женщинам мы проводим органосохраняющие операции, чтобы пациентки в дальнейшем были готовы к деторождению и сохранили гормональную функцию. Такие методы лечения не ухудшают прогноз заболевания для жизни женщины, но сопряжены с более высокими рисками рецидивов – до 40–50%. Такие рецидивы требуют повторной и, нередко, не единственной операции. Однако в подавляющем большинстве случаев, даже при необходимости расширения объема операции, такие вмешательства должны проводиться лапароскопически – это мировой стандарт, которому мы следуем в Европейском медицинском центре. К сожалению, этого нельзя сказать про большинство онкологических учреждений России, где лапароскопия в таких случаях не проводится. Полостные же операции при пограничных опухолях – скорее, исключение, чем правило.
Если у пациентки еще не было беременности и родов, мы в ЕМС рекомендуем органосохраняющие операции, и даже если возник рецидив, и мы вынуждены проводить повторные лапароскопические операции, обычно есть возможность сохранения части яичника для последующей стимуляции овуляции врачом-репродуктологом в протоколе ЭКО. Мы получаем яйцеклетки для криоконсервации (заморозки) и дальнейшего их оплодотворения перед возможным наступлением следующего (второго, третьего и т.д.) рецидива, который уже может потребовать полного удаления оставшегося яичника. Таким образом, матка при этом заболевании у молодых женщин практически никогда не удаляется даже при распространенных формах пограничных опухолей. Такие пациентки уже через несколько месяцев после операции могут беременеть и самостоятельно вынашивать своего биологически родного ребенка.
Частые ошибки
Многие клиники в России предлагают проведение химиотерапии в рамках лечения пограничных опухолей яичников после хирургической операции. Это принципиально неверно, потому что данные образования в действительности не отвечают на химиотерапию. Все, что получают женщины от такого лечения, – токсическое воздействие терапии в виде нейропатии (онемения кистей, стоп, снижения слуха и т.д.) и поражения костного мозга. Также доказано, что вероятность рецидивов от химиотерапии не снижается, поэтому все, что требуется в рамках правильного лечения, – это во время операции при подозрительном образовании на яичнике провести гистологическую диагностику, и если она покажет, что перед нами пограничная опухоль, лапароскопически провести необходимые манипуляции для определения стадии и исключения распространения опухоли за пределы яичника.
Мы в ЕМС не предлагаем нашим пациенткам с пограничными опухолями химиотерапию и не проводим радикальные операции по поводу пограничных опухолей, когда удаляются оба яичника вместе с придатками и маткой, если речь идет о молодых женщинах с еще функционирующими яичниками.
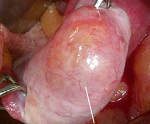
Пограничные опухоли яичников – это неоплазии женских гонад с низким злокачественным потенциалом, занимающие промежуточное положение между злокачественными и доброкачественными новообразованиями. Не имеют патогномоничной симптоматики, чаще всего больные жалуются на тазовые боли, снижение аппетита, тошноту и вздутие живота. Диагностика включает гинекологическое исследование, УЗИ и определение уровня титров опухолевых маркёров, окончательный диагноз устанавливается после оперативного вмешательства. Лечение хирургическое. В зависимости от возраста пациентки и стадии процесса выполняется удаление новообразования или поражённого яичника, двусторонняя аднексэктомия, гистеровариоэктомия.
МКБ-10
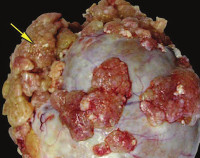
Общие сведения

Причины
Этиология пограничных опухолей яичников неизвестна. Предполагается, что основными причинами развития заболевания являются увеличение количества овуляторных циклов за жизненный период, нарушение секреции гонадотропных гормонов гипофизом и половых – яичниками, расстройства иммунной регуляции. В отличие от причин, факторы риска патологии достаточно изучены, включают:
- Особенности репродуктивного анамнеза. Вероятность возникновения овариальных пограничных неоплазий значительно повышает бесплодие – это состояние имеется у 30-35% женщин на момент установления диагноза неоплазии. К другим факторам риска можно отнести нереализованную репродуктивную функцию, укорочение сроков лактации (менее полугода), раннее (до 11 лет) менархе, позднее (после 55 лет) наступление постменопаузы, ранний (до 19 лет) или поздний (после 35 лет) возраст первой беременности, аборты.
- Патологии половых органов. Риск атипической пролиферирующей эндометриоидной опухоли значительно повышает овариальный эндометриоз. Гинекологические операции по поводу миомы матки, внематочной беременности и гнойных воспалений придатков могут спровоцировать развитие новообразования ввиду нарушения трофики яичников.
- Эндокринные расстройства. К возникновению овариальных опухолей приводят патологии эндокринных желёз, нарушения метаболизма и нервной регуляции, приём лекарственных препаратов. Факторы риска: гиперандрогения любого генеза, аденома гипофиза, опухоли надпочечников, гипо- и гипертиреоз, тяжёлые повреждения паренхимы печени, заместительная эстрогенотерапия при климаксе, приём контрацептивов с высоким содержанием эстрогенов.
- Инфекции. Считается, что вероятность возникновения опухоли коррелирует с количеством перенесённых аднекситов, хроническим воспалением, особенно вызванных специфическими (передающимися половым путём) инфекционными агентами. Важная роль отводится внутриклеточным микроорганизмам – патогенным типам микоплазмы и уреаплазмы.
К предрасполагающим условиям относятся заболевания и состояния, ослабляющие иммунную реакцию (сахарный диабет, тяжёлые инфекции, отравления), ожирение (в том числе имевшее место в детстве и юношестве), повышенное потребление жира (особенно в молодом возрасте). Возникновение опухолей потенцирует длительный психоэмоциональный стресс.
Патогенез
Патогенетические механизмы заболевания изучены слабо. Пограничные новообразования, как и другие опухоли, начинают развиваться вследствие нарушения регулирования клеточного цикла. Воздействие стимулирующих факторов (гонадотропинов, эстрогенов, провоспалительных цитокинов) запускает процесс пролиферации эпителия. Аномально длительный период стимуляции и нарушения процесса апоптоза обуславливают развитие гиперплазии. Повышается вероятность атипии быстро размножающихся клеток, исходом является возникновение опухоли. Почему в одних случаях формируются доброкачественные и пограничные опухоли, длительно не склонные к малигнизации, а в других – рак, до сих пор неизвестно.
Под вопросом остаётся и природа имплантов: одни клиницисты считают их метастазами пограничной неоплазии, другие – независимыми, развившимися из мультифокусных зачатков очагами опухоли. Большинство исследований свидетельствует об их молекулярно-генетическом сходстве с опухолью яичника, однако в ряде случаев выявляются существенные различия. Интересен тот факт, что при максимальной редукции овариальной опухоли перитонеальные импланты нередко подвергаются полному регрессированию.
Классификация
С учетом гистологического типа выделяют следующие виды пограничных неоплазий: серозную (атипическую пролиферирующую серозную опухоль, неинвазивную высокодифференцированную серозную карциному), муцинозную, эндометриоидную, светлоклеточную, опухоль Бреннера, смешанную. Серозные опухоли чаще наблюдаются у женщин репродуктивного возраста, с частотой 35-45% поражают оба яичника, в 30% распространяются на брюшину, в четверти случаев обнаруживаются инвазивные импланты. При муцинозном типе поражения брюшины встречаемость имплантов составляет 10%. Для прочих гистотипов характерно локализованное одностороннее поражение.
Классификация атипических гиперплазий по степени распространённости и стадиям опухолевого процесса аналогична стадированию инвазивного рака, актуальная (пересмотр 2014 года) версия по FIGO выглядит следующим образом:
Стадия I (T1N0M0). Опухолевый процесс ограничен яичниками.
- Стадия IA (T1aN0M0). Первичный очаг находится в пределах одного яичника. Отсутствуют повреждение его капсулы, поверхностные разрастания, злокачественные клетки в смывах с брюшины.
- Стадия IB (T1bN0M0). В процесс вовлечены оба яичника (критерии поражения аналогичны стадии IA).
- Стадия IC (T1cN0M0). Характеризуется поражением одного или обоих яичников с повреждением их капсулы, наличием разрастаний на поверхности яичника или маточной трубы, опухолевых клеток в смывах из брюшной полости.
Стадия II (T2N0M0). Опухоль распространяется на органы малого таза.
- Стадия IIA (T2aN0M0). Метастазирование в матку, фаллопиеву трубу (трубы).
- Стадия IIB (T2bN0M0). Поражены другие тазовые структуры.
Стадия III (T3N0M0 или T1-3N1M0). Опухоль поражает брюшину за пределами малого таза или (и) регионарные лимфоузлы (необходимо морфологическое подтверждение).
- Стадия IIIA (T1-3N0-1M0). Характеризуется наличием микроскопических имплантов в забрюшинных лимфоузлах и по брюшине.
- Стадия IIIB (T3bN0M0 или T3bN1M0). Макрометастазы в ткани брюшины ≤2 см в наибольшем размере с наличием или отсутствием метастазов в лимфоузлах.
- Стадия IIIC (T3cN0M0 или T3cN1M0). Перитонеальные импланты >2 см с поражением (или без) лимфоузлов, а также капсулы печени, селезёнки без вовлечения паренхимы.
Стадия IV (T1-3N0-1M1). Имеются метастазы в отдалённых органах.
- Стадия IVA (T1-3N0-1M1a). Плевральный выпот с опухолевыми клетками.
- Стадия IVB (T1-3N0-1M1b). Импланты, поражающие отдалённые органы и периферические лимфоузлы.
Симптомы
Симптомы заболевания многообразны и вариабельны. Чаще всего регистрируется болевой синдром – тупые тянущие боли в нижней части живота и области пупка, иррадиирующие в бёдра, голени и поясницу. Общие симптомы включают слабость, недомогание, похудание, быструю утомляемость, потерю работоспособности, нарушение сна и повышение температуры. Со стороны желудочно-кишечного тракта наблюдается тошнота, неприятные ощущения во рту, чувство переполнения желудка при потреблении даже небольших объёмов пищи, отрыжка, рвота, запоры. Со стороны мочевыводящей системы при росте опухоли регистрируются частые позывы, затруднение мочеиспускания. До 37% пограничных новообразований яичников протекает без каких-либо субъективных ощущений.
Осложнения
Основное грозное и наиболее частое осложнение пограничных неоплазий (в основном, серозных) связано с десмоплазией – способностью эпителиальных клеток имплантов воспроизводить соединительную ткань. Результатом этого процесса становятся массивные очаги фиброза в брюшной полости, сдавливающие кишечник, что приводит к необратимым нарушениям его функции и кишечной непроходимости, нередко становящейся причиной гибели больной.
Другим опасным осложнением является малигнизация опухоли или имплантов. Возможны рецидивы со злокачественной трансформацией, характеризующиеся всеми свойствами аденокарциномы – агрессивным местным ростом, высокой вероятностью метастазирования в лимфатические узлы и отдалённые органы. Злокачественное превращение происходит достаточно редко, является причиной летального исхода, связанного с опухолью и её лечением, лишь в 0,7% случаев.
Диагностика
Диагностические исследования назначаются гинекологом или онкогинекологом. Гистологическая верификация диагноза проводится интраоперационно, в ходе лечебного хирургического вмешательства. Важная роль в диагностике принадлежит патоморфологу, поскольку установление гистологического различия между инвазивным раком и атипической гиперплазией нередко представляет затруднения, требует высокой квалификации и профессионального опыта. Дооперационные диагностические мероприятия включают:
- Ультрасонографию. Выполняется абдоминальное и трансвагинальное исследование. УЗИ органов малого таза и брюшной полости позволяет выявить скрытые (непальпируемые) опухоли яичника, диссеминаты брюшины, диафрагмы, печени и селезёнки, а также предположить пограничный риск злокачественности образования.
- Иммунохимический анализ. Повышение уровня онкомаркёров (CA 125, CA 19-9, НЕ-4, РЭА) косвенно свидетельствует о росте опухоли. Значительное увеличение титра CA 125, НЕ-4 характерно для серозных новообразований, повышение CA19-9 – для муцинозных.
Дополнительно может назначаться рентгенография органов грудной полости, КТ и МРТ таза, брюшной полости, колоноскопия, пункционная биопсия дугласова пространства (для исключения рака). Дифференциальная диагностика проводится с первичным и метастатическим овариальным раком, доброкачественными опухолями, ретенционными кистами яичников, опухолями матки (чаще с миомой, саркомой) и кишечника, гнойными воспалениями придатков.
Лечение пограничных опухолей яичников
Единственный метод лечения – хирургический. Поскольку неоплазии во многом схожи со злокачественными новообразованиями, операция должна выполняться онкогинекологом – это позволяет улучшить прогноз, снизить вероятность рецидива. Вмешательство осуществляется через лапаротомический или лапароскопический доступ. Химиотерапия не назначается ввиду неэффективности (возможно, по причине низкой пролиферативной активности таких новообразований), по данным некоторых клинических исследований, ухудшает исход заболевания.
Объём хирургической операции зависит от стадии неоплазии и возраста больной, молодым женщинам по возможности проводится лечение, позволяющее сохранить фертильность. Пациенткам репродуктивного возраста при любой стадии может выполняться резекция яичника (яичников) при условии наличия в нём (них) здоровой ткани. При одностороннем тотальном поражении органа производится односторонняя аднексэктомия, при двустороннем – удаление обоих придатков матки или гистеровариоэктомия. Женщинам, достигшим постменопаузы, при опухолях I-IIIA стадиях с поражением одного яичника проводится односторонняя тубовариоэктомия, при двустороннем поражении – двусторонняя (иногда с удалением матки), при большей распространённости процесса – экстирпация матки с придатками.
В случае поражения брюшины удаляются крупные визуализируемые узлы. Первичная операция обязательно включает хирургическое стадирование для уточнения распространённости процесса и гистологической характеристики имплантов. С этой целью всем больным осуществляется резекция контрлатерального яичника и большого сальника, биопсия брюшины. По результатам гистологического исследования образцов назначается динамическое исследование или повторная операция. При выявлении участков со снижением гистологической дифференцировки – очагов инвазивного роста – применяются протоколы лечения инвазивного рака, включающие химио- и лучевую терапию.
Прогноз и профилактика
Прогноз пограничных опухолей яичника благоприятный. У женщин с первой стадией заболевания пятилетняя выживаемость составляет 99%, десятилетняя – 97%, со второй – 98% и 90% соответственно, с третьей – 96% и 88%, с четвёртой – 77% и 69%. Рецидивы чаще всего возникают через два года после лечения, наблюдаются в 35-50% случаев, после гистеровариоэктомии встречаются вдвое или втрое реже, чем после органосохраняющих операций. Рецидивы без злокачественной трансформации не ухудшают прогноз. Наличие инвазивных имплантов снижает показатель десятилетней выживаемости на 25-30%.
В мероприятия первичной профилактики входит рациональная контрацепция, реализация репродуктивной функции, своевременное лечение гормональных расстройств и воспалительных заболеваний половых органов. Вторичная профилактика заключается в пожизненном наблюдении онкогинеколога с сонографическим и иммунохимическим контролем: в течение 5 лет после операции каждые 3-6 месяцев назначается УЗИ органов брюшной полости и малого таза, анализ опухолево-ассоциированных маркёров, далее эти исследования выполняются один раз ежегодно.
