Климактерический период и климактерический синдром
В дальнейшем можно ожидать более серьезных последствий: развития остеопороза, дислипидемии и атеросклероза, увеличения веса и перераспределения жира по мужскому типу, снижения когнитивных способностей.
Гормональная терапия и ее эволюция
STEAR — новый подход к лечению
Преимущества препарата тиболон (Ледибон)
Главное преимущество препаратов группы STEAR (включая тиболон) — в том, что они оказывают избирательное действие на эстрогенную активность в тканях (принципиальное отличие препаратов данной группы). В результате достигаются благоприятные эстрогенные эффекты в ЦНС, костной ткани и урогенитальном тракте и отсутствует нежелательное эстрогенное влияние в эндометрии и молочных железах, что позволяет избежать риска развития опухолей (как известно, традиционную ЗГТ резко критиковали за то, что ее применение способно повысить заболеваемость раком молочной железы), а также нагрубания и болезненности молочных желез. При фиброзно-кистозной мастопатии и масталгии тиболон не только не препятствует излечению, но и способствует ему.
Отмечено также положительное влияние препарата на гормональный статус женщин после гистерэктомии. Тиболон рекомендуют применять уже в раннем послеоперационном периоде — в первые трое суток после операции. Терапия в течение 3 месяцев после операции приводила к снижению ФСГ в 1,31,6 раза и увеличению Е2 в 2,0-2,2 раза. Если начинать терапию в отдаленные сроки после операции, то эффективность тиболона снижается. В этом случае существенные изменения гормональных маркеров достигаются только после 6-12 месяцев терапии.
Одно из главных достоинств препарата тиболон состоит в позитивном влиянии на костную ткань. Как показало британское исследование, у принимавших тиболон пациенток на протяжении 10 лет минеральная плотность кости (МПК) не только не снизилась, но даже увеличилась (как в поясничном отделе, так и в области шейки бедра). Напротив, в контрольной группе МПК неуклонно и значительно уменьшалась с возрастом 5 .
Заключение
Подытоживая свое выступление, М.В. Глухова отметила: сравнение применения тиболона и комбинированной ЗГТ свидетельствует о том, что эти два вида терапии одинаково эффективны для лечения климактерических синдромов и профилактики остеопороза. Для улучшения настроения и либидо, получения сексуального удовлетворения более эффективен тиболон. В отличие от комбинированной ЗГТ, данный препарат не стимулирует пролиферацию эндометрия, не вызывает кровотечений. Тибо-лон также не стимулирует ткань молочной железы, не увеличивает маммографическую плотность, не способствует нагрубанию молочных желез. При приеме тиболона частота отказов пациенток от терапии по причине побочных эффектов гораздо ниже, чем при использовании комбинированной ЗГТ. Применение препаратов STEAR (в частности тиболона) является наиболее физиологичным, а потому и наиболее безопасным средством терапии климактерических нарушений.
Отвечая на вопросы слушателей, докладчик отметила полную эквивалентность тиболона и препарата-дженерика Ледибон, который оказывает сходное терапевтическое воздействие.
Почему же процент женщин, принимающих МГТ, остается невысоким?
Крупное американское исследование WHI (Women’s Health Initiative, 2002 г.) вызвало драматический период в судьбе менопаузальной гормонзаместительной терапии, что способствовало резкому сокращению МГТ в большинстве стран мира, появлению страхов и сомнений в отношении пользы и рисков.
Преждевременное завершение части исследования по менопаузальной гормонзаместительной терапии (МГТ) привлекло к себе всеобщее внимание. Как женщины, так и врачи чувствовали себя обманутыми, так как терапия, которая до этого считалась полезной для здоровья в долгосрочной перспективе, теперь оказалась опасной. Отличающийся от фактического изложения пресс-релиз предварительной работы прогремел в СМИ за неделю до того, как сама статья стала доступна для большинства читателей. Сообщалось, что исследование было остановлено в связи с повышенным риском развития рака молочной железы, связанным с заместительной гормональной терапией. На самом деле, в скорректированном анализе связь МГТ и рака молочной железы не была статистически значима!
Основными недостатки данного исследования являлись:
- Средний возраст участниц исследования — 63 года. Тогда как окончание менструации обычно отмечается в 50 лет, то есть позднее начало терапии.
- Выбор не естественных для человека конъюгированных эстрогенов (конъюгированные эстрогены не содержат эстрогенов человека, так как их получают из мочи жеребых кобыл, и их эффекты немного отличаются от натуральных).
- Выбор в качестве прогестагена — медроксипрогестерона ацетата (эффекты данного препарата отличаются от эффектов натурального прогестагена, а идеальный прогестаген, добавляемый к принимаемым в климактерии эстрогенам, должен противостоять лишь нежелательным эффектам эстрогена на эндометрий, причем в минимальной дозе).
- Высокие дозы эстрогенов и прогестагенов (в настоящее время действует принцип минимально-эффективной дозировки).
- Неточная интерпретация данных исследования.
Что же происходит с женским организмом в 45-55 лет?

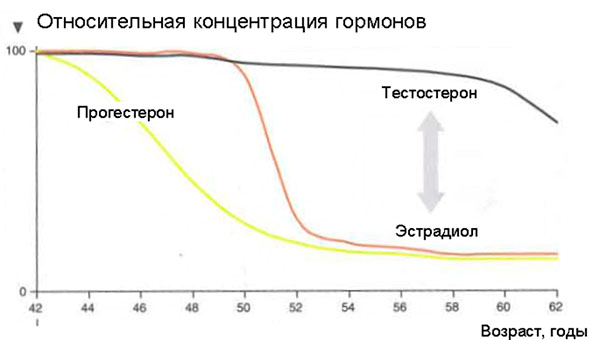
Эстрадиол — основной гормон, отвечающий за симптомы менопаузы. Еще до наступления менопаузы отмечается постепенное уменьшение частоты овуляторных циклов, когда количество эстрогенов еще в пределах нормальных значений, но прогестерона уже не хватает. Это состояние не вызывает климактерических симптомов. При быстром снижении концентрации эстрадиола проявляются все вазомоторные симптомы и наступает менопауза. Снижение уровня тестостерона происходит медленно и длительное время себя никак не проявляет.
Что будет если МГТ не проводить?
Сначала появляются ранние симптомы:
Через некоторое время появятся и поздние нарушения, связанные с длительным дефицитом половых гормонов:
- метаболические – центральное, абдоминальное отложение жира (ожирение), инсулинрезистентность и риск сахарного диабета 2 типа;
- сердечно-сосудистые – дисфункция эндотелия, повышение общего холестерина, триглицеридов, ЛПНП-ХС и снижение ЛПВП-ХС (инфаркты и инсульты);
- скелетно-мышечные – ускорение потери костной ткани (остеопения, остеопороз), повышен риск переломов, саркопения (уменьшение мышечной ткани);
- урогенитальные симптомы – атрофический вульвовагинит, учащенное мочеиспускание, циститы, недержание мочи, дизурия.
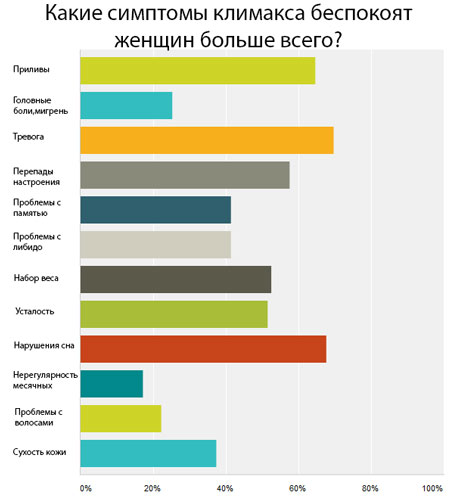
Еще раз хочется обратить внимание – несмотря на то, что большинство женщин обращается к гормональной терапии из-за вазомоторных симптомов (приливы, потливость), тревожности и нарушений сна, намного важнее предотвратить раннее развитие сердечно-сосудистых заболеваний, ожирения и остеопороза!
Какое обследование проводится перед МГТ
Перед назначением менопаузальной гормональной терапии необходимо обследование (впрочем, которое необходимо проводить хотя бы раз в год и без терапии всем сознательным женщинам старше 45 лет).
Дополнительные обследования (при соответствующих данных анамнеза):
- УЗИ печени;
- кровь на тромбофилические мутации;
- гемостазиограмма +Д-димер;
- денситометрия поясничного отдела позвоночника и шейки бедра;
- колоноскопия;
- гормоны на 2-3 день менструального цикла (прогестерон на 20 день), ФСГ, Е2, Пролактин, АМГ, ингибин В;
- витамин D, кальций;
Когда пора начинать менопаузальную гормональную терапию?
Как только появится дефицит! Потому что каждый день, прожитый без гормонов, наносит необратимый удар. Атеросклероз, который запустился, уже не остановить. МГТ, назначенная с опозданием, замедлит прогрессию, но она не гарантирует избавления от болезни. Чтобы не упустить момент, надо пройти тест на определение не только овуляции, но и фолликулостимулирующего гормона (ФСГ), который вырабатывается в гипофизе. Когда у женщины снижаются эстрогены, она еще может менструировать, но это не означает, что у нее достаточное количество гормонов. Поэтому Международное общество по менопаузе рекомендует женщинам, начиная с 35 лет, определять уровень фолликулостимулирующего гормона. И, когда он повышается больше 25 мЕд/л и/или появляются нарушения цикла – пора начинать МГТ.
Но проблема в том, что диапазон нормы ФСГ огромен, и для каждой женщины уровень свой. В идеале нужно сдать анализы крови на гормоны в период максимального расцвета – с 19 до 23 лет. Это и будет вашей индивидуальной идеальной нормой. А начиная с 45 лет ежегодно сверять с ней результаты. Но даже если вы впервые слышите о ФСГ – лучше поздно, чем никогда: в 30, 35, 40 лет имеет смысл выяснить свой гормональный статус, чтобы ближе к критическому возрасту было, на что ориентироваться.
Как самостоятельно понять, что пришло время МГТ?
Уровень эстрогенов снизился, если:
- сбился цикл;
- определение кислотности (pH) влагалища (норма 3,8 – 4,4, при менопаузе выше 5-6);
- появились папилломы;
- кожа и слизистые оболочки сухие;
- поднимается давление;
- уменьшилось сексуальное влечение;
- пропала уверенность в себе;
- лишний вес не поддается диетам;
- внутренняя сторона плеч стала дряблой;
- привычные физические нагрузки кажутся слишком тяжелыми.
Препаратов огромное количество, какие из них наиболее безопасны?
Для менопаузальной гормональной терапии применяются различные препараты, которые могут быть разделены на несколько групп:
- эстроген-гестагенные комбинации (их существует очень большое количество, это основная группа препаратов для МГТ);
- эстрогены (монотерапия), применяются исключительно у женщин с удаленной маткой (также эстрогены используются местно – во влагалище для лечения симптомов атрофического вагинита).
На сегодняшний день таким критериям более всего соответствует препарат Фемостон. Препараты линейки фемостона имеют различные дозировки, что укладывается в один из основных постулатов современной концепции МГТ – использование наименьшей возможной дозировки, которая сохраняет эффективность.
Препараты для двухфазной терапии – когда еще есть месячные
Фемостон 1/10 и Фемостон 2/10
В состав Фемостона 1/10 входят 28 таблеток. 14 белых, содержащих 1 мг Эстрадиола, и 14 серых, содержащих 1 мг Эстрадиола и 10 мг Дидрогестерона.
Состав Фемостона 2/10 отличается только количеством Эстрадиола
Препараты для монофазной терапии – когда месячные отсутствуют
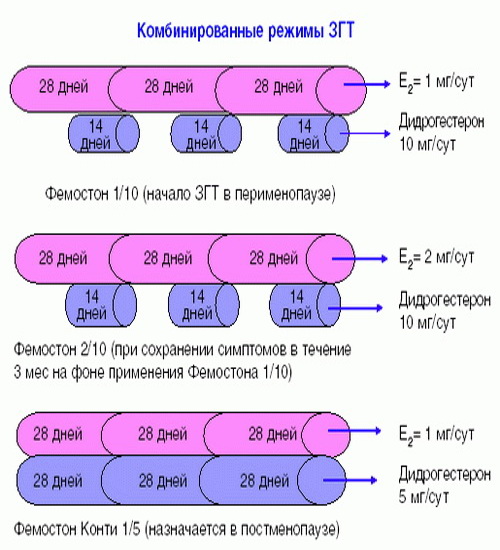
Фемостон конти 1/5 и Фемостон мини 0,5/2,5
В состав Фемостона конти 1/5 входят 28 таблеток, содержащих 1 мг Эстрадиола и 5 мг Дидрогестерона.
В состав Фемостона мини 0,5/2,5 входят 28 таблеток, содержащих 0,5 мг Эстрадиола и 2,5 мг Дидрогестерона.
Схемы приема МЗТ
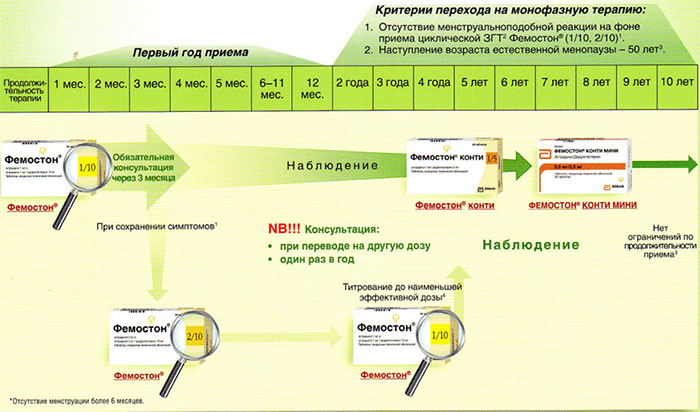
Далее Вашему вниманию представлен алгоритм первоначального назначения препарата фемостон в постменопаузе (то есть когда уже прошел год и более после последней менструации).
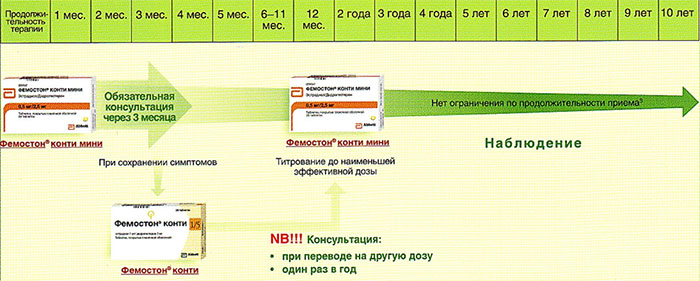
Какой способ применения препаратов лучше?
Трансдермальное (накожное) нанесение позволяет избежать первой стадии печеночного метаболизма, благодаря чему колебания концентрации эстрадиола в плазме крови при применении накожных препаратов незначительны. Метаболизм и выведение эстрадиола при трансдермальном введении подобен метаболизму натуральных эстрогенов.
Большинству пациентов желательно использовать оптимальную и наиболее безопасную на сегодняшний день схему: Дивигель накожно + Утрожестан интравагинально.

Дивигель — существует в двух формах 1,0 мг эстрадиола и 0,5 мг эстрадиола
Схема приема для женщин, у которых сохранена менструальная функция, назначается врачом. Обычно средство прописывают циклом с первого дня после окончания менструации (5 день цикла) в течение 25 дней, после овуляции (c 16 по 25 день цикла) нужно добавлять препараты гестагенов.
Утрожестан – содержит прогестерон микронизированный, существует в двух формах — 100 и 200 мг.
При МГТ в перименопаузе на фоне приема эстрогенов препарат Утрожестан применяется по 200 мг/сут в течение 10-12 дней.
При МГТ в постменопаузе в непрерывном режиме препарат Утрожестан применяется в дозе 100 мг с первого дня приема эстрогенов.
При болях в молочной железе можно добавить прожестожель ежедневно по 1 дозе на каждую молочную железу 2-4 недели.
Противопоказаниями для заместительной гормонотерапии являются:
- диагностированный или подозреваемый рак молочной железы, рак молочной железы в анамнезе;
- диагностированные или подозреваемые эстрогензависимые злокачественные образования;
- вагинальные кровотечения неясной этиологии;
- предшествующая тромбоэмболия вен (тромбоз глубоких вен, тромбоэмболия легочных сосудов);
- активная или недавно перенесенная артериальная тромбоэмболия;
- острые заболевания печени, а также заболевания печени в анамнезе (до нормализации лабораторных показателей функции печени);
- порфирия.
Нужен ли женщинам тестостерон?
Согласно рекомендациям Международного общества по менопаузе (International Menopause Society (IMS)) основное показание для применения тестостерона – лечение уменьшенного сексуального влечения, которое заставляет данную женщину испытывать значительные страдания. До рассмотрения вопроса о проведении терапии тестостероном необходимо решить вопросы, связанные с другими причинами нарушенного сексуального желания и/или возбуждения. К ним относятся диспареуния, депрессия, побочные эффекты лекарственных препаратов, проблемы взаимоотношений и другие проблемы со здоровьем, влияющие на женщину или ее партнера.
Еще более перспективным может стать интравагинальная форма тестостерона, которая также может оказывать благоприятное действие при лечении вульвовагинальной атрофии.
Ключевые положения по применению препаратов тестостерона
- Уровни андрогенов у женщин снижаются с возрастом, при этом нет значительного изменения, связанного с естественной менопаузой.
- Существуют убедительные доказательства того, что андрогены влияют на сексуальную функцию женщины, и что терапия тестостероном может быть полезной для женщин, которые ощутили утрату сексуального желания и/или возбуждения.
- До рассмотрения вопроса о терапии тестостероном женщины должны быть в полной мере обследованы для выявления других, поддающихся лечению причин сексуальной дисфункции, которые должны быть решены.
Самые частые заблуждения:
А как же рак молочной железы, ведь это самая главная причина смерти у женщин?
В этом утверждении много заблуждений. На самом деле рак молочной железы – причина смертности в 4% случаев. Ведущая причина преждевременной смерти – сердечно-сосудистые заболевания (50%), которые запускает инсулинорезистентность. А она возникает на фоне гормональных нарушений.
Что касается самого рака молочной железы, то, когда врачи выявляют его на маммографии, то есть размер опухоли более 1 мм, заболеванию уже более пяти лет. Рак развивается очень медленно. Если вдруг женщина, у которой пока не видно опухоли при маммографии, все же получит гормоны, то препараты лишь помогут проявить существующую онкологию. А так как большинство пациенток на МГТ внимательнее относятся к своему здоровью и регулярно обследуются, опухоль, скорее всего, будет вовремя обнаружена. Что касается статистики, цифры примерно такие: в группе принимающих МГТ 2 случая рака на 1000 женщин. В группе не принимающих — 1. То есть в абсолютных цифрах дополнительный 1 случай на 1000 женщин. При этом все остальные виды рака достоверно снижаются.
Гормоны вызывают побочные эффекты и от них толстеют?
Новые низкодозированные и высокоселективные препараты направлены четко на мишень. Врачи на протяжении многих лет наблюдали за тысячами женщин, которые получали МГТ? Сегодня уже есть уникальные гестагены, метаболически нейтральные, они не приводят к ожирению и вместе с тем не понижают тестостерон, если у женщины нет его избытка. Выработаны и новые схемы лечения. Иногда при применении таблеток с эстрогенами, где-то в 10% случаев, бывают головные боли и боль в венах. В этом случае они заменяются на трансдермальные формы в виде геля.
Зачем мне принимать гормоны, если у меня нет приливов и отличное самочувствие?
Вместе с падением уровня гормонов возникает риск развития возрастных болезней: повышается артериальное давление, возникает ожирение, увеличивается риск развития сахарного диабета второго типа, подагры, остеопороза и онкологических заболеваний.
Вместо таблеток лучше принимать травы и различные фитоэстрогены?
Эффективность данных препаратов по устранению вазомоторных симптомов составляет 30%, что равно эффективности плацебо. При этом данная группа препаратов никаким образом не оказывает профилактического действия на возрастные заболевания (сердечно-сосудистые, онкологические заболевания, остеопороз, ожирение и сахарный диабет).
В статье представлены международные и российские рекомендации по менопаузальной гормонотерапии (МГТ) применительно к деятельности врачей-терапевтов. Подчеркнута важная роль терапевта в определении показаний и противопоказаний к МГТ, продемонстрирована эфф
The article presents the International and Russian recommendations on menopausal hormone therapy (MHT) in relation to practice of physicians. Important role of the therapist in determining the indications and contraindications for MHT is emphasized, the effectiveness of hormone therapy in prevention of diseases caused by deficiency of sex hormones in women is demonstrated.
Больше трети жизни современной женщины проходит в условиях дефицита половых гормонов, снижение которых начинается уже после 35 и значительно ускоряется после 45 лет. Поэтому первые признаки угасания репродуктивной функции и связанные с ними клинические проявления зачастую дебютируют уже за много лет до менопаузы.
Ассоциированные с климаксом расстройства делают женщину уязвимой по развитию и прогрессированию широкого круга патологических состояний, среди которых есть и заболевания терапевтического профиля: различные соматоформные вегетативные дисфункции (СВД), мышечные и суставные боли, ожирение (ОЖ), сердечно-сосудистые заболевания (ССЗ), включая ишемическую болезнь сердца (ИБС) и артериальную гипертензию (АГ), сахарный диабет (СД) 2-го типа, остеопороз (ОП) и ряд других [1, 2].
Климактерий (климакс, климактерический период) — физиологический период жизни женщины, в течение которого на фоне возрастных изменений организма доминируют инволюционные процессы в репродуктивной системе.
Климактерический синдром (КС) — патологическое состояние, возникающее у значительной части женщин (до 80%) в климактерическом периоде и характеризующееся нервно-психическими, вегетативно-сосудистыми и обменно-трофическими расстройствами [6].
Под менопаузой понимают последнюю менструацию, о наступлении которой достоверно можно судить спустя год после полного прекращения менструальных циклов (МЦ). У европейских женщин менопауза в среднем наступает в возрасте 51 год [2].
Если менопауза возникает до 40 лет, ее считают преждевременной, в 40–45 лет — ранней, в 46–54 года — своевременной, старше 55 лет — поздней [1].
В пределах климактерия наряду с менопаузой традиционно выделяют периоды менопаузального перехода, перименопаузы и постменопаузы.
Менопаузальный переход — характеризуется вариабельностью МЦ, начинается в 40–45 лет и заканчивается с наступлением менопаузы.
Перименопауза — включает период менопаузального перехода и 1 год после последней самостоятельной менструации.
В последние годы периоды климактерия стали соотносить со стадиями старения репродуктивной системы женщины по шкале STRAW+10 (Stages of Reproductive Aging Workshop+10), разработанной специальной рабочей группой ученых [4] и одобренной экспертными сообществами многих стран.
Согласно шкале STRAW+10, в жизни женщины выделяют 10 стадий, обозначаемых от –5 до +2. Верификация каждой стадии базируется на учете характеристик МЦ (основные критерии), гормональных показателей (подтверждающие критерии) и клинической симптоматике (описательные признаки).
В табл. 1 для удобства восприятия в упрощенном виде представлена обобщенная характеристика периодов климактерия и стадий старения репродуктивной системы женщины в соответствии с общепринятыми критериями и шкалой STRAW+10.
За снижением содержания половых гормонов в организме женщины формируется шлейф нейровегетативных и обменных нарушений, которые по характеру и времени появления условно делят на ранние (могут дебютировать в переходном периоде и продолжаться несколько лет в постменопаузе), средневременные (возникают спустя 1–3 года после менопаузы) и поздние (проявляются через 5 и более лет после менопаузы) климактерические расстройства [6].
К числу ранних проявлений КС относятся нейровегетативные (вазомоторные), психоэмоциональные нарушения, дислипидемия (ДЛП), к средневременным — урогенитальные расстройства, ухудшение состояния кожи и ее придатков, к числу поздних — ССЗ, постменопаузальный ОП и нейродегенеративные изменения в центральной нервной системе (вплоть до болезни Альцгеймера) [7, 9, 10].
На всех стадиях пери- и постменопаузы у женщины высоковероятно появление симптомов КС, которые могут явиться поводом для ее обращения к терапевту.
На начальных этапах это, наряду с вазомоторными нарушениями (приливами), могут быть многочисленные состояния, трактуемые в рамках СВД. Женщины могут начать предъявлять жалобы на перебои сердца, нестабильность артериального давления (АД), нарушения дыхания, проблемы с кишечником, потливость, плохой сон, что вкупе с повышенной тревожностью обуславливает ее частое обращение к терапевту.
В раннюю фазу постменопаузы к нейровегетативным сдвигам присоединяются урогенитальные расстройства, которые также могут явиться поводом к обращению терапевту из-за воспалительных изменений в моче. Последние могут иметь место как из-за дистрофических изменений в слизистой влагалища и мочевого пузыря, так и вследствие восходящей инфекции, охватывающей чашечно-лоханочную систему почек (пиелит, пиелонефрит).
С дефицитом половых гормонов связаны и другие гормональные нарушения, которые вносят свой вклад в общую гамму обменных расстройств климактерия. Так, инсулинорезистентность, гиперинсулинемия, снижение гормона роста, сдвиги в ренин-альдостероновой системе и ряд других нарушений в пре- и постменопаузе делают уязвимой женщину по формированию у нее метаболического синдрома (МС) [11].
Цель МГТ — частично восполнить дефицит половых гормонов, используя такие минимально-оптимальные дозы гормональных препаратов, которые способны реально улучшить общее состояние больных и обеспечить профилактику поздних обменных нарушений [13]. В результате МГТ должны быть достигнуты два основных эффекта: увеличение продолжительности жизни и улучшение ее качества
Показаниями для назначения МГТ являются [1]:
- вазомоторные симптомы с изменением настроения, нарушением сна;
- симптомы урогенитальной атрофии, сексуальная дисфункция;
- профилактика и лечение ОП;
- низкое качество жизни, связанное с климактерием, включая артралгии, мышечные боли, снижение памяти;
- преждевременная и ранняя менопауза;
- овариэктомия.
МГТ должна быть строго индивидуализирована и учитывать предпочтения пациентки, ее личные факторы риска (возраст, длительность постменопаузы, риск венозной тромбоэмболии, инсульта, ИБС, ОП и др.), наличие или отсутствие матки. Имеет значение наличие у женщины патологии желудочно-кишечного тракта (ЖКТ), желчнокаменной болезни (ЖКБ), гипертриглицеридемии (ГТГ). При этом назначения МГТ для облегчения симптомов или профилактики ОП, ИБС должно быть частью общей стратегии, включающей рекомендации относительно образа жизни, диеты, физических занятий, прекращения курения и злоупотребления алкоголя [3].
МГТ изначально была ориентирована на извлечение пользы от восполнения у женщины дефицита эстрогенов. Использование в составе МГТ эстрогенов, близких к натуральным гормонам, возможность гибкого применения различных путей их ведения (табл. 2) обеспечили их широкое использование и накопление убедительных данных о благотворном влиянии этого компонента МГТ на организм женщины в периоды пре- и постменопаузы. Однако применение монотерапии эстрогенами для достижения системных эффектов возможно только при удаленной матке, в других случаях требуется обязательное включение в состав МГТ прогестагенов [1, 2].
В некоторых случаях прогестагены могут использоваться в качестве единственного компонента МГТ (например, в фазе менопаузального перехода или перименопаузы для регуляции цикла и лечения гиперпластических процессов), но значительно чаще — в качестве компонента комбинированной (в сочетании с эстрогенами) МГТ. Сочетание эстрогенов с прогестагенами позволяет защищать эндометрий от гиперпластических процессов при интактной матке [1].
Если раньше с прогестагенным компонентом связывали некоторые нежелательные эффекты МГТ — увеличение риска тромбозов, неблагоприятное влияние на липидный профиль плазмы [14], то в настоящее время, благодаря расширению линейки прогестагенов, появилась возможность извлекать от использования этого компонента в составе МГТ дополнительный терапевтический эффект. К примеру, наличие у дроспиренона антиминералокортикоидного действия актуализирует его использование при МГТ у женщин с АГ и абдоминальным ОЖ [15]. Дидрогестерон не снижает протективного действия эстрогенов на сердечно-сосудистую систему, что создает преимущество схемам, включающим этот прогестаген в МГТ у женщин с СД и ожирением [16].
Изучение профилей пользы/риска при обобщении результатов многочисленных исследований, посвященных использованию МГТ, продемонстрировало позитивное влияние этого лечения на многочисленные аспекты здоровья женщины зрелого возраста [2], отдельные из них находятся в зоне непосредственного интереса врачей терапевтических специальностей, в том числе участковых терапевтов и врачей общей практики.
Доказательную базу на сегодняшний день имеют следующие положения о МГТ [3]:
- МГТ — наиболее эффективное средство лечения вазомоторных расстройств;
- качество жизни, сексуальная функция и другие, связанные с менопаузой жалобы, такие как боли в суставах и мышцах, изменения настроения и нарушения сна, могут улучшиться на фоне МГТ;
- МГТ эффективна в плане профилактики менопаузального ОП, она показала значительное снижение риска перелома бедра, позвоночника и других переломов в постменопаузе;
- МГТ, включающая только эстрогены (в стандартной дозе), может снизить риск инфаркта миокарда и общую смертность;
- наблюдательные исследования показывают, что МГТ, проводимая у женщин со спонтанной или ятрогенной менопаузой, наступившей до 45 и особенно до 40 лет, связана со снижением риска ССЗ, увеличивает продолжительность жизни и снижает риск деменции;
- МГТ может быть полезной в улучшении настроения у женщин в фазе ранней постменопаузы с депрессивными и/или тревожными расстройствами.
Появляется все больше сведений о таких позитивных свойствах МГТ, как способность предупреждать развитие у женщин СД 2-го типа, абдоминального ОЖ и сдерживать возрастное ухудшение когнитивных способностей [1, 2].
При преждевременной менопаузе (до 40 лет) можно обсудить вопросы целесообразности применения комбинированных оральных контрацептивов [1].
Женщинам с преждевременной недостаточностью яичников рекомендуется МГТ до среднего возраста наступления менопаузы [17], т. е. до возраста 50–52 года.
Согласно российским рекомендациям [1], средняя продолжительность приема комбинированной гормональной терапии составляет 5 лет, монотерапии эстрогенами — 7 лет. Тем не менее, в последние годы все чаще обсуждаются вопросы возможности продолжения системной гормональной терапии у женщин, находящихся в поздней постменопаузе [13, 17].
У значительной части российских женщин имеется достаточно сдержанное отношение к МГТ, что обусловлено в немалой степени навязчивым страхом перед гормонами как таковыми [14]. Между тем круг противопоказаний к МГТ включает достаточно ограниченный перечень состояний [1], среди них:
- рак молочной железы и эндометрия;
- острый гепатит, опухоли печени;
- острый тромбоз глубоких вен;
- острая тромбоэмболия;
- аллергия к ингредиентам МГТ;
- кожная порфирия.
К числу относительных противопоказаний относят: миому матки, эндометриоз, мигрень, венозный тромбоз и эмболию в анамнезе, семейную ГТГ, ЖКБ, эпилепсию, рак яичников в анамнезе.
В целом доля женщин с КС, которым противопоказана МГТ, достаточно скромна и составляет порядка 16,8% [18].
При беседе с женщинами зрелого возраста в качестве аргумента в пользу МГТ должны приводиться данные, согласно которым своевременно назначенная МГТ не только эффективно купирует менопаузальные симптомы и улучшает качество жизни на данный момент, но и снижает риск развития болезней старения в отдаленной перспективе [19].
Согласно современным требованиям, перед МГТ женщина должна быть проконсультирована терапевтом и пройти соответствующее обследование [1, 11].
При сборе анамнеза необходимо оценить риск тромбозов (перенесенные в молодом возрасте у себя или ближайших родственников инсульты или инфаркты миокарда, наличие в анамнезе тромбозов и тромбоэмболий, привычного невынашивания беременности, мертворождений, периодов неподвижности более суток в последние 2 недели, а также планирование в ближайшее время хирургической операции). Важно уточнить наличие в анамнезе порфирии, ОП (переломов), ССЗ, патологии ЖКТ, СД, получить представление о вредных привычках (курении, алкоголизме) и образе жизни (физическая активность и питание) женщины.
В обязательном порядке терапевту необходимо оценить индекс массы тела, АД, направить женщину на общий анализ крови и мочи, исследование липидного спектра и определение в крови глюкозы и тиреотропного гормона.
В случае необходимости (при соответствующих подозрениях) терапевт должен назначить ультразвуковое исследование печени, колоноскопию, денситометрию поясничного отдела позвоночника и шейки бедра, рекомендовать провести анализы крови на печеночные ферменты, гемостазиограмму и D-димер, определить уровень витамина D и направить образцы крови на выявление тромбофилических мутаций [1].
Таким образом, МГТ является действенной мерой сохранения здоровья женщин зрелого возраста. Решение о проведении МГТ должно приниматься хорошо информированной женщиной при участии гинеколога и других специалистов, среди которых важная роль отводится терапевту.
Литература
- Менопаузальная гормонотерапия и сохранение здоровья женщин зрелого возраста. Клинические рекомендации (Протокол лечения). Письмо Министерства здравоохранения РФ от 02.10.2015 г. № 15–4/10/2–5804.
- Baber R. J, Panay N., Fenton A. and the IMS Writing Group NS 2016 IMS Recommendations on women’s midlife health and menopause hormone therapy // Climacteric. 2016; 19 (2): 109–150.
- De Villiers T. J., Hall J. E., Pinkerton J. V., Cerdas Perez S., Rees M., Yang C., Pierroz D. D. Revised Global Consensus Statement on Menopausal Hormone Therapy // Climacteric. 2016; 19: 313–315.
- Harlow S. D., Gass M., Hall J. E. et al. Executive summary of the Stages of Reproductive Aging Workshop+10: addressing the unfinished agenda of staging reproductive aging // Climacteric. 2012; 15: 105–114.
- Чазова И. Е., Сметник В. П., Балан В. Е. и др. Ведение женщин с сердечно-сосудистым риском в пери- и в постменопаузе: консенсус российских кардиологов и гинекологов // Практическая медицина. 2009; 2: 5–18.
- Гинекология. Национальное руководство / Под ред. В. И. Кулакова, Г. М. Савельевой, И. Б. Манухина. М.: ГЭОТАР-Медиа. 2011: 1088 (Серия «Национальные руководства).
- Эндокринология. Национальное руководство. Краткое издание / Под ред. И. И. Дедова, Г. А. Мельниченко. М.: ГЭОТАР-Медиа. 2013: 752 с.
- Риз М. и др.: Менопауза / Пер. с англ. под ред. В. П. Сметник. М.: ГЭОТАР-Медиа. 2011. 240 с.
- Серов В. Н., Прилепская В. Н., Овсянникова Т. В. Гинекологическая эндокринология. М.: МЕДпресс-информ, 2006. 528 с.
- Тумилович Л. Г., Геворкян М. А. Справочник гинеколога-эндокринолога. М.: Практическая медицина, 2009. 202 с.
- Мычка В. Б., Толстов С. Н., Прохорова Ю. В., Салов И. А., Верткин А. А. Женщина на амбулаторном приеме: что должен знать терапевт? // Доктор.Ру. 2014; 55 (9): 67–75.
- Рекомендации по ведению больных с метаболическим синдромом: клинические рекомендации. М.: РМОАГ, 2013. 43 с.
- Овсянникова Т. В., Куликов Т. В. Индивидуальный выбор менопаузальной гормональной терапии // Гинекология 2016; 4: 59–62.
- Иловайская И. А., Войташевский К. В. Молодильные яблоки XXI столетия. Менопаузальная гормональная терапия: возможность и риски // Status Praesens. 2015; 5: 80–86.
- Баранова Е. И., Большакова О. О., Зазерская И. Е., Юсипова Т. Х. Влияние заместительной терапии с дроспиреноном на структурно-функциональные параметры сердечно-сосудистой системы у женщин с гипертонической болезнью и абдоминальным ожирением в постменопаузе // Артериальная гипертензия. 2015; 4: 372–377.
- Григорян О. Р. Менопаузальный синдром у женщин с сахарным диабетом // Сахарный диабет. 2013; 3: 103–108.
- De Villiers T. J., Pines A., Panay N. et al. Updated 2013 International Menopause Society recommendations on menopausal hormone therapy and preventive strategies for midlife health // J. Climacteric. 2013; 16: 316–337.
- Пестрикова Т. Ю., Юрасова Е. А., Ячинская Т. В., Ковалева Т. Д. Менопаузальная гормональная терапия или негоромнальное лечение: рациональный выбор // Гинекология. 2015; 3: 94–39.
- Юренева С. В., Ильина Л. М., Якушевская О. В. Менопаузальная гормональная терапия в постменопаузе: качество жизни сегодня и в долгосрочной перспективе // Гинекология. 2016; 1: 24–29.
И. В. Мадянов* , 1 , доктор медицинских наук, профессор
Т. С. Мадянова**
