а) Терминология:
• Злокачественная пролиферация аномальных эндометриальных желез
б) Визуализация рака эндометрия:
• Новообразование в полости матки с внутренним кровотоком
• Утолщение эндометрия: смешанная эхогенность вызывает большие подозрения, чем гомогенная эхогенность
• Ровные края на ранней стадии заболевания (стадия 1А)
• Нарушение целостности субэндометриального ореола указывает на прорастание миометрия (стадия 1В)
• Множественные питающие сосуды
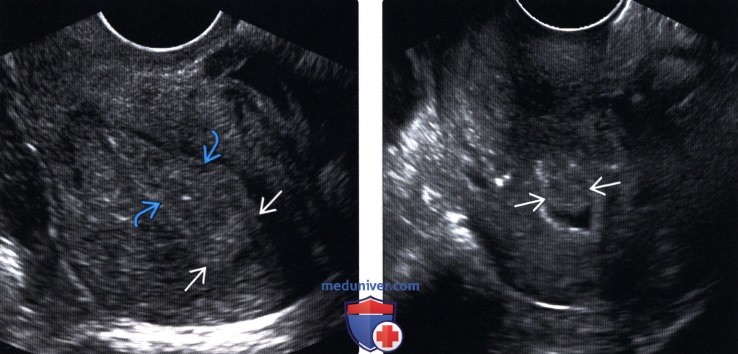
(Слева) Трансвагинальное УЗИ в продольной плоскости: у женщины с нерегулярными вагинальными кровотечениями визуализируется утолщенный эндометрий. Эндометрий фундального отдела эхогенный, но книзу имеется едва различимая гетерогенность и гипоэхопенность. По данным биопсии было подтверждено наличие эндометриоидного типа рака.
(Справа) Трансвагинальное УЗИ ретровертированной матки в продольной плоскости: у пациентки с кровотечением в постменопаузальном периоде определяется полиповидное объемное образование? растягивающее полость матки. Результаты выскабливания цервикального канала подтвердили наличие эндометриоидного типа рака. 
(Слева) Трансвагинальное УЗИ в продольной плоскости: внутри полости матки определяется крупное полиповидное объемное образование с дополнительным объемным образованием меньшего размера, расположенным ниже, которое привело к обструкции и формированию гематометры. Результаты патологического исследования подтвердили наличие карциносаркомы.
(Справа) Трансабдоминальное УЗИ: визуализируется объемное образование смешанной эхогенности, с гетерогенным внутренним сигналом, расширяющее полость матки, а также имеющее плохо определяемые границы и внутренние кальцификаты/ Результаты патологического исследования подтвердили наличие саркомы эндометрия.
в) Дифференциальная диагностика:
• Гиперплазия эндометрия
• Полип эндометрия
• Субсерозная фиброма
• Саркома матки
• Аденомиоз
г) Патология:
• В большинстве случаев опухоль представлена аденокарциномой, в 75%-эндометриоидный тип (ассоциирован со стимуляцией выработки эстрогена)
• Также встречаются серозный (папиллярный серозный), светлоклеточный типы (не ассоциированы со стимуляцией выработки эстрогена)
д) Клинические особенности:
• Женщины в постменопаузе с аномальными вагинальными кровотечениями
• Наиболее распространенное злокачественное новообразование женской репродуктивной системы
е) Диагностическая памятка:
• Неравномерно утолщенный эндометриальный эхо-комплекс у пациенток в постменопаузальном периоде с вагинальным кровотечением
• При визуализации отличить гиперплазию от рака невозможно
• Толщина двуслойного эндометрия более 5 мм у пациенток в постменопаузе с вагинальном кровотечением требуется проведение биопсии
• Для первичного выявления применяется трансвагинальное УЗИ (ТВУЗИ)
• МРТ-для определения стадии первичной опухоли; КТ с контрастированием-для выявления лимфаденопатии, метастазов
Редактор: Искандер Милевски. Дата публикации: 3.12.2019
Под раком тела матки понимается развитие злокачественного поражения эндометрия, которым выстилается полость матки. К проявлениям аденокарциномы тела матки относится появление из половых путей кровянистых выделений, водянистых белей, болей, ацикличных или атипичных маточных кровотеченией. Клинически рак тела матки распознается на основе данных гинекологического исследования, выполнения цитологического анализа аспиратов, проведения УЗИ, гистероскопии с раздельным диагностическим выскабливанием, результатов гистологии. Рак эндометрия должен лечиться комбинированно, включая в себя хирургический, гормональный, лучевой, химиотерапевтический компоненты.
Классификация аденокарциномы матки
Клиническая онкология использует классификацию по стадиям (FIGO) и системе TNM, с помощью которых возможна оценка распространенности первичной опухоли (Т), поражения лимфоузлов (N) и наличия отдаленных метастазов (М).
Классификация аденокарциномы матки включает в себя:
- 0 стадию (Tis), когда диагностируется наличие преинвазивного рака тела матки (in situ);
- I стадию (Т1), при которой опухоль находится в пределах тела матки;
- IA (T1а), когда раком тела матки инфильтрируется менее 1/2 толщи эндометрия;
- IB (T1b), когда раком тела матки инфильтрируется половина толщи эндометрия;
- IC (T1с), когда раком тела матки инфильтрируется более 1/2 толщи эндометрия;
- II стадия (T2), при выявлении которой опухоль переходит на шейку матки, но лежит в ее пределах;
- IIA (T2а), когда в опухоль вовлекается эндоцервикс;
- IIB (T2b), при которой раком инвазируется строма шейки;
- III стадия (T3), для которой характерно распространение опухоли местно или регионарно;
- IIIA (T3a), при которой опухоль распространяется или метастазирует в яичник или серозную оболочку. Кроме этого, в асцитическом выпоте или промывных водах выявляются атипичные клетки;
- IIIB (T3b), когда опухоль распространяется или метастазирует во влагалище;
- IIIC (N1), при которой рак тела матки метастазирует в тазовые или парааортальные лимфоузлы;
- IVA стадия (Т4), для которой характерно распространение опухоли на слизистую мочевого пузыря или толстого кишечника;
- IVB стадия (М1), когда опухоль метастазирует в отдаленные лимфоузлы и органы.

Степени дифференциации рака эндометрия
Выделяют следующие степени дифференциации рака эндометрия:
- высокодифференцированная аденокарцинома матки, являющаяся одной из разновидностей новообразований, обладающих злокачественным характером. Заболевание относится к группе раковых болезней, развитие которых возможно в эпителии железистых тканей. Отмечается минимальная степень полиморфизма, при которой пораженные клетки отличаются от здоровых клеток очень незначительно. К явным симптомам и проявлениям высокодифференцированной аденокарциномы матки относится увеличение в размерах ядер клеток, которые претерпели патологическое перерождение, и их становление более удлиненными. Дифференцированная диагностика и установление диагноза в данном случае вызывает определенные трудности. При высокодифференцированной аденокарциноме матки она поверхностно распространяется в миометрии. Вероятность развития значительных осложнений и появления метастазов, имеющих лимфогенное происхождение при ее локализации, которая не выходит за пределы слизистой оболочки в донной области матки, минимальна и составляет не более 1%;
- умеренно дифференцированная аденокарцинома матки, для подвергнутых изменениям клеток которой характерно обладание высоким уровнем полиморфизма в матке, в ее слизистой оболочке или мышечной ткани. Данная онкология матки по механизму действия очень схожа с развитием и протеканием высокодифференцированного вида аденокарциномы. Существенным отличием является вовлечение в патологические явления значительно большего количества клеток, с которыми происходит активное течение процессов митоза, клеточного деления. Умеренно дифференцированная аденокарцинома матки с большей вероятностью способна спровоцировать развитие различных осложнений и патологий при несвоевременном диагностировании и начале лечения. Раковое новообразование по преимуществу распространяется вместе с током лимфы в лимфоузлах малого таза. При наличии умеренно дифференцированной аденокарциномы матки метастазирование, имеющее лимфозное происхождение, выявляется у 9% больных женщин. В подавляющем большинстве случаев у молодых женщин до достижения 30-ти летнего возраста метастазы не выявляются;
- низкодифференцированная аденокарцинома матки, представляющая собой третью гистопатологическую степень ракового заболевания матки. В онкологическое новообразование входит совокупность клеток, которые оказываются сформированными в виде полос или масс, имеющих неправильную форму. Внутриклеточный муцин проявляется только в одном случае из двух.
Иногда клеточная цитоплазма включает в себя оксифильное, светлое пенное содержимое, обладающее большим количеством гликогена, или насыщенное липидами.
При низкодифференцированной аденокарциноме матки выявляется выраженный клеточный полиморфизм. Отмечается наличие явной малигнизации, выражающейся в образовании тканей, которые оказались подвергнутыми патологическим изменениям. В таком случае прогноз наименее благоприятный. Вероятность развития глубокой инвазии в миометрий в 3-4 раза выше, а риск появления метастазов в регионарных лимфоузлах в 16-18 раз выше по сравнению с аденокарциномой матки более высокой степени дифференциации.
Неэнодометриоидные виды аденокарциномы
Поражение более глубокого мышечного слоя происходит реже, а его выявление представляет сложности в связи с затруднением взятия образцов тканей. В случае поражения мышечного и других слоев тела матки различают неэндометриоидные виды аденокарциномы:
- серозную, развитие которой не имеет связи с переизбытком эстрогена. Она является очень агрессивной и злокачественной. Ей захватываются папиллярные и железистые структуры. Для атипичных клеток характерно обладание округлой формой, имеющие крупный один или несколько ядер. Отмечается наличие склонности к быстрому размножению;
- светлоклеточную, которой поражаются гландулоциты и железистые структуры. По типу изменения клеток определяется степень злокачественности и делается прогноз возможного исхода заболевания. Пятилетняя выживаемость лежит в пределах от 34 до 75%;
- муцинозную, отличающуюся наличием большого количества муцина в клетках и множественных кистозных полостях. Состоит из узлов, обладающих размытыми нечеткими границами. Такая разновидность аденокарциномы не поддается лечению посредством применения лучевой терапии. Отмечается очень высокая вероятность развития рецидива и метастазирования в регионарные лимфоузлы;
- плоскоклеточную, с которой сталкиваются довольно редко, чаще на фоне наличия рака шейки эндометрия;
- смешанную, которая диагностируется при выявлении нескольких клеточных типов опухоли.
Причины развития аденокарциномы матки
Как правило, развитие рака эндометрия и рака тела матки происходит у женщин в менопаузе, после 50-65-ти лет.
Причинами развития аденокарциномы матки могут быть:
- наличие ожирения;
- выявление сахарного диабета;
- диагностирование гипертонической болезни;
- наличие повышенного уровня эстрогена в крови;
- наступление поздней менопаузы;
- диагностирование бесплодия;
- выявление у женщины или близких родственниц рака яичников или молочной железы;
- проведение лечения рака молочной железы с помощью препарата Тамоксифен в течение более 5-ти лет;
- диагностирование рака эндометрия у матери или сестры.
Симптомы аденокарциномы матки
В большинстве случае развитию рака эндометрия предшествует перенесение фоновых и предраковых заболеваний эндометрия: полипов эндометрия, аденоматоза эндометрия. К симптомам аденокарциномы матки могут относиться:
- появление маточных кровотечений, возникающих у женщин в период менопаузы;
- возникновение длительных и обильных менструальных кровотечений у молодых женщин, которые еще не вступили в период менопаузы;
- появление постоянных ноющих болей в пояснице.
В течение длительного времени рак тела матки может протекать бессимптомно, но так же заболевание нередко проявляется возникновением маточных кровотечений, увеличением размеров живота или появлением болей в пояснице.
Благодаря регулярному профилактическому посещению гинеколога, рак матки может быть выявлен на ранней стадии, когда есть возможность остановки заболевания.
Диагностика аденокарциномы матки
В случае появления маточного кровотечения у женщин, которые вступили в менопаузу, желательно срочное обращение к врачу-гинекологу, которым будут проведены все необходимые исследования и установлена причина возникновения кровотечения. К основным методам диагностики аденокарциномы матки относится:
- проведение гинекологического обследования, с помощью которого врач-гинеколог способен прощупать в матке объемное образование. В случае обнаружения каких-либо отклонений от нормы, врачом назначается проведение дополнительных исследований;
- выполнение УЗИ органов малого таза, благодаря которому при раке эндометрия выявляется утолщение внутреннего слоя матки. В случае наличия полипов в полости матки на УЗИ выявляется наличие ограниченных выростов эндометрия. Если диагноз рака эндометрия уже установлен, то с помощью УЗИ органов малого таза производится поиск метастазов;
- проведение диагностического выскабливания полости матки, благодаря которому врачом-гинекологом с помощью специальных инструментов выскабливается внутренняя оболочка матки (эндометрий). Полученный материал в дальнейшем исследуется под микроскопом. В случае наличия рака эндометрия выявляются раковые клетки;
- выполнение гистероскопии с биопсией эндометрия, являющейся современным методом диагностики рака эндометрия. Для его осуществления используется специальный оптический прибор (гистероскоп), который вводится в полость матки. Во время проведения гистероскопии врачом оценивается структура эндометрия, и затем осуществляется биопсия подозрительного участка (с помощью применения небольших щипчиков отрывается кусочек эндометрия). Затем полученный материал подвергается исследованию под микроскопом, чтобы выявить раковые клетки.
Лечение аденокарциномы матки
Лечение рака матки (эндометрия) назначается в зависимости от стадии процесса.
I СТАДИЯ. В лечение аденокарциномы матки первой стадии, как правило, входит проведение операции, направленной на удаление матки и ее придатков.
II СТАДИЯ. При аденокарциномы матки второй стадии удаляется матка, придатки и окружающие лимфатические узлы, в которых были выявлены метастазы.
Лечение рака эндометрия более поздних стадий в большинстве случаев осуществляется с помощью радиотерапии, во время которой матка облучается, либо химиотерапии, под которой понимается проведение лекарственного лечения. При этом может применяться Цисплатин, Карбоплатин, Доксорубицин и другие препараты.
Прогноз
I СТАДИЯ. Если раковое новообразование было обнаружено и диагностировано на первой стадии, то прогноз аденокарциномы матки является наиболее благоприятным. В данном случае есть возможность полного выздоровления, которое может наступить после проведения оперативного вмешательства. При этом операция не отличается большой степенью тяжести, и после нее следует соответствующая терапия. Вернуться к нормальной жизни женщина сможет менее чем спустя 1 год.
II СТАДИЯ. Если аденокарцинома матки была выявлена на второй стадии, то лечение заболевания сопряжено со значительными сложностями, поскольку приходится иметь дело с большим операционным полем, и для послеоперационного периода необходим длительный курс радиологической и химиотерапии. Часто при степени поражения матки на этой стадии необходимо ее полное удаление, вследствие чего у женщины теряется способность к деторождению и провоцируется сильнейший гормональный дисбаланс. Продолжительность восстановительного курса может составлять до 3-х лет, и в результате невозможно достижение в полной мере здорового состояния организма, которое было до заболевания.
III СТАДИЯ. Прогноз аденокарциномы матки при выявлении заболевания на третьей стадии усугубляется тем обстоятельством, что при сильном метастазировании, кроме удаления матки, необходимо удаление части влагалища или всего влагалища целиком. Даже спустя 3 года восстановительного периода невозможно полное восстановление.
IV СТАДИЯ. При лечении четвертой стадии аденокарциномы матки ведется борьба за жизнь пациентки. Благодаря проведению восстановительных мероприятий, возможно достижение определенного положительного эффекта, но в дальнейшем жизнь сопрягается с наличием множества отягчающих факторов.
Профилактика
Нет возможности полностью избежать возникновения и развития раковых заболеваний матки, но при соблюдении определенных мер и принципов можно свести к минимуму риск развития онкологии матки.
Для профилактики аденокарциномы матки важна поддержка оптимального веса тела, сохранение индекса массы в пределах величин, отвечающих норме. Для сохранения соответствующей массы тела женщине рекомендовано ведение активного образа жизни, увеличение в рационе питания содержания свежих фруктов и овощей, оптимизация получения дневной нормы калорий.
Вероятность развития онкологических заболеваний уменьшается при снижении в воздухе, в рабочих помещениях интенсивности канцерогенных факторов.
Профилактика возникновения аденокарциномы матки эффективна только в случае прохождения женщиной от 30-ти лет и старше регулярного профилактического осмотра у специалиста-гинеколога минимум 2 раза в год. Систематически посещать женского врача необходимо с момента начала половой жизни. Благодаря осуществлению таких осмотров, есть возможность выявления заболевания на ранней стадии, которая предшествует развитию рака.
Видео — Как предупредить рак?
По мнению М.А. Чекаловой и соавт., поскольку преобладающее большинство женщин с диагнозом рака эндометрия страдают ожирением, трансабдоминальное ультразвуковое исследование внутренних половых органов у них малоинформативно. Применение трансвагинальной эхографии у данного контингента наиболее целесообразно. В. Coleman и соавт. считают, что при трансабдоминальном доступе у женщин в периоде постменопаузы визуализация М-эхо возможна только в 27% случаев, тогда как при трансвагинальном — в 100%.
Эхографическое исследование при раке эндометрия имеет целью оценку размеров первичной опухоли, ее формы, структуры, локализации, глубины инвазии в миометрий, определение распространенности процесса на шейку и яичники, а также выявление региональных и отдаленных метастазов.
Толщина М-эхо
При диагностике рака эндометрия многие авторы сейчас уделяют особое внимание толщине М-эхо матки. При определении этого параметра следует строго соблюдать следующие правила.
1. Измерять толщину М-эхо при продольном сканировании матки с одновременной визуализацией цервикального канала.
2. Толщиной эндометрия считать максимальное значение переднезаднего размера М-эхо (два слоя эндометрия).
3. Измерение проводить по наружным контурам М-эхо перпендикулярно продольной оси матки.
Несмотря на определенные различия, толщина М-эхо матки при раке эндометрия составляет в среднем около 20 мм. У 90% пациенток толщина эндометрия при карциноме превышает 10 мм.
В то же время, согласно результатам проведенных исследований, толщина М-эхо при атрофии эндометрия у пациенток с постменопаузальным кровотечением достоверно меньше.
По мнению большинства авторов, наиболее ценным эхографическим показателем при раке эндометрия является величина переднезаднего размера М-эхо более 8 мм. D. Dordoni и соавт., F. Aleem и соавт., С. Exacoustos и соавт. при толщине М-эхо менее 8 мм ни у одной из пациенток с кровотечением в постменопаузе не констатировали рака эндометрия при гистологическом исследовании.
Однако есть сообщения об обнаружении карциномы при толщине М-эхо менее 8 мм. Так, согласно полученным группой немецких исследователей результатам ультразвукового обследования 159 пациенток в постменопаузальном периоде, включая 62 женщин с карциномой эндометрия, при толщине М-эхо матки до 5 мм карцинома имелась в 1 (3%) случае, 6—10 мм — в 10 (31%), 11-15 мм — в 14 (43%) и более 15 мм — в 37 (67%) наблюдениях.
В мультицентровом исследовании, осуществленном в 18 клиниках Италии и охватившем 930 пациенток с кровянистыми выделениями из половых путей в постменопаузальном периоде, рак эндометрия диагностирован у 107 женщин. Его частота при толщине эндометрия до 4 мм составила 0,6%, 5—8 мм — 5,4%, 9—11 мм — 12,5%, более 11 мм — 33,5%.
Суммированные нами ранее данные литературы свидетельствуют о том. что большинство исследователей в качестве порогового диагностического критерия гиперпластических процессов эндометрия в постменопаузальном периоде выбирают толщину М-эхо 4 или 5 мм. При этом чувствительность трансвагинальной эхографии для всех нозологических форм патологии эндометрия составляла 78,2— 100%, специфичность — 60—100%, точность — 82—96,2%.
Однако, несмотря на достаточно высокие показатели и то, что при раке эндометрия значения толщины М-эхо наиболее высоки, карцинома была констатирована и при толщине эндометрия менее 5—6 мм. По данным A. Kurjak и S. Kupesic, при карциноме эндометрия у 10% женщин значения толщины М-эхо находятся в диапазоне 5—10 мм.
При обследовании пациенток с подозрением на рак эндометрия необходимо учитывать их возраст. Так, Н.В. Харченко, взяв за основной критерий толщину М-эхо 6 мм в ранней, первой фазе менструального цикла при обследовании женщин в репродуктивном и перименопаузальном периодах, обнаружила низкую информативность этого ультразвукового признака в диагностике рака эндометрия: точность диагностики в репродуктивном возрасте была 48,3%, в перименопаузальном периоде — 56,8%. В то же время в постменопаузальном периоде ее точность составила 96,5% (!), чувствительность — 90,9%, специфичность — 92,3%. Поэтому чрезвычайно важным представляется выбор порогового значения диагностического критерия, учет которого обеспечивает высокие показатели не только специфичности, но и чувствительности.
В качестве иллюстрации целесообразно привести данные R. Osmers и coaвт. Если в качестве критерия для отбора пациенток в постменопаузальном периоде с подозрением на рак эндометрия выбрать толщину М-эхо 8 мм и более, то в 2,2% случаев карцинома эндометрия может быть не замечена. С другой стороны, при толщине М-эхо 5 мм и более риск ложно-отрицательных заключений практически отсутствует, но существенно возрастает частота неоправданных диагностических выскабливаний. Конечно, количество инвазивных манипуляций можно уменьшить до 5,4% при выборе в качестве диагностического критерия толщину М-эхо 12 мм, но процент недиагностированных случаев карциномы эндометрия возрастет с 2,2 до 4,6.
Кроме этого, следует учитывать отсутствие достоверных различий в толщине М-эхо при разных нозологических формах патологии эндометрия.
Так, по данным R. Auslender и соавт., в случаях полипов эндометрия у пациенток с постменопаузальным кровотечением толщина М-эхо составила в среднем 14,3 мм, при кистозной гиперплазии — 15,8 мм, при карциноме — 17,8 мм.
Структура М-эхо
При раке эндометрия нередко изменяется его эхоструктура. По данным В.Н. Демидова и А.Й. Гуса, наиболее характерными признаками являются: 1) неоднородность внутренней структуры образования; 2) неровность контуров; 3) более высокая эхогенность по сравнению с мышцей матки; 4) большие размеры образования — половина толщины матки и более; 5) повышенная звукопроводимость; 6) наличие жидкостных включений неправильной формы и разной величины; 7) заметное увеличение размеров образования при динамическом наблюдении; 8) нечеткость контуров матки вследствие перехода опухолевого процесса на смежные органы.
Е. Andolf и соавт. при изучении М-эхо матки у женщин с неосложненным течением постменопаузального периода установили, что в 85% случаев эндометрий более эхогенен, чем миометрий, в 9% обладает меньшей эхогенностью и в 6% имеет смешанную эхогенность. При карциноме эндометрия значительно (до 45%) возрастает частота случаев смешанной эхогенности М-эхо, в таком же проценте наблюдений отмечается гиперэхогенная структура эндометрия, а на долю гипоэхогенного М-эхо приходится 10% случаев. Н.А. Максимова выявила при раке эндометрия неоднородность структуры М-эхо в 57% наблюдений. При этом не обнаружена зависимость эхогенности опухоли от ее дифференцировки и гистологического типа.
В среднем у каждой второй пациентки с карциномой эндометрия обнаруживается жидкость в полости матки: у 25% в минимальном, у 25% в значительном количестве.
В то же время отсутствие жидкости в полости матки не дает основания исключить малигнизацию эндометрия.
По нашим данным, при клинически выраженном раке эндометрия возможности ультразвукового исследования достаточно широки. Эхография позволяет определить достоверные размеры и локализацию опухоли.

Так, наименьший размер выявленного нами новообразования составил 0,6 х 0,3 см. однако следует заметить, что визуализация подобных новообразований, как правило, возможна на фоне жидкости в полости матки. Вместе с тем только у 16,9% больных раком эндометрия в ней была обнаружена жидкость.
Вариабельность ультразвукового изображения раковой опухоли эндометрия достоверно обусловлена ее размерами и степенью дифференцировки.
Следовательно, с увеличением размеров опухоли увеличивается гетерогенность ультразвукового изображения рака эндометрия.
Прослеживается также четкая зависимость характера ультразвукового изображения раковой опухоли тела матки от ее морфологического типа.
В наших наблюдениях высоко- и умеренно дифференцированную аденокарциному характеризовала гиперэхогенная структура, в то время как для низкодифференцированного рака были специфичны только отражения средней и пониженной интенсивности, неоднородная, смешанная структура.
Оценка степени инвазии
Оценка степени инвазии в миометрий является одной из основных задач при раке эндометрия. К эхографическим признакам инвазивного характера роста опухоли относятся нарушение целости ореола вокруг слизистой, резкое истончение и исчезновение нормального изображения ткани миометрия. По данным И.С. Назаровой, характерные эхографические признаки инвазии, как правило, выявляются при поражении 1/3 толщины миометрия. Точность трансвагинальной эхографии в оценке степени инвазии при карциноме эндометрия колеблется от 68 до 97%.
По мнению I. Szabo и соавт, трансвагинальная эхография позволяет оценивать степень инвазии при карциноме эндометрия с чувствительностью 86%, специфичностью 90%, предсказательной ценностью положительного результата 92%, отрицательного 83%.
При оценке степени инвазии в миометрий большинство авторов используют такой критерий, как распространение процесса на глубину до 50% и более 50%.
Результаты исследований, проведенных В. Karlsson и соавт., свидетельствуют, что чувствительность трансвагинальной ультразвуковой диагностики инвазии миометрия менее половины его толщины при карциноме эндометрия составляет 79%, специфичность — 100%.
Как полагают М. Coute и соавт., возможности трансвагинальной эхографии, компьютерной и ЯМР-томографии одинаковые в предоперационной оценке инвазии рака эндометрия в миометрий.
Наиболее высокие результаты в оценке степени инвазии карциномы эндометрия при использовании эхографии приводят S. Kupesic и A. Kurjak: чувствительность — 100%, специфичность — 94,4%, предсказательная ценность положительного результата — 83,3%, отрицательного результата — 100%. Столь высокие показатели авторами получены при использовании трехмерной сосудистой энергетической допплерографии.
Вместе с тем до сих пор отсутствуют четкие ультразвуковые признаки инвазивного роста рака эндометрия в миометрий. В основном специалисты в этом вопросе исходят из субъективных восприятий. И здесь на первый план выступают опыт исследователя, глубокое знание анатомии, особенностей злокачественного процесса и другие факторы. Клиницистов же интересуют достаточно определенные диагностические критерии инвазии рака тела матки в плане предоперационной уточняющей диагностики.
Проведенное нами исследование дало возможность выявить некоторые достоверные ультразвуковые признаки, позволяющие судить о наличии инвазии опухоли в миометрий.
По нашему мнению, перспективно дальнейшее исследование диагностических возможностей ультразвукового метода в определении глубины инвазии в миометрий и выявлении микроинвазивного рака эндометрия.
В последние годы в клинической практике стала использоваться внутриматочная эхография. Расположение ультразвукового датчика в полости матки увеличивает разрешающую способность метода. Поскольку внутриматочная эхография позволяет четко визуализировать функциональный слой эндометрия, она открывает новые перспективы в оценке инвазии в миометрий. По данным А. Кikuchi и соавт., при применении трансвагинальной эхографии диагностировать степень инвазии в миометрий при раке эндометрия удается с точностью 77%, а при использовании внутриматочной эхографии — 87%.
Согласно мнению Н. Tsuda и соавт., внутриматочная эхография обладает одинаковыми с ЯМР-томографией возможностями при оценке инвазии рака эндометрия в миометрий. При этом точность обоих методов составила 85%. Однако внутриматочная эхография является достаточно дорогостоящим и технически сложным диагностическим методом, использование которого требует соблюдения всех условий, необходимых для выполнения внутриматочного вмешательства.
