Трубное бесплодие представляет собой неспособность зачатия ребенка из-за нарушенной проходимости фаллопиевых труб. Такая разновидность заболевания наблюдается достаточно часто, преимущественно, из-за воспалительных патологий, которые формируются в матке и близлежащих органах. Когда беременность не наступила на протяжении 6 месяцев при регулярной половой жизни без использования контрацепции, требуется провести соответствующее исследование.
Трубное бесплодие 
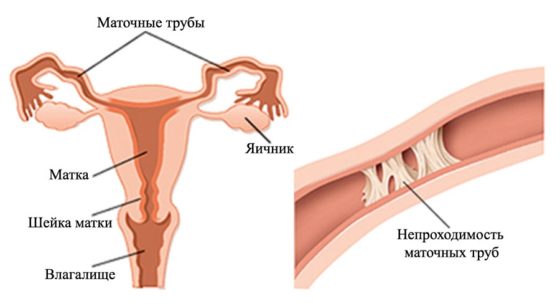
Перитонеальное бесплодие предполагает неспособность зачатия из-за непроходимости маточных труб. О патологическом процессе могут свидетельствовать возникновение эпизодических болевых ощущений в нижней части брюшной полости, регулярные случаи образования творожистых выделений желтого или зеленого цвета.
Если развивается нарушение проходимости труб, наступает бесплодие. Оплодотворенная яйцеклетка не способна свободно перемещаться и проникать в матку. Трубное бесплодие наблюдается часто, однако плохо поддается лечению. Спайки способны образоваться снова, в частности, после хирургического вмешательства. Рассматриваемая патология может давать неблагоприятные последствия в качестве постоянных болевых ощущений в тазу либо внематочной беременности (вызывает кровотечения и смертельный исход).
Причины трубного бесплодия
Заболевание обнаруживается во время полного отсутствия либо нарушения проходимости путей. Кроме того, это бывает вызвано сбоями в работе соответствующих органов, из-за чего фаллопиевые трубы утрачивают способность сокращаться (повышенный либо пониженный тонус).
Подобная патология бывает спровоцирована наличием следующих причин:
- генитальные инфекции, передаются во время полового контакта;
- оперативное вмешательство в малом тазу, брюшной полости, маточных трубах;
- наружный эндометриоз, провоцирует накопления возле фаллопиевых труб большого количества активных элементов;
- последствия воспаления либо травматизма в послеродовой период;
- гормональные расстройства.
Функциональному патологическому процессу свойственны нарушения в работе мышечного слоя труб: гипо-, гипертонус, сбои в ЦНС. Основные провоцирующие факторы:
- постоянные стрессы;
- эмоциональные потрясения;
- нарушение выработки гормонов;
- воспалительные процессы в органах мочеполовой системы;
- операции.
Бесплодность зачастую обусловлена наличием инфекций и воспаления в матке, трубах, яичниках. В связи с этим лечение должно быть начато незамедлительно.
Патогенез 
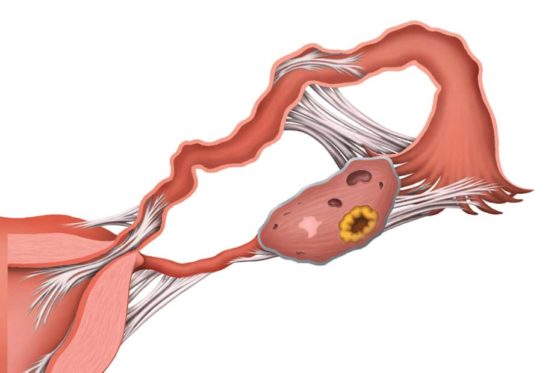
Маточные трубы представляют собой парный орган, отвечающий за передвижение яйцеклетки после оплодотворения внутрь матки. Закупоривание просвета создает препятствие для ее перенесения к цели, формируя трубное бесплодие. Смещение также ведет к рассматриваемой патологии.
Нарушенная проходимость фаллопиевых труб носит врожденный и приобретенный характер. Отмечаются ситуации с аномалиями маточного строения. Трубное бесплодие предполагает следующие патологические нарушения:
- непроходимость 1 либо 2 фаллопиевых труб;
- их отсутствие;
- спайки в просвете, его сужение;
- воспалительное содержимое;
- деформация, перекрут, гипертрофия.
Возникновение трубно-перитонеального бесплодия происходит из-за спаек в брюшной полости. Они способны смещать органы, в результате чего те будут функционировать в неправильном положении.
Классификация
Перитонеальное бесплодие (трубное) является фактором отсутствия оплодотворения у трети пациентов, которые ведут частую интимную жизнь без применения контрацепции с последующим инфицированием половыми инфекциями. Существует следующая классификация патологии:
- функциональное, нарушена способность сокращения фаллопиевой трубы;
- бесплодие органического вида, в подобной ситуации проходимость труб будет нарушена снаружи (спайки, наросты), изнутри — при воспалениях.
Перитонеальное бесплодие во всех случаях формируется из-за образования спаек в органах малого таза, что станет ответной реакцией на воспаление. Кроме того, патологический процесс бывает:
- первичный, женщина не может забеременеть изначально;
- вторичный, пациентка имела беременности прежде, однако после возможность естественного оплодотворения исчезла.
Также бесплодие может разделяться на:
- относительное: существует вероятность естественного оплодотворения;
- абсолютное: невозможность забеременеть традиционным способом.
Непроходимостью фаллопиевых труб страдают женщины независимо от возрастных показателей. Неправильное строение труб, наличие механического барьера в них или матке матке делает невозможным оплодотворение.
Симптомы трубного бесплодия
Предположить перитонеальное бесплодие возможно при наличии следующих признаков:
- у пациентки были одно либо более оперативных вмешательств внизу брюшной полости либо на органах половой системы;
- женщина перенесла аборт либо наблюдается сложное восстановление после родов;
- проводилась диагностика проходимости фаллопиевых труб;
- обильные выделения во время менструации;
- эпизодические болевые ощущения внизу брюшной полости;
- дискомфорт в период интимной связи.
Само бесплодие никаких специфических, кроме отсутствия возможности оплодотворения при регулярной интимной жизни без контрацепции, признаков не имеет.
Осложнения
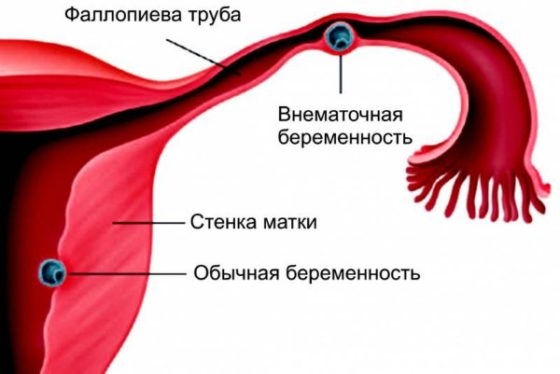
Самое опасное последствие патологии – внематочная беременность. Яйцеклетка после оплодотворения имплантируется в трубу, ткань яичников либо другие органы. Прерывание сопряжено с обильным кровотечением, болезненностью, резким падением АД и прочими расстройствами, которые представляют угрозу для жизни.
Перитонеальное бесплодие также дает осложнения в качестве постоянных болевых ощущений в тазу. Наличие перитонеального фактора бесплодия обусловливается формированием заболеваний матки воспалительного характера, а также оперативными вмешательствами, которые проводятся на ней. Своевременное лечение способствует предотвращению опасных последствий.
Диагностика
Чтобы обнаружить основные симптомы женского бесплодия трубного происхождения требуется осуществить комплексное обследование. Обычно оно предполагает:
- анализ жалоб пациентки;
- изучение анамнеза заболевания;
- полное гинекологическое обследование;
- забор мазка для дальнейшей микроскопической диагностики;
- бакпосев;
- ПЦР-диагностика половых инфекций;
- лапароскопия;
- гистеросальпингография.
Рентгенограмму проводят с помощью введения контрастного вещества. Благодаря прибору возможно дать оценку состояния проходимости фаллопиевых труб. По окончании процедуры пациентке необходимо определенное время предохраняться при интимных связях, поскольку произошло облучение.
При проведении УЗИ внутрь половых путей вводят жидкость. Прибор показывает их пропускную способность. Подобная диагностика более безвредна. Предохранение не требуется.
Лечение трубного бесплодия
Трубно-перитонеальное бесплодие принято считать наиболее сложной. Лечить ТПБ можно традиционным способом либо при помощи хирургического вмешательства. Лечение трубного бесплодия предполагает.
- Осуществление комплексной терапии, нацеленной на избавление возбудителя.
- Использование средств для увеличения защиты организма. Постоянные воспалительные процессы внутри матки ведут к иммунологическим расстройствам, потому восстановление требуется для надлежащего избавления от возбудителя.
- Рассасывающее лечение предусматривает употребление ферментов. В некоторых случаях применяются гидротубации с противомикробными средствами, гидрокортизоном. Подобные методы не очень действенны и провоцируют неблагоприятные последствия: обострение воспалительных процессов, нарушение подвижности труб и пр. Эффективно использование свечей Лонгидаза.
- Физиотерапевтические процедуры предполагают ряд мероприятий по терапии трубно-перитонеального бесплодия, которые призваны действенно бороться с непроходимостью фаллопиевых труб.
Проведение оперативного вмешательства при лечении ТПБ дает лучший результат, чем консервативные способы борьбы с патологией. Выделяют такие основные виды радикальной терапии: лапароскопия, селективная сальпингография, микрохирургические вмешательства.
Прогноз и профилактика
Прогноз трубного бесплодия перитонеального генеза колеблется от разновидности расстройств и их тяжести. По окончании проведения хирургического вмешательства оплодотворение может наступить в трети случаев. Наибольшее количество зачатий наблюдается на протяжении первых 12 месяцев после операции, затем вероятность оплодотворения значительно снижается. Во время проведения ЭКО действенность манипуляции составит примерно 40%.
Главными профилактическими мерами патологического процесса станут своевременное обнаружение и терапия воспалений, сбоев в работе эндокринной системы, комплексное восстановление после оперативного вмешательства в малом тазу, исключение абортов и нецелесообразных инвазивных процедур.
Трубное бесплодие лечение в Москве 
Присутствие трубного фактора бесплодия принято считать наиболее популярной причиной патологии. Она диагностируется в трети случаев. Известно множество причин, которые способствуют ее появлению. К ним относят различные инфекции, которые передаются во время половой связи, гормональный дисбаланс, эндометриоз, воспаление маточных труб. Чтобы устранить причины патологии, необходимо обратиться за рекомендациями к опытным специалистам. Наиболее квалифицированную помощь оказывают клиники Москвы.
Патологические процессы фаллопиевых труб принято считать одним из наиболее распространенных провоцирующих факторов бесплодия. Но современные диагностические методики дают возможность всесторонне изучить заболевание, а терапевтические схемы успешно используются на практике долгие годы. Бесплодие намного проще предупредить, чем лечить.
Соблюдение профилактических мер станет залогом здоровья, поскольку перитонеальное бесплодие является неблагоприятным последствием другого заболевания.

Женское бесплодие – это состояние, при котором женщина фертильного возраста не способна к воспроизведению потомства.Различают первичное бесплодие – отсутствие беременностей в анамнезе, и вторичное, когда бесплодию предшествовало наступление хотя бы одной беременности.
Что такое трубное бесплодие?
В структуре патологий, приводящих к женскому бесплодию, первое место принадлежит трубно-перитонеальному фактору. Проявляется этот фактор, как и другие формы бесплодия, невозможностью забеременеть на протяжении одного года при регулярных половых отношениях без применения контрацептивных средств.
Трубное бесплодие обусловленоили органическим поражением маточных труб, или нарушением их функциональной активности.
Перитонеальное бесплодие возникает при спаечных процессах в области придатков матки.
Оба этих патологических процесса часто сочетаются друг с другом, имеют общую этиологию и сходные механизмы развития, поэтому в гинекологии их объединяют под общим термином – трубно-перитонеальное бесплодие.
Трубно-перитонеальный фактор является причиной 35–60% всех случаев женского бесплодия, причем на долю трубного фактора приходится 35–40%, а перитониальный – составляет 9–34%.
Физиология маточных труб
Маточные или фаллопиевы трубы – это парные органы женской репродуктивной системы, которыеслужат местом оплодотворения яйцеклеток сперматозоидами, а также по нимяйцеклетка перемещаетсяот яичника в матку.

Маточная труба представляет собой проток в виде цилиндра, один конец которогорасширенный в виде воронки прилегает к яичникам, а другой открывается в матку. Края воронки покрыты бахромками– фимбриями. Функциональная роль фимбрий заключается в захвате яйцеклетки с поверхности яичника после овуляции и доставке в маточную трубу.
Секреторные клетки трубного эпителия на пике овуляции вырабатывают жидкость, обеспечивающую постоянство внутренней среды в маточной трубе, поддерживающую нормальную активность сперматозоидов, жизнеспособность яйцеклетки и эмбриона.
После слияния со сперматозоидом оплодотворенная яйцеклетка (ранний эмбрион) начинает передвигаться к матке за счет перистальтических сокращенийфаллопиевой трубы и направленного движения ворсинок эпителия.
Миграция зародыша по направлению к полости матки продолжается 3 суток. Быстрое попадание незрелого плодного яйца в маткуи недостаточно развитый слой эндометрияведут к спонтанному аборту. При замедленном перемещении возникает угроза имплантации зародыша в маточной трубе с развитием трубной беременности.
Так как физиологическое зачатие – слияние яйцеклетки и сперматозоида происходит в фаллопиевых трубах, то любые патологии этого отдела репродуктивной системы женщины приводят к бесплодию.
Причины трубно-перитонеального бесплодия
К основным негативным факторам, вызывающим трубно-перитонеальное бесплодие у женщин, относятся функциональные нарушения, органические изменения в маточных трубах или их сочетание.
При функциональных расстройствах без выраженных анатомо-морфологических изменений происходит нарушение сократительной способности мышечного слоя фаллопиевых труб, снижение активности ресничек покровного эпителия, уменьшение продукции слизи.
- Гормональная недостаточность женских половых гормонов на фоне гиперпродукции андрогенов.
- Локальное действие медиаторов воспаления (простагландинов, интерлейкинов) и других биологически активных веществ, выделяющихся в зоне хронических воспалительных процессов.
- Психологический фактор. В результате постоянного психоэмоционального напряжения происходит повышенный выброс стрессовых гормонов.
Трубная непроходимость органического характера развивается из-за механических препятствий на пути яйцеклетки:
- Перенесенные воспалительные заболевания половых органов различной этиологии (возбудители: хламидии, гонорея, трихомонады, туберкулез, вирусы герпеса и цитомегаловирус) приводят к спайкам, синехиям, сращениям.
- Хирургические полостные операции на кишечнике, матке, придатках вызывают спаечный процесс брюшины в области малого таза.
- Инвазивные процедуры: аборты, лечебно-диагностические манипуляции (гидросальпингография, кимопертубация и другие).
- Проникающие травмы брюшной полости, осложненные роды.
- Объемные процессы в области малого таза: опухоли и кисты яичников, миомы и другие новообразования.
- Стерилизация женщин (добровольная или по медицинским показаниям) путем перевязки маточных труб.
- Наружный генитальный эндометриоз, при котором клетки эндометрия находясь за пределами матки, поражают маточные трубы, яичники.
Воспалительные процессы половых органов наблюдаются у 60% пациенток с первичным и у 40% со вторичным бесплодием на фоне трубно-перитонеальногофактора.
Трубная непроходимость бывает односторонней, двухсторонней, полной или частичной.
- При односторонней непроходимости у женщины существует шанс забеременеть естественным способом, если другая труба полностью проходима.
- Двусторонняя непроходимость – отсутствует возможность зачатия без лечения.
- Полная непроходимость создает препятствие для зачатия, так как сперматозоид не может встретиться с яйцеклеткой для оплодотворения.
- При частичной непроходимости мелкий спермий может проникнуть вглубь маточной трубы и оплодотворить яйцеклетку, но крупное плодное яйцо не способно преодолеть механическое препятствие и остается развиваться в трубе. Это повышает риск возникновения внематочной беременности.

Патогенез
К основным механизмам реализации трубно-перитонеального бесплодия относят:
- невозможность проникновения сперматозоидов в маточную трубу для оплодотворения созревшей яйцеклетки;
- препятствия на пути транспорта зародыша к месту имплантации в матку.
Нарушение проходимости маточных труб при воспалительных заболеваниях происходит за счет повреждающего действия медиаторов воспаления на слизистую труб. В результате происходит слипание, сращение трубных стенок в зоне воспаления и образованиемеханического препятствия для передвижения сперматозоидов и яйцеклетки.
Повреждение эпителия внутренней поверхности труб: гибель мерцательных клеток, снижение или полное прекращение движения ресничек – может стать причиной нарушений транспорта яйцеклетки до и после оплодотворения, то есть вызвать бесплодие.
При закупорке просвета трубы спайками или жидкостью нарушается свободное движение яйцеклетки, она не попадает в матку, а следовательно, беременность не наступает. Сращения (спайки) листков брюшины малого таза, возникающие в ответ на хирургическое вмешательство, смещают фаллопиевы трубы, вызывают перегибы, перекруты, что нарушает их проходимость.
Классификация
Выделяет 2 основные формы трубно-перитонеального бесплодия.
Нарушения функций маточных труб:
- гипертонус, когда спазмированная труба сокращается слишком быстро;
- гипотонус,при котором мышечный слой маточной трубы расслаблен, яйцеклетка передвигается медленно.
- дискоординация – состояние, при котором разные отделы фаллопиевой трубы сокращаются в собственном ритме.
Органические поражения маточных труб:
- врожденный стеноз,
- приобретенный стеноз,
- стерилизация.
Симптомы
Трубная непроходимость, как правило, не проявляется специфическими симптомами. Часто трубную непроходимость диагностируют после обследования женщин по поводу бесплодия. При массивных спайках в брюшной полости могут присутствовать боли внизу живота. Боли ноющие, носят периодический характер, связаны с фазами менструального цикла, усиливаются после физической нагрузки, во время сексуальных отношений.
Осложнения
Самое опасное осложнение трубно-перитонеального бесплодия –внематочная беременность. Это состояние развивается, когда оплодотворенная яйцеклетка в результате невозможности попасть в полость матки, имплантируется в маточной трубе, в яичнике, в брюшной полости. В процессе развития плодное яйцо увеличивается в размерах, при этом труба, растянувшись до максимума, разрывается. Содержимое трубы (кровь, плодное яйцо, слизь) попадает в брюшную полость, развивается инфекционный процесс, перерастающий в перитонит. Из поврежденных сосудов открывается массивное кровотечение, что может привести к геморрагическому шоку.
Характерные симптомы разрыва трубы: сильнейшие боли в животе, падение артериального давления до критических цифр, учащение пульса и дыхания, холодный пот, потеря сознания. Женщина нуждается в экстренной хирургической помощи.
Согласно медицинской статистике, внематочная беременность фиксируется в 2,5% случаев от общего числа беременностей.
Диагностика
Комплексное обследование при бесплодии направлено на определение причин со стороны женщины и мужчины, мешающих им зачать ребенка. Процесс диагностики начинают с исследования фертильности будущего отца. Если при обследовании не было обнаружено причинных факторов, препятствующих беременностисо стороны мужчины, приступают к обследованию женщины.
Сбор анамнеза включает сведения о перенесенных воспалительных инфекциях половых органов, венерических болезнях, операциях на органах малого таза, абортах, диагностических выскабливаниях, осложненных родах, травмах, обособенностях менструального цикла, эндокринных заболеваниях.

Гинекологическое исследование дает возможность врачу оценить правильность развития половых органов, наличие или отсутствие признаков воспаления гениталий, положение матки, ее размеры, подвижность, состояние яичников.
Влагалищные мазки на микрофлору.
Анализы на инфекции, передающиеся половым путем методом полимеразной цепной реакции (ПЦР).
Тесты насодержания в сыворотке крови половых, стероидных, тиреоидных гормонов.
Гидросальпингоскопия – УЗИ матки и маточных труб после введения в цервикальный канал физиологического раствора. Метод позволяет обнаружить степень проходимости труб, внутритрубные спайки, их количество, расположение.
Гистеросальпинграфия (ГСГ) – рентгенодиагностика матки и придатков с контрастом. Метод основан на заполнении матки контрастного вещества (барий или йодсодержащий раствор). При хорошей проходимости маточных труб контраст обнаруживается в брюшной полости, что фиксируется на рентгеновских снимках. Если имеется препятствие для прохождения контраста, то труба будет растягиваться. Точность метода достигает 80%. ГСГ противопоказан при острых воспалительных процессах гениталий и аллергии на контрастное вещество.
Кимопертубация– определение двигательной активности мышечного слоя труб после нагнетания в них углекислого газа или воздуха.
Фертилоскопия – оптическая система вводится через задний свод влагалища в область малого таза. Способ дает возможность получить сведения о спаечном процессе в малом тазу, проверить проходимость маточных труб.
Лапароскопия при трубном бесплодии как диагностический метод применяется редко, но в сочетании с хромогидротубацией (введение контраста) позволяет в некоторых случаях восстановить проходимость труб.
В первые дни после проведения диагностических процедур по исследованию проходимости фаллопиевых труб рекомендуется воздержаться от половой жизни, не принимать ванну, не посещать баню и сауну.
Лечение
Эффективность лечения трубно-перитонеального бесплодия зависит от выраженности спаечного процесса и степени морфологических изменений маточных труб.
Разработаны методы консервативного и хирургического лечения.
Антибактериальные и противовоспалительные препараты применяются при обнаружении инфекционного процесса в половых органов.
Протеолитические ферменты подавляют патологический рост соединительной ткани, способствуют проникновению и активации действия антибиотиков в очагах воспаления.
Иммуномодулирующие средства необходимы для коррекции местного иммунитета, ослабленного при длительном хроническом течении инфекционных процессов.
Седативные препараты для снижения чувства тревожности, страха у пациентки, что обуславливает негативное влияние на функции маточных труб.
- Лекарственный электрофорез с использованием ферментных препаратов, солей йода, магния, кальция.
- Ультрафонофорез с рассасывающими препаратами: лидаза, гиалуронидаза, гепариновая мазь.
- Гидротурбация – введение в полость матки жидких лекарственных средств.
- Электростимуляция матки и придатков с применением вагинального электрода.
- Грязевые аппликации на проблемные зоны при спайках в брюшной полости и грязевые влагалищные тампоны.
- Абдоминально-влагалищный вибромассаж для улучшения кровотока и трофики тканей органов малого таза.

Показания для хирургического лечения трубно-перитонеального бесплодия:
- Отсутствие эффекта от комплексной консервативной терапии в течение 1,5–2 лет.
- Возраст пациентки не старше 32 лет.
- Наличие у женщины полноценного менструального цикла.
- Нормальная спермограмма мужа.
- Отсутствие противопоказаний для вынашивания плода и родов.
- Восстановление фертильности после перевязки труб.
Основные хирургические способы при данной патологии – это реконструктивные пластические операции, в ходе которых восстанавливается проходимость и целостность маточных труб.
- Сальпинголизис – освобождение маточной трубы от окружающих спаек и сращений, что возвращает ей нормальную подвижность.
- Сальпингостомия – удаление непроходимой части трубы с наложением анастомоза –соединение между собой проходимых участков трубы.
- Сальпингостоматопластика используется при заращении брюшного конца маточной трубы. Операция заключается в создание нового отверстия в трубе.
- Фимбриолизис– при лапароскопии производят разделение сросшихся трубных ворсинок(фимбрий) с целью восстановления проходимости маточной трубы.
- Фимбриопластика –очищение фимбрий от спаек для устранения частичной окклюзии трубы.
- Пересадка маточных труб в матку. В трубном углу матки иссекают участок ткани, в отверстие вводят участок трубы, который фиксируется швами снаружи и внутри.
Для усиления эффекта от хирургического вмешательства иногда применяют комбинацию разных видов операций.
При гидросальпинксе(скопление транссудата в просвете трубы) реконструктивно-пластические операции мало эффективны, так как при этой патологии погибает ворсинчатый эпителий и восстановить перистальтику труб удается редко.
В послеоперационном периоде показаны антибактериальные препараты, физиотерапия, способствующая снятию отеков и улучшению кровоснабжения и трофики тканей.
Применение антибиотиков снижает риск развития инфекционных послеоперационных осложнений на 10–30%.
Профилактика
- Ранняя диагностика и адекватное лечение инфекционно-воспалительных заболеваний половой системы женщины.
- Применение средств барьерной контрацепции (презервативы) и отказ от случайных сексуальных отношений для предупреждения заболеваний, передающихся половым путем.
- Рациональное ведение родов и послеродового периода.
- Комплексная реабилитация после хирургических вмешательств на брюшной полости.
- Отказ от абортов и частых инвазивных диагностических процедур на органах малого таза.
- Соблюдение правил личной и интимной гигиены.
- Посещение врача-гинеколога с профилактической целью не менее 2 раз в год.
Прогноз
Результаты реконструктивно-пластических операций находятся в прямой зависимости от восстановления не только анатомической проходимости маточных труб, но и от их функционального состояния. Длительные и выраженные патологические процессы в маточных трубах способны вызвать атрофию мерцательного эпителия, истончение мышечного слоя, гиперплазию слизистой. Такая функциональная несостоятельностьтруб нарушает естественный процесс зачатия и не позволяет женщине забеременеть даже при проходимых трубах.
Благодаря внедрению в гинекологию микрохирургии частота наступления беременности после пластических операций на маточных трубах возросла до 30-60%.
Наибольшее количество зачатия наблюдается в течение первого года после операции, затем вероятность оплодотворения значительно снижается.
При отсутствии эффекта от терапевтического и хирургического лечения в течение 2 лет прибегают к методу экстракорпорального оплодотворения (ЭКО).
Видео
На сегодняшний день трубно-перитонеальный фактор составляет около 40% от общего числа случаев женского бесплодия. Главной причиной возникновения трубно-перитонеального бесплодия врачи называют воспалительные процессы в малом тазу, перешедшие в хроническую стадию после попадания внутрь обычной либо специфической инфекции, например, после неудачно сделанного аборта. Кроме того, трубно-перитонеальное бесплодие может стать следствием нарушения моторики маточных труб, оперативного вмешательства в брюшную полость или возникновения эндометриоза.
Наиболее опасными инфекциями считаются: генитальный герпес, гонорея, хламидиоз, трихомониаз, а также микоплазменная, цитомегаловирусная и уреаплазменная инфекция. Следует помнить, что некоторые заболевания не имеют внешних симптомов и определяются только после проведения соответствующих анализов. Также необходимо знать, что положительная динамика выздоровления возможна только при одновременном лечении обоих супругов под контролем врача. Обычно в результате попадания инфекции развивается спаечный процесс, который препятствует нормальному прохождению яйцеклетки по маточным трубам.
Таким образом, снижение фертильности может быть обусловлено:
- нарушением проходимости фаллопиевых труб, то есть имеет место трубный фактор бесплодия
- спаечным процессом в малом тазу, то есть имеет место перитонеальный фактор бесплодия
- сочетанием трубного и перитонеального бесплодия
Непроходимость маточных труб, то есть трубный фактор бесплодия, может быть вызван органическими поражениями и функциональными нарушениями.
Причины органических поражений маточных труб
- перенесённое оперативное вмешательство во внутренние половые органы, например, резекция яичников или миомэктомия.
- специфические и неспецифические инфекции, вызывающие воспалительные процессы на половых органах (перитонит, венерические заболевания, аппендицит);
- осложнения, возникшие после предыдущих родов;
- последствия абортов.
Причины функциональных нарушений маточных труб
- отсутствие нормального метаболизма простагландинов;
- нарушения в функционировании надпочечников;
- перенесённые сильные стрессы;
- неправильный синтез стероидных гормонов;
- сбой синтеза простагландинов.
Хотите записаться на прием?
Диагностика трубно-перитонеального бесплодия
Если возникает подозрение на трубное или трубно-перитонеальное бесплодие, врач назначает гистеросальпингографию (проверку проходимости маточных труб). Данное исследование способно выявить причины внутриматочной патологии (полипы эндометрия, пороки развития матки, внутриматочные синехии, субмукозный узел и т.д.), а также присутствие окклюзии маточных труб или, напротив, её отсутствие. Более того, гистеросальпингография позволяет определить признаки спаечного процесса, которые могут протекать в полости малого таза. Если результаты исследования показали внутриматочную патологию, то пациентку направляют на гистероскопию. Если выявлены перитонеальные спайки или другая патология маточных труб, для лечения применяют лапароскопию.
Для того чтобы получить наиболее точную информацию о состоянии органов малого таза, а также определить признаки маточной патологии, следует провести ультразвуковое исследование (гинекологическое УЗИ), при помощи которого можно выявить хронический эндометрит, наличие внутриматочных синехий и миоматозных узлов, порок развития матки, узловую и диффузную форму аденомиоза и т.д.
Если существуют подозрения на опухолевые образования на яичниках, следует провести диагностическое исследование при помощи эхографии . Кроме того, очень часто динамическое наблюдение в различные фазы цикла за функциональными кистами позволяет обойтись без необоснованного оперативного вмешательства, так как функциональные образования могут спонтанно подвергаться обратному развитию за 2-3 менструальных цикла после назначения гормональной терапии. В свою очередь истинные кисты (дермоидные, эндометриоидные и другие) изменений не претерпевают.
Как правило, для подтверждения наличия опухолей или опухолевых образований следует провести лапароскопию в специализированном гинекологическом центре, так как использование только одной ультразвуковой методики малоэффективно, если очаги эндометриоза небольшие. Учитывая тот факт, что эхография в большинстве случаев выявляет только гидросальпинксы, определить сами спайки, приведшие к трубно-перитонеальному фактору бесплодия, можно только при проведении лапароскопии. Другими словами, если установить причины бесплодия при помощи гистеросальпингографии или ультразвукового исследования (УЗИ) невозможно, то женщине назначают лапароскопию, при условии, что у неё присутствует овуляторный цикл, а также имеется хорошая спермограмма супруга.
Считается, что беременность может наступить спустя шесть месяцев после проведения оперативного вмешательства.
Лечение трубно-перитонеального бесплодия
В целом лечение трубно-перитонеального бесплодия может осуществляться двумя методами:
На данный момент оперативное вмешательство,как правило, осуществляется лапароскопическим методом, позволяющим минимизировать риск осложнений и сократить время, требующееся для восстановления. Успех операции обусловлен такими факторами, как:
- квалификация врача
- степень поражения маточной трубы
- функционирование фимбрий (ворсинок, которые захватывают яйцеклетку после того, как она вышла из яичника, и направляют ее в фаллопиеву трубу)
- ЭКО
Экстракорпоральное оплодотворение позволяет эффективно преодолеть бесплодие у пациенток с трубно-перитонеальным фактором.