Хирургические манипуляции по поводу устранения участка с варикозно расширенными венами в яичке могут проводиться под общим или местным наркозом. Это зависит от технологии лечения патологии и пожеланий самого пациента. В клиниках чаще всего практикуются такие виды манипуляций, как лапароскопия, метод Иваниссевича и технология Мармара. Если мужчине назначена операция на варикоцеле, какой наркоз применит доктор?
При проведении лапароскопической операции на варикоцеле наркоз применяют общий. За минуты пребывания пациента под его действием врач осуществляет лечебные или диагностические манипуляции (визуальный анализ, биопсия тканей органов малого таза или брюшины и т.д.). При лапароскопии доктор также осуществляет интубацию трахеи: помещает в дыхательные пути трубочки, которые предотвращают попадание в легкие остатков пищи из желудка.

Варикоцеле: наркоз при операции Иваниссевича и Мармара
Манипуляции с открытым доступом или технологию Иваниссевича нельзя назвать малоинвазивными, т.к. осуществляется длинный разрез на коже (около 5 см) и рассекаются пласты мышц и фасции. Такие действия проводят под общей анестезией. Принимая решение, какой наркоз при операции на варикоцеле использовать в конкретном случае, доктор рассматривает общую анестезию в самую последнюю очередь.
Наркоз при операции на варикоцеле по способу Мармара не дается практически никогда, т.к. хирургический разрез минимальный (не более 2 см), обширного травмирования мышц не производится и боль после применения местного обезболивания не ощущается. Если имеется возможность отказаться от глубокого погружения пациента в сон, то врач это сделает: использует большую концентрацию, инновационные современные препараты или комбинацию с седативными оральными медикаментами для усиления эффекта анестетиков.
Если у пациента диагностирован варикоз вен семенного канатика, ему показано удаление варикоцеле – операция, которую проводят квалифицированные специалисты в условиях стационара. Это вынужденная мера, поскольку появление расширенных кровеносных сосудов на половом члене вызывает не просто визуальный дискомфорт, а чувство тяжести в мошонке, ноющие боли с иррадиацией в пах.
Такое состояние чревато развитием воспаления, разрыва вен с кровотечением из них, острому нарушению кровообращения в мошонке. Без лечения варикоцеле приводит к гипо- или аспермии, развитию климакса у мужчин в ранние сроки, бесплодию. Неблагоприятным симптомом считается визуальное уменьшение объема воспаленного яичка.
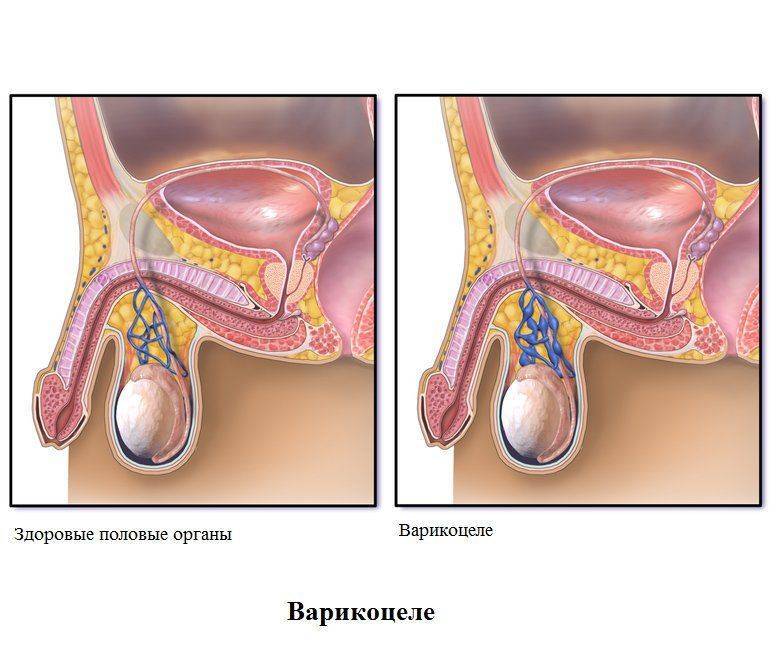
Стадии заболевания и показания к операции
Хирурги выделяют 4 последовательных этапа в развитии заболевания:
- Варикоз диагностируется только при проведении УЗИ.
- Лозовидное сплетение канатика пальпируется в положении пациента стоя.
- Расширенные вены мошонки прощупываются в любом положении.
- Варикоз визуализируется и не нуждается в пальпаторном обследовании.
Четвертая стадия, а иногда и третья, могут привести к развитию бесплодия из-за нарушения сперматогенеза. Это является абсолютным показанием для проведения оперативного вмешательства, поскольку в семенной жидкости не просто уменьшается количество мужских половых клеток, страдает их подвижность, в сперме определяется гной, кровь.

Кроме того, операция назначается в следующих случаях:
- При наличии болевого синдрома, который развивается со второй стадии болезни. Сначала неприятные ощущения возникают при ходьбе, затем при любой физической нагрузке. Поскольку варикоцеле формируется преимущественно слева, то и боль локализуется там же.
- Если пациента категорически не устраивает эстетический вид мошонки.
- Яичко теряет объем.
Иногда операцию по удалению варикоцеле проводят даже в латентном периоде. Это помогает избежать бесплодия молодым мужчинам.
Однако сосудистые хирурги в большинстве своем против такого радикализма. Слишком велик риск из-за деликатности проблемы. Поэтому общепринятой остается тактика наблюдения за пациентом под контролем УЗИ.
До восемнадцатилетия оперативное вмешательство не осуществляется, чтобы избежать возможных рецидивов в репродуктивном возрасте.
Есть еще один нюанс. Если вены сдавливаются окружающими тканями, возникает вторичное варикоцеле. Так бывает при опухолях, кистах мошонки, инфильтративном воспалении. Симптоматика патологии идентична варикозу семенного канатика, но иссекать вены при этом не нужно, следует устранить причину болезни.
Подготовка к операции
Алгоритм подготовительного предоперационного обследования состоит из следующих манипуляций:
- ОАК, биохимия крови, группа и резус-фактор, глюкоза, протромбиновый индекс (ПТИ).
- ОАМ.
- ЭКГ.
- Обследование на вирусы гепатитов, люэс, ВИЧ.
- УЗИ области яичек.
При выявлении патологических изменений назначаются дополнительные исследования. Накануне операции запрещается питье и еда, проводится тщательная санитарная обработка, зона операции выбривается полностью. 
Анализы перед операцией
Виды операций
Современная сосудистая хирургия имеет в своем арсенале множество вариантов коррекции варикоза семенного канатика.
Основные из них:
- Микрохирургия Мармара.
- Метод Иваниссевича.
- Оперативное вмешательство Паломо.
- Лазерная коррекция.
- Эндоскопическое удаление варикоцеле.
Выбор хирургической коррекции – прерогатива врача. При этом обязательно учитывается возраст пациента, состояние его здоровья и индивидуальная клиническая картина.
Это микрохирургическое вмешательство считается лучшей методикой коррекции варикоза мошонки. Проводится как в условиях стационара, так и амбулаторно под местной анестезией.
Доза анестетика рассчитывается на килограмм веса пациента. Пораженная вена яичка заменяется здоровым сосудом через мини-доступ в паху без проникновения в брюшную полость. Расширенную вену выделяют, перевязывают и пересекают. Так восстанавливается нормальный кровоток через развитие естественных коллатералей.
Это наименее травматичный способ. Он не вызывает косметических деформаций дермы, имеет минимальный риск осложнений, побочных эффектов, рецидивов.
Операция практически не инвазивна и не требует большого реабилитационного периода. Швы снимают на 10 день максимум. В качестве опасности отмечают возможность травмирования нервных окончаний в паху и сосудов. Недостаток – высокая стоимость.
После операции рекомендуют избегать физических нагрузок, на месяц исключается секс, необходимо оберегать постоперационную область от трения, носить свободное белье из натуральных тканей.
Через три месяца сдают спермограмму с целью определения состояния половых клеток, спустя полгода ведут обычный образ жизни.
Это более дешевая операция. Суть – та же: перевязка и пересечение вены яичка, нормализация кровотока. Однако доступ через брюшную полость. Наркоз – только детям, взрослым – местная анестезия.
Вся процедура – полчаса. Но из-за инвазивности проникновения к месту операции возникает большое количество осложнений, в том числе – травма бедренной артерии, пахового канала.
Рецидив возникает в 40% случаев. Реабилитация длительная, несколько месяцев.
Самый неинвазивный хирургический метод с минимальными негативными последствиями и косметическим дефектом: шов практически не заметен.
Такое вмешательство показано при двухстороннем варикоцеле.
Проколы делают у пупка, диаметром не более 1 см. Через них к патологически измененной вене доставляют по проводнику инструментарий и эндоскоп с видеокамерой. Ход лапароскопической операции корректируется с ее помощью.
Послеоперационный период – 3 дня. В остальном – все так же, как и при операции Мармара.
Самый современный способ оперативной резекции варикоза мошонки.
Осуществляется внутрисосудистым эндоскопом, с помощью которого находят локализацию расширенной вены и коагулируют ее. Она исключается из общего кровотока, и компенсаторно ее функцию выполняют вновь образующие коллатерали.
Проводится без наркоза, реабилитационный период минимален, осложнений практически нет. Конечно, все зависит от индивидуальных особенностей организма. Прогнозировать развитие событий может только врач.
Относится к микрохирургии. Очень напоминает метод Иваниссевича.
Отличие заключается в том, что надрез делают чуть выше пахового канала.
Здесь вена яичка уже покидает все сосудистые сплетения, поэтому можно перевязать сразу яичковую вену и артерию. Это несколько снижает риск рецидива. Но и при таком достаточно свободном доступе к пораженному сосуду остаются не перевязанными незаметные глазу ветви вена яичка. А они вновь создают патологический венозный отток.
Рецидивы отмечены в 25% случаев.
При этом из-за перевязки артерии снижается приток крови к яичку, что часто становится триггером атрофии органа. В ходе операции есть риск повреждения незаметных визуально лимфососудов, что провоцирует водянку яичка (гидроцеле) из-за нарушения лимфооттока.
Такая ситуация послужила поводом для разработки нового варианта хирургического вмешательства – модификации Ерохина. Здесь применяется контраст лимфососудов, который позволяет избежать их повреждения. Вещество вводится иглой непосредственно в ткань яичка.
Операция длится около получаса. До начала двухтысячных была широко применяема. Сегодня в результате наблюдения за прооперированными таким способом пациентами создается впечатление о нефизиологичности метода Паломо из-за перевязки артерии и нарушении питания яичка, поэтому он вытесняется более безопасными и современными хирургическими процедурами.
Осуществляется без разреза в паху. Рекомендована при варикоцеле с обеих сторон. Доступ трансбрюшинный. Через прокол вводят эндоскоп и инструментарий. Делают прошивку титановыми скобами, после чего отсекают вену от кровотока мошонки.
Реабилитационный период составляет около месяца.
Это метод, в основе которого лежат современные представления об осложнениях и постоперационном периоде операций Мармара, Иваниссевича, Паломо. По сути, это – квинтэссенция современных знаний и возможностей микрохирургии.
Цель – блокировка вены, питающей канатик.
Хирург осуществляет доступ через пах, где нет фасции, следовательно, отсутствуют болевые ощущения. Врач видит канатик, что исключает его травму. Он выводит его наружу и с помощью микроскопа детально изучает. Отделяются варикозные вены, которые перевязываются поочередно, изолируется артерия.
Увеличивает микроскоп операционное поле в 8 раз, поэтому не возникает проблем с четким видением всех сосудов и нервов области вмешательства. Блокируются все пораженные вены, что минимизирует риск рецидива.
Лимфососуды отлично заметны и без контраста, поэтому их целостность сохраняется. Гроздеобразная структура кровотока мошонки быстро компенсирует перевязанные вены. Мини-разрез в паху зашивается.
Анестезия – локальная. Пациент должен наблюдаться врачом после операции всего 8 часов, но уже через пару часов можно покинуть клинику, если нет никаких жалоб.

Противопоказания
Как и любая патология, варикоцеле имеет ряд ограничений, когда оперативное вмешательство исключается:
- Обострение хронических соматических заболеваний.
- Острое воспаление любой локализации.
- Тяжелые нарушения функции печени и почек.
- Проблемы в системе свертываемости крови.
- Патология сердца и сосудов.
- Анемия.
Осложнения
Каждая третья операция варикоцеле дает побочные эффекты. Сказывается сложность анатомического расположения варикоза. Крайне редко встречается нарушение целостности стенок канатика, вен, атрофия яичка. Чаще оказывается, что не все вены заблокированы.
Это – некачественно выполненная работа. Требуется повторная операция. К такому развитию событий следует быть готовым.
Однако чаще осложняется постоперационный период: гидроцеле (перевязка лимфососудов), болевой синдром (результат переполнения яичка кровью во время операции). Боль необходимо купировать медикаментозно.
К сожалению, консервативных методик лечения варикоцеле нет, поэтому пациентам следует проявлять терпение и выдержку, чтобы добиться желаемого результата. Самолечение – вредно. Оно заставляет терять время, усугубляет ситуацию и способствует усложнению самого вмешательства.
Первые признаки варикоцеле – повод немедленного обращения к андрологу. От того, насколько вовремя пациент пришел к врачу, напрямую зависит его мужское здоровье.
АндрологМед рекомендует: послеоперационный период
При оперативном вмешательстве по поводу варикоцеле очень важен послеоперационный период. Именно в нем становится ясно, успешно ли прошла операция, сколько времени потребуется на реабилитацию, когда можно будет приступить к работе и вести привычный образ жизни.
Хуже обстоит дело с осложнениями в результате ранней сексуальной активности пациента. Интимная близость и мастурбация запрещена до полной реабилитации пациента. Опасны они чисто механическими повреждениями швов, развитием внутреннего кровотечения, экстренной повторной операцией.
Тоже относится и к употреблению алкоголя. Помимо ненужной двигательной и половой активности, они стимулируют почки, возникает полиурия, способная привести к травме швов, кровоизлиянию в мошонку и рецидиву.
Еще одной неприятностью становится пропущенная хирургом ветвь лозовидного сплетения, вторичное инфицирование раны, травма подвздошной артерии, гипертрофия или атрофия яичка, способствующая азооспермии.
Иногда такие осложнения приобретают хронический характер. В этом случае операция делается до тех пор, пока не будут устранены все возможные причины возврата варикоза.
Особенности у детей
Дети тоже страдают варикозом вен семенного канатика, мошонки. Оперативное вмешательство у мальчиков крайне нежелательно.
Причин несколько:
- Большое число рецидивов, в несколько раз чаще, чем у зрелых мужчин. Иными словами, практически у каждого прооперированного ребенка.
- Страдает нормальная функция яичек, нарушается процесс подготовки к сперматогенезу.
- Ошибка в операции может стать причиной необратимых последствий, бесплодия.
Маленьким пациентам по жизненным показаниям назначается таблетизированная терапия до полового созревания.
Дозу и интервал между приемами назначает врач из расчета на килограмм веса ребенка.
В экстренных случаях при двухстороннем варикозе канатика и опасности сильного кровотечения проводят эндоскопическую операцию до начала спермообразования.

Варикоцеле представляет собой расширение вен в мошонке или семенном канальце у мужчин. Заболевание часто возникает у подростков и может никак себя не проявлять в течение всей жизни. В некоторых случаях у пациента обнаруживаются такие симптомы, как боль в яичке, бесплодие, появление бугров на мошонке.
Единственным способом лечения варикоцеле является операция. Вопрос о ее необходимости при отсутствии клинических проявлений является дискуссионным. Операция при варикоцеле, как правило, легко переносится и редко вызывает осложнения.
Стадии заболевания и показания к операции
Существует 4 степени развития варикоцеле:
- Варикозное расширение определяется только при помощи УЗИ.
- Вены лозовидного сплетения прощупываются в положении стоя.
- При пальпации в любом положении врач может диагностировать заболевание.
- Вены видны невооруженным глазом.
Снижение сперматогенной функции, которое может со временем привести к бесплодию, обычно начинается только на последних стадиях заболевания.

Операция может быть проведена в следующих случаях:
- Выявлены нарушения в спермообразовании. В процессе исследования установлено, что в семенной жидкости снижено количество сперматозоидов, уменьшена их подвижность, присутствует кровь или гной.
- Пациента беспокоят боли. Они начинают проявляться на 2-3 стадии заболевания, сначала незначительны. Неприятные ощущения усиливаются при ходьбе, после физических нагрузок. Примечание. В подавляющем большинстве случаев развивается варикоцеле левого яичка, поэтому боль чаще всего имеет такую же локализацию.
- Пациента не устраивает внешний вид мошонки.
- Яичко начинает уменьшаться в размерах.
При отсутствии симптомов операция также может быть рекомендована к проведению. Некоторые доктора полагают, что хирургическое вмешательство, осуществленное своевременно, позволяет избежать бесплодия. Другие считают, что это неоправданный риск, и советуют ограничиться наблюдением посредством периодических осмотров и УЗИ.
Важно! Операция до 18 лет обычно не проводится. Согласно статистическим данным, во взрослом возрасте после хирургического вмешательства гораздо реже возникают рецидивы – повторное развитие варикоцеле. Поэтому лучше осуществить его после полового созревания.
Сдавление вен может привести к развитию так называемого “вторичного варикоцеле”. Оно возникает в результате опухоли, кисты или иного образования. В этом случае пациента беспокоят лихорадка, кровь в моче, тупая или колющая боль в поясничном отделе. При вторичном варикоцеле необходимо устранение причины заболевания, операция по усечению вен не требуется до проявления результатов терапии основной патологии.
Противопоказания

Различные методики проведения операции могут иметь разные противопоказания. Открытые хирургические вмешательства не проводятся при:
- Наличии заболеваний в стадии декомпенсации (нарушения функций органа, которые не могут быть восстановлены без лечения) – сахарного диабета, цирроза печени и пр.
- Воспалении в активной стадии.
Эндоскопические операции помимо описанных противопоказаний не проводятся при перенесенных в прошлом хирургически вмешательствах на брюшной полости. Это связано с нарушением клинической картины и повышенной вероятностью ошибок врача.
Склерозирование не осуществляется при следующих противопоказаниях:
- Крупные анастомозы (перемычки) между сосудами, что может привести к попаданию используемого для склеивания препарата в здоровые вены или артерии;
- Повышенное давление в расположенных поблизости венах (например, почечной);
- Структура сосудов не позволяет введение зонда (рассыпчатый характер вен).
Подготовка к операции

За 10 дней до предполагаемой процедуры пациентам необходимо пройти некоторые исследования:
- Анализ крови (общий, на группу и резус-фактор, на свертываемость, содержание сахара).
- Общий анализ мочи.
- Рентген легких.
- Электрокардиограмма (может назначаться всем пациентам или только мужчинам старше 30 лет).
- Анализ на вирусы гепатитов В и С, ВИЧ.
Кроме того, врач обычно назначает УЗИ мошонки или УЗИ с применением метода Допплера (использованием контрастного вещества) для получения более полной клинической картины. Возможны дополнительные исследования в зависимости от состояния пациента.
С утра перед операцией нужно отказаться от еды и воды, принять гигиенический душ. Лобок и живот необходимо чисто выбрить. Прием препаратов при хронических заболеваниях (диабет, гипертония, бронхит и пр.) нужно согласовать с врачом.
Способы проведения операции

Классификация методов хирургического лечения может быть основана на методе доступа и технологии проведения. Исходя из второго признака, выделяют две большие группы операций:
- С сохранением реко-кавального анастомоза;
- С его иссечением.
Примечание. Рено-кавальный шунт (анастамоз) представляет собой перемычку-сообщение между двумя венами яичка. Он возникает как патология вследствие варикоцеле и способствует застою крови.
Второй способ на данный момент признан наиболее эффективным и используется чаще всего.
По технологии принято выделять три основных типа операции:
- Лапароскопия (малоинвазивный метод);
- Эндоваскулярная склеротерапия;
- Открытая операция (может выполняться в различных модификациях – по Мармару, Иваниссевичу, Паломо).
Важно! Операции по удалению при варикоцеле не проводятся. Все сосуды остаются внутри организма, они или склеиваются (склерозируются) или перевязываются.
Склеротерапия
Эта операция наименее инвазивна. Она сводится к склерозированию (склеиванию) варикозных сосудов. Большим плюсом склеротерапии является то, что для ее проведения не требуется госпитализация. Она проходит в условиях ангиографического кабинета под местным наркозом. После начала действия анестезии хирург прокалывает чрезкожно стенку правой бедренной вены. Туда вводится зонд, при помощи которого оценивается состояние проблемных сосудов и доставляется лечебное вещество.

В качестве склерозирующего соединения используют 3% раствор тромбовара. В сосуды вводится контрастное вещество и таким образом определяется успех операции. Если варикозная вена не визуализируется, это означает, что окрашенное соединение в нее не поступает, и хирургическое вмешательство было эффективным. В таком случае зонд извлекается, на место прокола накладывается повязка. В этот же день пациент может отправляться домой.
Принято считать, что при склеротерапии риск рецидивов выше, чем при классической операции, однако врачи говорят лишь о незначительно повышенной вероятности. Однако из-за сниженной эффективности проводят подобные хирургические вмешательства довольно редко. Их обычно рекомендуют на начальных стадиях заболевания, когда еще отсутствуют жалобы у пациента.
Лапароскопическая операция
Используется общая или местная (чаще) анестезия. Также иногда используется эпидуральный наркоз (обезболивающее вводится в позвоночник). После начала действия анестезии хирург совершает прокол в области пупка диаметром около 5 мм. В него вводится троакар – трехгранная игла, соединенная с трубкой. В брюшную полость нагнетается газ для освобождения пространства для хирургических манипуляций.
В отверстие вводится лапароскоп – трубка, соединенная с осветительным прибором и камерой. Он позволяет врачу следить за ходом операции. Под контролем лапароскопа осуществляются еще два пятимиллиметровых прокола – в подвздошной области и над лоном, и введение в них троакаров. Пациента наклоняют направо на 15-20° для лучшей визуализации. Врач при помощи введенных в прокол ножниц перерезает брюшину.
Далее происходит выделение артерий и лимфатических сосудов. Это необходимо для того, чтобы они не пострадали в ходе операции. Расширенные вены перевязываются. Брюшина зашивается. На проколы накладывается асептическая повязка. Срок госпитализации зависит от выбранного наркоза. После местной анестезии отправиться домой можно уже в день операции или на следующий. После общего наркоза выписка наступает через 3-7 дней после вмешательства. Эффективность операции оценивают при помощи УЗИ или допплерографии.
Операция Мармара
Этот вид вмешательства предполагает микродоступ и низкую степень инвазивности. Он проводится под контролем микроскопа. Выбор наркоза во многом зависит от желания пациента, в большинстве случаев достаточно местной анестезии, при которой возможны незначительные болезненные ощущения или чувство покалывания, теплоты.
Хирург совершает разрез в области лобка, максимально близко к подвздошной кости, что делает шов после операции незаметным (он будет располагаться ниже верхнего края белья). Врач иссекает покровы и подкожную клетчатку, выделяет семенной канал и перевязывает вену. Ткани зашиваются. Швы снимают на 7 сутки. Операция по Мармару отличается высокой точностью, благодаря чему снижен риск повреждения артерий или лимфатических сосудов.
Операция по Иваниссевичу

Операция по Иваниссевичу
Общий наркоз при этом виде вмешательства используется чаще, но также возможно применение местной или эпидуральной анестезии. Суть операции заключается в перевязке вен с варикозным расширением при сохранении лимфатических сосудов.
Хирург производит разрез в районе лобка длиной до 10 см. Обычно его размер меньше – 5-6 см. При помощи скальпеля и крючков он разрезает и раздвигает все подлежащие мышцы до непосредственно сосудистого сплетения яичка. Здесь необходимо отделить лимфатические сосуды. Потом при помощи диссектора (тупых изогнутых ножниц) захватываются вены и перевязываются. Мышцы и ткани зашиваются.
Операция по Паломо
Этот вид вмешательства напоминает предыдущий. Однако разрез совершается выше, что дает лучший обзор для хирурга. При таком подходе ниже риск рецидива, но выше вероятность перерезать артерию, снабжающую кровью семенной канал.
Это небольшой сосуд, который близко подходит к лозовидному сплетению, и поэтому часто повреждается в ходе операции. Также существует риск задевания лимфатических каналов, особенно в детском возрасте. Это может привести к серьезным осложнениям.
Прогноз операции
Прогноз, как правило, благоприятный. При использовании малоинвазивных методов вероятность рецидивов близка к 2%, при операции по Иваниссевичу – около 9%. В некоторых источниках указываются другие цифры, частные клиники приводят данные о повторном развитии варикоцеле при открытых вмешательствах в 30%.
В 45% случаев у пациента после операции определяется нормальная спермограмма, в 90% случаев наблюдается статистически значимое улучшение показателей. В старшей возрастной группе, при запущенном варикоцеле все значения оказываются хуже, чем у молодых пациентов.
Восстановительный период

Пациенту могут быть прописаны следующие препараты для восстановления сперматогенеза:
- Витаминные комплексы.
- Биологические активные добавки с селеном и цинком.
- Гормоны. Важно!Их прием осуществляется строго курсами под контролем врача и совместно с постоянными лабораторными исследованиями.
- Мазь, содержащая антибиотик. Она необходима для профилактики инфицирования раны.
- Обезболивающие средства. У некоторых пациентов неприятные ощущения в прооперированном яичке могут сохраняться довольно долго. Обычно врач прописывает кетонал или подобные лекарства.
В первые 1-2 суток после хирургического вмешательства необходимо:
- Держать рану сухой. Возможно приложение льда для снятия болевых ощущений. Подойдет пластиковая бутылка с замороженной водой, завернутая в полотенце.
- Минимизировать любую активность, стараться побольше отдыхать.
- Желательно носить бандаж, поддерживающий яички.
В течение 1-2 недель после операции не рекомендуется:
- Совершать физические упражнения, требующие повышенных усилий.
- Принимать ванну.
- Заниматься сексом.
После обозначенного периода половая жизнь возможна, если в процессе или после акта пациент не чувствует боли, дискомфорта, неприятных тянущих ощущений. Эректильная функция после операции не страдает. Срок реабилитации зависит от типа операции, наркоза, общего состояния пациента.
Многих пациентов пугает, что вена после операции осталась. Им кажется, что это признак неудачного хирургического вмешательства.
Важно! Необходимо понимать, что сосуды не извлекаются из мошонки, а только прекращают снабжаться кровью. Вена может прощупываться или быть видна до полугода.
Осложнения после операции
После хирургического вмешательства возможно появление следующих синдромов и заболеваний:

Воспаление. Оно определяется по соответствующим симптомам и результатам УЗИ, успешно купируется медикаментозно.- Невралгическая боль.Она возникает в результате повреждения нервных окончаний и плохо поддается лечению (обычно показана игло- и физиотерапия).
- Лимфатический отек. Он развивается в результате повреждения лимфатических сосудов в ходе операции, может пройти самостоятельно или благодаря ношению бандажа, поддерживающего мошонку, специальных трусов.
- Водянка яичка (гидроцеле). Причина – задетые по неосторожности лимфатические сосуды, лечение – аналогичное.
- Снижения размера яичка – опасное осложнение, возникающее из-за повреждения семенной артерии. Это одно из самых неприятных последствий операции, поскольку его довольно сложно купировать.
- Рецидив – повторное развитие варикоцеле. Лечение только хирургическое.
- Повреждение кишечника или мочеточника. Эти осложнения после операции случаются при лапароскопии, чаще у неопытных молодых хирургов.
- Тромбоз (закупорка) глубоких вен. Он возникает как реакция на введение контрастного вещества в сосуды, в результате гематомы (внутреннего кровоизлияния) в месте прокола.
Цена на операцию
Операция при варикоцеле не входит в перечень услуг типа “высокотехнологическая помощь”, на которые выделяются средства. На сайте некоторых клиник указывается, что они работают с ОМС и ДМС, однако в первом случае речь идет только о скидке, которую может получить обратившейся к ним клиент, или возврате части потраченных средств.

Стоимость операции зависит от выбранной методики и региона. В провинциальных городах центральной России цена за открытое хирургическое вмешательство начинается от 5 000 рублей, в Москве – от 8 000 – 10 000 рублей. Приблизительно столько же будет стоить склерозирование. Микрохирургическое вмешательство (по Мармару) обойдется как минимум в 20 000 – 30 000 рублей. Несколько дешевле обойдется лапароскопическая операция – 15 000 – 25 000 рублей. Цены указаны в расчете на местную анестезию, если пациент предпочитает общий наркоз, за него придется платить отдельно – 7 000 – 10 000 рублей.
Отзывы пациентов
Большинство больных довольно операцией, особенно если таким образом удается избавиться от бесплодия. Когда мужчина узнает, что теперь он может иметь детей, это существенно повышает его самооценку, даже если у него не было в ближайшей перспективе подобных планов.
Операция переносится хорошо. Многие предпочитают общий наркоз. Период восстановления у всех проходит по-разному. Кто-то сразу же возвращается к нормальной деятельности, другие – даже при малоинвазивных вмешательствах чувствуют сильную боль и в течение нескольких дней с трудом передвигаются по дому.
Как показывают отзывы, тяжелым ударом для семей оказываются плохие показатели спермограммы и сложности с зачатием ребенка даже после перенесенной операции и медикаментозной терапии. Иногда сначала наблюдается резко положительная динамика, которая со временем ухудшается. Помочь в этом вопросе может только специалист высокого уровня. Некоторые больные меняют 5 и более урологов, прежде чем находят хорошего диагноста. Сама техника операции, как показывает практика, имеет вторичное значение.
Хирургическое вмешательство при варикоцеле помогает избавиться от заболевания и от сопутствующих ему симптомов. Оно существенно повышает вероятность зачатия и улучшает качество жизни пациентов.
Видео: варикоцеле, 3 современных метода хирургического лечения
Видео: лечение варикоцеле с помощью метода эмболизации

