- Что такое Рак маточной (фаллопиевой) трубы
- Что провоцирует Рак маточной (фаллопиевой) трубы
- Патогенез (что происходит?) во время Рака маточной (фаллопиевой) трубы
- Симптомы Рака маточной (фаллопиевой) трубы
- Диагностика Рака маточной (фаллопиевой) трубы
- Лечение Рака маточной (фаллопиевой) трубы
- Профилактика Рака маточной (фаллопиевой) трубы
- К каким докторам следует обращаться если у Вас Рак маточной (фаллопиевой) трубы
Что такое Рак маточной (фаллопиевой) трубы
Рак маточной трубы наблюдают достаточно редко. По данным мировой и отечественной литературы, встречаемость рака маточной трубы составляет 0,11–1,18% среди опухолей женских половых органов.
Чаще всего опухоль развивается в четвёртой, пятой и шестой декадах жизни; средний возраст больных составляет 62,5 лет. Однако опухоли можно наблюдать и у девушек в возрасте 17–19 лет.
Считают, что предрасполагающими факторами, способствующими возникновению рака маточной трубы, служит острые воспалительные заболевания полости малого таза в анамнезе, бесплодие, возраст старше 40 лет. Воспалительные заболевания маточных труб отмечают более чем у 1/3 больных; большинство больных страдают бесплодием (40–71%).
В последние годы появились сообщения, свидетельствующие о возможной вирусной этиологии рака маточной трубы.
Рак в маточной трубе может возникнуть первично (первичный рак маточной трубы), но значительно чаще развивается вторично, вследствие распространения раковой опухоли из тела матки, яичника (вторичный рак маточной трубы). Встречаются метастазы рака молочной железы и опухолей желудочно-кишечного тракта (метастатический рак маточной трубы).
По морфологическому строению первичный рак маточной трубы может быть папиллярным, папиллярно-железистым, железисто-солидным.
Первичный рак маточной трубы распространяется так же, как рак яичников (лимфогенным, гематогенным и имплантационным путем) с метастазами в паховые и парааортальные лимфатические узлы. В отличие от опухолей яичников, в том числе и злокачественных, рак маточной трубы имеет клинические проявления на ранних стадиях. Поскольку маточная труба анатомически сообщается с полостью матки через маточное отверстие трубы, кровь и продукты распада опухоли попадают в полость матки и затем через цервикальный канал во влагалище, проявляясь в виде патологических выделений.
Выделяют три пути опухолевого метастазирования рака маточной трубы: лимфогенный, гематогенный и имплантационный.
При раке маточной трубы лимфогенное метастазирование наблюдают чаще, чем при раке яичников. Маточная труба обильно снабжена лимфатическими сосудами, которые впадают в яичниковые лимфатические сосуды, заканчивающиеся в парааортальных лимфатических узлах. Возможен также внутритазовый ток лимфы с дренированием в верхние ягодичные лимфатические узлы. Существование анастомозов между лимфатическими сосудами круглой связки матки определяет развитие метастазов в паховых лимфатических узлах. Достаточно часто (до 5%) наблюдают поражение надключичных лимфатических узлов.
Помимо поражения лимфатических узлов, при раке маточной трубы отмечают поражение ряда органов малого таза (прежде всего яичников, затем матки, её связочного аппарата и влагалища). С момента поражения яичников начинается генерализация опухолевого процесса с поражением париетальной и висцеральной брюшины, большого сальника, печени, диафрагмы. На данном этапе развития процесса макроскопически рак маточной трубы трудно отличить от рака яичников.
Выделяют 4 стадии первичного рака маточной трубы.
• I стадия — рак ограничен маточной трубой;
• II стадия — рак ограничен одной или двумя трубами и распространяется в пределах малого таза (матка, яичники, клетчатка);
• III стадия — опухоль поражает одну или две маточные трубы, органы малого таза (матка, яичники), есть метастазы в парааортальные и паховые лимфатические узлы;
• IV стадия — опухоль поражает одну или две маточные трубы, органы малого таза, есть метастазы в парааортальные и паховые лимфатические узлы, отдаленные метастазы.
. Основным клиническим проявлением рака маточной трубы становятся патологические выделения из половых путей: серозные, серозно-гнойные, чаще серозно-кровянистые, реже цвета мясных помоев. Количество выделений может быть различным, от мажущих до профузных. Длительность выделений до установления диагноза составляет 6-12 мес.
Вторым по частоте симптомом при раке маточной трубы являются боли в нижних отделах живота, особенно на стороне пораженной опухолью трубы.
Наиболее часто при раке маточной трубы в малом тазу слева или справа от матки пальпируется объемное образование диаметром от 3 см и больше. При раке маточной трубы иногда выявляется асцит. В ряде случаев заболевание протекает бессимптомно.
Правильный диагноз при первичном раке маточных труб до операции устанавливают редко (от 1 до 13% случаев).
О раке маточной трубы следует подумать тогда, когда у женщин старше 40 лет, особенно в период постменопаузы, начинают быстро увеличиваться придатки матки при отсутствии указаний на острый воспалительный процесс внутренних половых органов. Диагноз становится более вероятным, если увеличению придатков матки сопутствуют уменьшение количества лейкоцитов, повышение СОЭ при нормальной температуре тела.
При вторичном раке маточной трубы клиническая картина определяется основным заболеванием (рак матки, яичников).
С целью диагностики рака маточной трубы рекомендуется цитологическое исследование аспирата из полости матки, цервикального канала.
Для диагностики рака маточной трубы используют УЗИ с цветовым допплеровским картированием. Ультразвуковой метод позволяет выявить опухоль трубы даже у пациенток с ожирением.
Диагноз рака маточной трубы даже по время операции (лапароскопия, лапаротомия) удается поставить только у каждой 2-й больной.
Лабораторная диагностика рака маточной трубы
Одним из наиболее интересных и перспективных направлений в диагностике рака маточной трубы считают определение опухолевого маркёра СА 125. В среднем CA 125 повышается в 85% случаев рака маточной трубы. У больных с I–II стадией заболевания СА 125 повышается в 68% случаев, что значительно чаще, чем при раке яичников ранних стадий, а у больных с III–IV стадией — в 95% случаев. Кроме того, это достаточно ранний и чувствительный метод для определения прогрессирования и рецидивирования опухоли. Однако незначительное повышение СА 125 может наблюдаться и при эндометриозе.
Дифференциальная диагностика достаточно сложна. Рак маточной трубы следует дифференцировать с туберкулёзом, воспалительными процессами, трубной беременностью, злокачественными опухолями яичников, раком брюшины, метастатическим поражением придатков матки.
Лечение рака маточной трубы оперативное.
Цели лечения рака маточной трубы
• Устранение опухоли.
• Предупреждение рецидива опухоли и её метастазирования.
Показания к госпитализации
Необходимость проведения хирургического лечения. Лекарственная и лучевая терапия может быть проведена в амбулаторных условиях.
Хирургическое лечение рака маточной трубы
Первым этапом при раке маточной трубы проводят хирургическое лечение — выполнение радикальной операции, включающей экстирпацию матки с придатками, удаление большого сальника, биопсию парааортальных и подвздошных лимфатических узлов, биопсию и взятие смывов с брюшины таза, латеральных каналов и диафрагмы. При невозможности выполнения лимфаденэктомии выполняют биопсию этих узлов. Проведение хирургического вмешательства при поздних стадиях рака маточной трубы подразумевает выполнение циторедуктивной операции в оптимальном объёме (остаточная опухоль менее 2 см). Размеры остаточной опухоли после хирургического лечения существенно влияют на прогноз заболевания. Кроме того, в больших по объёму опухолевых образованиях содержатся плохо кровоснабжаемые участки, а также большое количество временно не делящихся клеток, большая часть которых после редукции опухоли переходит в активное состояние и становится более чувствительной к воздействию цитотоксических агентов.
Всем больным, у которых рак маточной трубы диагностирован во время лапароскопии или лапаротомии, операцию выполняют в том же объёме, что и при раке яичников. Однако метастазы в лимфатические узлы у больных раком маточной трубы отмечают чаще, чем у больных раком яичников.
Медикаментозное лечение рака маточной трубы
Выборочные исследования и широкое применение различных химиопрепаратов, их комбинации, а также сочетание химиотерапии с лучевой терапией не позволяют провести адекватное сравнение различных подходов лечения. Высокая частота неэффективности лечения даже при ранних стадиях подчеркивает необходимость адъювантного лечения на каждой стадии заболевания.
Основой современной полихимиотерапии рака маточной трубы считают комбинации с включением производных платины. Объективный ответ на лечение достигается у 53–92% больных с запущенной стадией заболевания; средняя длительность ответа — 12,5 мес.
Широко применяют следующие платиносодержащие схемы химиотерапии: циклофосфамид с цисплатином (CP), циклофосфамид в сочетании с доксорубицином и цисплатином (CAP) и циклофосфамид с карбоплатином (CC). При проведении полихимиотерапии на основе платины пятилетняя выживаемость составляет 51%.
Относительно назначения таксанов в терапии рака маточных труб в литературе мало сообщений. В основном токсичность проявляется в виде миелосупрессии, реакции гиперчувствительности и периферической невропатии — прекращения лечения не требуется. В настоящее время доказана эффективность паклитаксела в качестве химиотерапии второй линии у больных с раком маточной трубы, резистентным к препаратам платины. Частота объективных эффектов со средней продолжительностью 6 мес, составившая 25–33%, зависит от дозы препарата. Паклитаксел эффективен у больных с формами рака маточных труб III–IV стадии. Ожидаемая пятилетняя выживаемость составляет 20–30%.
В настоящее время общая схема лечения заболевания и оптимальный режим химиотерапии попрежнему остаются в состоянии разработки.
Немедикаментозное лечение рака маточной трубы
Что касается лучевой терапии, то в настоящее время многие авторы соглашаются, что облучение только малого таза неэффективно с учётом высокой частоты развития внетазовых метастазов, что служит важным аргументом против такой стратегии. Некоторые авторы рекомендуют облучение всей брюшной полости, но при этом отмечают, что это может привести к серьезным осложнениям со стороны кишечника.
Наиболее эффективным вариантом завершающего этапа лечения считают проведение лучевой терапии области малого таза и парааортальной зоны.
При раке маточной трубы показаны экстирпация матки с придатками и удаление большого сальника с последующей рентгенотерапией. Во всех случаях, кроме ранних стадий заболевания, после операции необходимо также проведение курсов химиотерапии препаратами платины.
Прогноз. На результат проводимого лечения влияет ряд параметров: стадия заболевания, степень дифференцировки опухоли, объём хирургического вмешательства, размеры остаточной опухоли. Однако даже диагностирование заболевания на I стадии не всегда определяет хороший прогноз, поскольку в каждом случае течение опухолевого процесса неоднозначно и имеет свои особенности. На ранних стадиях глубина инвазии в стенку трубы выступает важным фактором прогноза по аналогии с раком эндометрия, при котором прорастание в серозную оболочку считают неблагоприятным признаком. На более поздних стадиях заболевания течение опухолевого процесса более сходно с раком яичников.
С учётом вышеперечисленных основных прогностических факторов, необходима предельно индивидуальная лечебная тактика ведения каждой больной, а также систематизация групп больных на основании независимых факторов прогноза.
Тактика лечения больных с начальными стадиями рака принципиально отличается от таковой у больных с далеко зашедшими злокачественными новообразованиями. Следует отметить, что стадия заболевания как фактор прогноза играет роль лишь при тщательном хирургическом стадировании опухолевого процесса.
Важное прогностическое значение имеет объём оперативного вмешательства. При оптимальном удалении опухоли пятилетняя выживаемость больных с III стадией заболевания составила 28%, при частичном удалении опухоли — 9%, после оперативного вмешательства, завершённого биопсией, — 3%. Что касается роли морфологической структуры опухоли в прогнозе заболевания, то полученные данные выживаемости больных с распространёнными формами рака маточной трубы в зависимости от морфологического строения опухоли свидетельствуют о том, что данный критерий практически не влияет на выживаемость.
Степень дифференцировки опухоли считают важным прогностическим фактором, поскольку это влияет на частоту лимфогенного метастазирования. При низкодифференцированных опухолях прогноз хуже, чем при опухолях с высокой степенью дифференцировки. Однако необходимо помнить, что дифференцировка опухоли может меняться в процессе прогрессирования заболевания, проведённого лечения, а также быть различной в первичной опухоли и её метастазах.
Наличие лимфоцитарной инфильтрации улучшает прогноз заболевания. Некоторые авторы рассматривают лимфоцитарную инфильтрацию опухоли как проявление иммунологического противоопухолевого эффекта.
Профилактика рака маточной трубы мало изучена и сводится к своевременному лечению воспалительных процессов.
Клиника и диагностика.
Клиническая картина не характерна, из-за чего до операции правильный диагноз устанавливается редко. Однако изучение симптоматики показывает, что в 71,9% наблюдений одной из первых жалоб больных являются различного характера и интенсивности выделения из половых путей — кровянистые, сукровичные, гнойно-кровянистые, обильные водянистые (hydrops tubac profluens), появляющиеся преимущественно в постменопаузе. Подобные выделения почти всегда заставляют женщину обратиться к врачу, и более чем в половине этих случаев производится диагностическое выскабливание матки, в ряде случаев — повторное. Правда, далеко не всегда, даже в повторно произведенных соскобах, обнаруживается опухолевая ткань, и это обстоятельство служит причиной того, что женщину отпускают без дальнейших попыток уточнять причину выделений. Отсутствие онкологической настороженности продолжает, по-видимому, играть свою отрицательную роль.
Важно учитывать преимущественно пожилой возраст больных и наличие выделений, производить тщательное ректовагинальное исследование. В качестве дополнительных методов исследования рекомендуется взятие аспирата из полости матки или получение соскоба для последующего морфологического исследования. При этом важно повторять исследования (взятие аспирата и/или соскоба), если при первом были получены отрицательные результаты. Выполнение гистеросальпингографии также весьма желательно, так как результаты последней нередко помогают уточнить диагноз. Вопреки мнению большинства авторов о том, что до операции почти невозможно поставить диагноз рака трубы, в НИИ онкологии последний до операции был установлен в 38.5% наблюдений.
Во всех остальных случаях перед операцией неправильно диагностировались опухоли яичников или рак эндометрия, что само по себе требовало выполнения оперативного вмешательства, во время которого обнаруживался РМТ. Метастазирование при РМТ такое же, как при раке яичников.
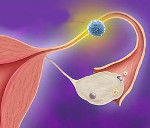
Доброкачественные опухоли маточных труб — это медленно растущие неинвазивные объёмные образования, происходящие из эпителиальной, мышечной, серозной тубарных оболочек или окружающих их тканей. Обычно клинически не проявляются. При объёмных неоплазиях возможны жалобы на дискомфорт, боль внизу живота, признаки сдавления окружающих органов, бесплодие. Диагностируются с помощью гинекологического осмотра, УЗИ, КТ, МРТ тазовых органов, гистеросальпингографии, ультрасонографии, лапароскопии. Лечатся хирургически с проведением лапароскопической или лапаротомической аднексэктомии, тубэктомии, экстирпации или надвлагалищной ампутации матки и придатков.
МКБ-10
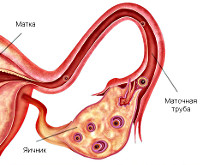
Общие сведения
Доброкачественные опухоли маточных (фаллопиевых) труб — редкая гинекологическая патология, выявляемая преимущественно в постменопаузе. По наблюдениям специалистов в области онкологии, акушерства и гинекологии, в структуре неоплазий женских гениталий доброкачественные трубные образования занимают до 0,5-3%. Однако с учётом бессимптомного течения, низкой прогредиентности и небольших размеров их распространённость в популяции может быть выше. Наиболее частыми доброкачественными новообразованиями являются аденоматоидные опухоли размером 1-2 см и тератомы. Актуальность своевременной диагностики ДОМТ обусловлена риском их малигнизации с распространением на яичники, брюшину, большой сальник.

Причины
В связи с малой распространённостью истинных ДОМТ их этиология, в отличие от опухолевидных образований (эндометриоидных кист, аденоматозной пролиферации эпителия при хронических неспецифических и туберкулезных воспалительных процессах, гидросальпинкса, пиосальпинкса), практически не изучена. Разрабатывается несколько гипотез происхождения доброкачественных новообразований фаллопиевых труб, хотя, вероятнее всего, неопроцесс является полиэтиологичным. Возможными причинами опухолевого роста являются:
- Воспалительные заболевания. При большинстве хронических специфических и неспецифических сальпингитов, аднекситов изначально поражаются эпителиальные клетки. Длительная инфекционно-воспалительная реакция влияет на метаболизм эпителиоцитов и может вызывать гиперплазию эпителия.
- Нарушение эмбриогенеза. Дисэмбриогенетические процессы рассматриваются в качестве ведущей причины образования зрелых тератом (дермоидных кист) маточных труб. Их вероятной основой являются нарушения дифференцировки зародышевых листков или аномальная индукция на одной из стадий развития зародыша.
- Воздействие мутагенных факторов. Опухолевая трансформация нормальных трубных тканей может произойти под влиянием производственных ядов (в первую очередь ароматических углеводов), физических воздействий (УФ-лучей, ионизирующей радиации). Возможно повреждение генетического материала вирусами.
- Недостаточный иммунитет. Аномальные клеточные элементы элиминируются иммунными клетками и гуморальными факторами. Утрата контроля за ростом мутировавших клеток различных оболочек фаллопиевых труб наблюдается при снижении иммунитета, вызванном стрессом, приёмом иммуносупрессоров, ВИЧ-инфекцией.
Патогенез
Механизм развития доброкачественных опухолей маточных труб окончательно не установлен. В основе неогенеза лежит потеря контроля за делением, ростом, дифференцировкой клеточных элементов. Под влиянием провоцирующих факторов повреждается ДНК клетки, нарушаются механизмы апоптоза (генетически детерминированной гибели). В условиях недостаточного иммунитета аномальные клетки продолжают делиться, что сопровождается очаговой гиперплазией соответствующих тканей, однако при доброкачественном процессе не определяются признаки клеточной атипии и отсутствует инвазивный рост объёмного образования.
Повреждение тканей на ранних этапах эмбриогенеза обычно приводит к развитию зрелых тератом, имеющих вид сактосальпинкса. При вовлечении в процесс эпителиоцитов чаще всего формируются сосочковые аденомы и папилломы, локализованные в абдоминальной части фаллопиевой трубы, реже возникают полипы. Гиперплазия мышечных и соединительнотканных волокон сопровождается ростом лейомиом, фибромиом, фибром, расположенных в маточном конце трубы или в широкой маточной связке. В неопроцесс также вовлекаются другие виды тканей с формированием аденоматоидных опухолей, липом, лимфангиом, хондром, неврилеммом.
Симптомы
Обычно истинные ДОМТ, не осложнённые воспалительным процессом, протекают бессимптомно и выявляются случайно при плановом обследовании или лапаротомии по поводу другого заболевания. Благодаря маленьким размерам и медленному росту большинства доброкачественных трубных неоплазий они не оказывают давления на окружающие ткани и не вызывают болевого синдрома. В редких случаях при крупных тератомах женщина испытывает тяжесть, дискомфорт, боль в нижней части живота на соответствующей стороне. Появляются признаки сдавления тазовых органов: частые позывы на мочеиспускание, дефекацию, запоры, метеоризм, затрудненное отхождение мочи, ощущение давления на прямую кишку. Единственной жалобой пациентки репродуктивного возраста может быть невозможность забеременеть при регулярной половой жизни без предохранения.
Осложнения
Объёмное образование, сужающее просвет фаллопиевой трубы, способно нарушить нормальное продвижение оплодотворённой яйцеклетки и спровоцировать развитие внематочной беременности. При полной обтурации доброкачественные опухоли осложняются трубным бесплодием, сактосальпинксом. Эпителиальные новообразования на ножке, расположенные в ампулярном отделе, иногда перекручиваются, что приводит к некрозу тканей и развитию клиники острого живота. Не исключена малигнизация опухолей, особенно эпителиального происхождения. Более того, по мнению некоторых онкогинекологов, большинство папиллом и аденом маточных труб являются высокодифференцированными аденокарциномами, что косвенно подтверждается развитием асцита при таких новообразованиях.
Диагностика
Постановка диагноза доброкачественных объёмных образований маточных труб затруднена малой выраженностью или отсутствием клинической симптоматики и низкой настороженностью медицинских работников по поводу этой патологии. Предварительная диагностика проводится с помощью физикальных и инструментальных исследований, окончательная — на основе патогистологических данных. Рекомендованными методами обследований являются:
- Гинекологический осмотр. В ходе осмотра на кресле опухоль может пальпироваться в области придатков в виде объёмного тугоэластичного образования с гладкой поверхностью, не спаянного с окружающими тканями. Неоплазии небольших размеров пальпаторно зачастую не определяются.
- Сонография. УЗИ органов малого таза позволяет оценить размеры, структуру, особенности поверхности опухоли. Для повышения точности диагностики дополнительно назначают томографию (КТ, МРТ), гистеросальпингографию, ультрасонографию маточных труб.
- Диагностическая операция. Визуальный осмотр придатков в рамках лапароскопии обеспечивает более точное определение локализации опухолевого процесса и его связи с маточными трубами. При необходимости в ходе обследования проводится биопсия для изучения строения опухоли.
Установка окончательного диагноза, как правило, возможна только после гистологического анализа удалённого новообразования. ДОМТ дифференцируют с доброкачественными опухолями яичников, раком маточных труб, эндометриоидными полипами, истмическим нодозным сальпингитом, гидросальпинксом, пиосальпинксом, тубоовариальным абсцессом, туберкулёзом придатков. По показаниям пациентку консультируют фтизиатр, онколог, инфекционист.
Лечение ДОМТ
Немедикаментозных и консервативных методов терапии истинных ДОМТ не предложено. Пациенткам репродуктивного возраста по возможности сохраняют функцию поражённой трубы, обеспечивая динамическое наблюдение за развитием неоплазии и лечение трубного бесплодия. Выявление опухолевого процесса в период перименопаузы обычно является показанием для хирургического удаления новообразования. Операция выполняется в кратчайшие сроки при наличии больших опухолей, вызывающих сдавление соседних органов, быстро растущих образований, осложнённого течения. Объём вмешательства зависит от типа опухоли, возраста и репродуктивных планов женщины. Пациенткам с неоплазиями маточных труб могут выполняться:
- Эндоскопическое удаление придатков. Лапароскопическая аднексэктомия на стороне поражения с гистологической экспресс-диагностикой служит операцией выбора в климактерическом возрасте. Поскольку окончательная дифференцировка между овариальными и тубарными доброкачественными опухолями затруднена даже на интраоперационном этапе, выполнение вмешательства в указанном объёме обеспечивает радикальное излечение и позволяет вовремя выявить малигнизацию. В глубокой постменопаузе при наличии тяжёлой экстрагенитальной патологии и обнаружении новообразования трубы допустимо выполнение тубэктомии.
- Лапаротомное удаление придатков. Проведение классической полостной аднексэктомии рекомендовано пациенткам с перекрутом ножки тубарного доброкачественного образования. Лапаротомия также оправдана при подозрении на опухолевое поражение трубы при наличии поствоспалительных изменений, затрудняющих выполнение эндоскопического вмешательства и дифференциальную диагностику с опухолями яичников. Через полостной доступ проще расширить объём вмешательства при гистологическом выявлении малигнизированной опухоли. В постменопаузе показаны более радикальные операции — надвлагалищная ампутация или экстирпация матки с придатками.
Прогноз и профилактика
При своевременном обнаружении доброкачественной опухоли и проведении операции в рекомендованном объёме исход заболевания благоприятный. Из-за недостаточной изученности этиологии и патогенеза первичная профилактика ДОМТ детально не разработана. Вероятную роль в предупреждении опухолевого процесса играют адекватная терапия воспалительных заболеваний женских половых органов, барьерные методы контрацепции, отказ от половых отношений со случайными партнёрами. Вторичная профилактика предполагает регулярные осмотры у акушера-гинеколога и прохождение УЗИ-скрининга раз в полгода после 40 лет.
Симптомы рака маточной трубы
- Длительные выделения из половых путей гнойного или кровянистого характера различной интенсивности (от мажущих до обильных).
- Периодические обильные водянистые выделения из половых органов, которым предшествуют схваткообразные боли в нижней части живота на стороне, пораженной опухолью.
- Боли различной интенсивности в нижней части живота на стороне пораженной маточной трубы, которые носят постоянный характер.
- Ухудшение общего самочувствия при запущенных стадиях рака маточной трубы:
- значительное снижение массы тела;
- потеря аппетита;
- тошнота;
- выраженная слабость, быстрая утомляемость и снижение работоспособности.
Формы
Причины
Врач гинеколог поможет при лечении заболевания
Диагностика
- Анализ анамнеза заболевания и жалоб — когда (как давно) появились выделения из половых путей и боли внизу живота, распространяются ли они еще куда-то, с чем женщина связывает возникновение этих симптомов.
- Анализ акушерско-гинекологического анамнеза — перенесенные гинекологические заболевания, операции, заболевания, передающиеся половым путем, беременности, аборты, опухолевые заболевания яичников, матки и т. д.
- Анализ менструальной функции — в каком возрасте начались первые менструации (ежемесячные маточные кровотечения, связанные с физиологическим отторжением эндометрия — внутреннего слоя слизистой оболочки матки), каковы длительность и регулярность цикла, обильность и болезненность менструации и т. д.
- Анализ наследственного анамнеза — были ли злокачественные заболевания (в том числе рак половых органов) у родственниц по материнской линии – мамы, сестры, тети, бабушки.
- Гинекологический осмотр с обязательным бимануальным (двуручным) влагалищным исследованием. Гинеколог двумя руками на ощупь (пальпаторно) определяет размеры матки, яичников, маточных труб, шейки матки, их соотношение, состояние связочного аппарата матки и области придатков, их подвижность, болезненность, наличие образований и пр.
- Ультразвуковое исследование (УЗИ) органов брюшной полости и малого таза, которое позволяет обнаружить опухоль, ее размер и расположение.
- Анализ крови на онкомаркеры (вещества, обнаруживающиеся в крови при злокачественном заболевании):
- маркеры CA 125, CA 199;
- раковоэмбриональный антиген;
- альфафетопротеин;
- хорионический гонадотропин;
- VEGF;
- BRCA1,2.
Эти показатели имеют наибольшую диагностическую ценность при комплексной оценке.
- Цитологическое исследование — изучение под микроскопом (для обнаружения или исключения раковых клеток) отделяемого из половых путей или материала, полученного при аспирации из матки (забор в специальный шприц, введенный через канал шейки матки).
- Компьютерная томография (КТ) и/или магнитно-резонансная томография (МРТ) органов брюшной полости, малого таза и других областей организма для определения размеров и местоположения опухоли, а также для поисков метастазов (дочерних опухолей, которые вырастают из клеток первичной опухоли, попавших с током крови или лимфы в другие органы).
- Диагностическая лапароскопия: с помощью эндоскопа (длинной трубки с камерой на конце), введенного в полость живота, удается определить границы распространения опухоли, ее размеры, вовлечение в процесс органов брюшной полости.
- Консультация гинеколога-онколога, онколога.
Лечение рака маточной трубы
- Хирургическое удаление опухоли — удаление тела и шейки матки с маточными трубами и яичниками с обеих сторон (экстирпация матки с придатками) и удаление большого сальника (складки из соединительной ткани, покрывающей органы брюшной полости со стороны передней стенки живота как фартук, содержащей большое количество лимфатических узлов и жировой ткани).
- Лучевая терапия — уничтожение опухолевых клеток с помощью ионизирующего излучения (например, рентгеновского) — чаще проводится на область нижней части живота, иногда на всю брюшную полость или место расположения метастазов (распространение опухоли по организму с током крови и лимфы) при запущенных случаях рака маточной трубы.
- Химиотерапия — уничтожение раковых клеток с помощью цитостатиков (веществ, препятствующих делению и обновлению клеток). Для химиотерапии рака маточной трубы в составе комбинированной химиотерапии часто используют препараты платины.
Осложнения и последствия
- прогрессирование опухолевого процесса (увеличение опухоли в размерах, распространение ее за пределы матки);
- метастазирование опухоли (распространение клеток опухоли по организму с током крови и лимфы);
- рецидив опухоли (повторное появление рака после его излечения);
- летальный исход (смерть).
Наиболее благоприятный для жизни прогноз у женщин с выявленным на ранних стадиях раком эндометрия. При обнаружении процесса на 3 и 4 стадиях прогноз хуже.
Однако своевременное комбинированное лечение (сочетание различных видов терапии и хирургического вмешательства) в большинстве случаев позволяет уничтожить раковые клетки в организме и избежать метастазов.
Профилактика рака маточной трубы
- Своевременное и достаточное лечение инфекционно-воспалительных заболеваний женской половой системы (воспаление яичников, маточных труб).
- Отказ от курения и употребления алкоголя.
- Планирование беременности и подготовка к ней, отказ от нежелательной беременности.
- Регулярное посещение гинеколога (2 раза в год).
- Проведение ультразвукового исследования (УЗИ) матки с маточными трубами (1 раз в год) у женщин, имеющих факторы риска развития рака маточных труб.
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
- Выбрать подходящего врача гинеколог
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации
