
Экстракорпоральное оплодотворение (ЭКО) – это вспомогательная репродуктивная технология, позволяющая женщине зачать ребенка. ЭКО проводится при бесплодии различного генеза. Во время процедуры яйцеклетку извлекают из организма женщины и оплодотворяют в пробирке, после чего эмбрион переносят в полость матки. Дальнейшее развитие плода не отличается от такового при естественном зачатии.
Можно ли делать ЭКО при миоме матки? Да, на оплодотворение in vitro берут с такой патологией, но лишь при соблюдении определенных условий. В ряде случаев для успешного прохождения ЭКО без миомэктомии не обойтись. В каких ситуациях женщина может быть записана на процедуру с миомой, а когда для этого от опухоли нужно избавиться, расскажет эта статья.
Зачем проводится ЭКО при лейомиоме матки
Экстракорпоральное оплодотворение показано в тех ситуациях, когда женщина не способна самостоятельно зачать ребенка. Причиной может быть непроходимость маточных труб, аномалии развития матки, эндокринные нарушения и другие патологические состояния, препятствующие материнству. Возможно ЭКО и при некоторых формах мужского бесплодия. Зачатие в пробирке может проводиться как для супружеских пар, так и для одинокой женщины – никаких ограничений в законе по этому поводу не предусмотрено.

Непроходимость маточных труб – частая причина бесплодия женщины.
Миома матки не является показанием к ЭКО. Гинекологи указывают на то, что доброкачественная опухоль крайне редко приводит к бесплодию, и проблема успешно решается удалением узла. Поводом для искусственного оплодотворения становится другая патология, а миома при этом выступает сопутствующим заболеванием, снижающим шансы на благоприятный исход процедуры.
Пациентками репродуктологов чаще всего становятся женщины позднего детородного возраста – старше 35 лет. У них, кроме бесплодия, в 5-10 % случаев выявляется миома. Сама опухоль, по данным Американского общества репродуктивной медицины, становится причиной бесплодия не более чем в 2 % случаев.
Когда можно проводить экстракорпоральное оплодотворение
Оплодотворение in vitro разрешено проводить в таких ситуациях:
- Миома размером до 3-4 см, расположенная интрамурально или субсерозно;
- Состояние после миомэктомии – удаления опухоли матки.
На сегодняшний день вопрос эффективности ЭКО при миоме остается открытым. В одних ситуациях врачи советуют избавиться от опухоли, в других – пускают пациентку в протокол при наличии узла в матке. На принятие решения влияют такие факторы:
- Локализация миоматозных узлов. Субмукозные и интерстициальные образования, деформирующие полость матки, препятствуют имплантации подсаженного эмбриона, поэтому должны быть удалены;

Субмукозные и интерстициальные миоматозные узлы требуют удаления, так как могут мешать имплантации эмбриона.
- Направление роста опухоли. Если миома растет в сторону полости матки, ее нужно удалить. Во время беременности узлы могут увеличиться (до 25 % от исходного размера), что приведет к развитию осложнений. Миома, растущая в сторону брюшной полости, практически не сказывается на течении гестации;
- Количество узлов. При множественных миомах ЭКО не проводится, и лучшим методом лечения становится предварительная эмболизация маточных артерий;
- Размеры миомы. Эффективность процедуры значительно снижается при сохранении узла величиной более 4 см;
- Сопутствующая патология. Сочетанный эндометриоз, гиперплазия эндометрия и другие гинекологические заболевания снижают шансы на успех ЭКО;
- Возраст пациентки. На процедуру искусственного оплодотворения часто приходят женщины в возрасте 40 лет и старше, и у них просто нет времени на операцию и восстановительный период после нее. Если есть хотя бы минимальные шансы на благоприятный исход, врач может рискнуть и взять на ЭКО пациентку с миомой матки.

Пациентки в возрасте от 40 лет с миомой матки, имеющие, по мнению врача, шанс на положительный исход ЭКО, могут быть допущены к протоколу стимуляции.
Тактика ведения ЭКО при миоме отличается в разных странах. В России, согласно приказу Министерства здравоохранения № 107н, показано обязательное удаление субмукозных узлов любого размера перед процедурой. Подлежат иссечению также субсерозные и интерстициальные образования диаметром более 4 см.
Когда нельзя делать процедуру
Противопоказания для искусственного оплодотворения:
- Соматические и гинекологические заболевания, при которых вынашивание беременности невозможно;
- Злокачественные опухоли любой локализации;
- Острые воспалительные заболевания.

При злокачественных опухолях процедуру экстракорпорального оплодотворения не делают.
Не проводится ЭКО при миоме, препятствующей вынашиванию плода. Если такую опухоль не удалить, беременность будет протекать с осложнениями, такими как:
- Деформация полости матки узлом, что приведет к выкидышу или преждевременным родам;
- Маточные кровотечения, создающие угрозу для нормального существования плода;
- Неправильное расположение плода в матке: поперечное или косое, тазовое предлежание.
Все эти факторы уменьшают шансы на благоприятный исход искусственного оплодотворения. Если риски слишком высоки, врачи советуют избавиться от миомы до начала протокола.
Факторы, влияющие на успех искусственного оплодотворения
Ученым не удалось точно выяснить, почему миома матки снижает эффективность ЭКО даже в случае мелких интрамуральных и субсерозных образований. Предполагается влияние таких факторов:
- Нарушение сократимости миометрия – мышечного слоя матки, что провоцирует прерывание беременности;
- Изменение состояния слизистой оболочки матки. Эмбрион не может внедриться в эндометрий и погибает на ранних сроках;
- Нарушение кровообращения в матке. Создаются препятствия для нормального функционирования плаценты, нарушается питание плода и снабжение его кислородом. Возможна гибель плода, преждевременные роды;
- Гормональные нарушения, мешающие нормальному течению беременности.
В зарубежной литературе приводятся данные научных исследований, согласно которым эффективность ЭКО при интерстициальной миоме снижается до 60 %. В то же время появились и другие данные, согласно которым образования малых размеров практически не влияют на исход искусственного оплодотворения. Исследование, проведенное в 2007 году, подтвердило, что миома, не деформирующая полость матки, не ухудшает прогноз. В тестировании приняли участие женщины в возрасте около 40 лет, имеющие узлы размерами до 4 см.
Миомэктомия – делать или нет?
Предварительное оперативное удаление миоматозных узлов показано в таких ситуациях:
- Субмукозные образования, деформирующие полость матки. Согласно приказу Минздрава РФ, удалению подлежат подслизистые опухоли любой локализации;
- Субсерозные и интерстициальные образования размерами более 4 см.

Миоматозные узлы, склонные к росту, или размером более 4 сантиметров, требуют удаления перед процедурой ЭКО.
Операция может быть рекомендована и при миоме меньшей величины, имеющей склонность к росту в сторону полости матки. Многие гинекологи отправляют на миомэктомию пациенток с узлами величиной от 3 см. Решение принимается индивидуально, исходя из количества узлов и локализации опухоли, а также возраста пациентки.
Миомэктомия представляет собой удаление опухоли с сохранением матки. Перед ЭКО операция обычно проводится лапароскопическим доступом – через небольшие проколы в брюшной стенке. Субмукозные опухоли удаляются при гистероскопии. Планировать беременность методом ЭКО разрешается спустя 6-12 месяцев после малоинвазивного хирургического вмешательства. Если проводилась полостная операция, зачатие ребенка откладывается на 1,5-2 года.
После хирургической коррекции не стоит откладывать планирование беременности более чем на 1,5 года, если нет для того особых показаний. Рецидив миомы ухудшает прогноз ЭКО.

Лапароскопия – малоинвазивный метод лечения миомы матки, после которого приступать к процедуре экстракорпорального оплодотворения можно через полгода.
Альтернативой миомэктомии может стать процедура эмболизации маточных артерий. ЭМА прекращает кровоток в сосудах, питающих миому, после чего образование регрессирует. Методика используется при множественных миоматозных узлах, когда иссечение опухоли проблематично и опасно для женщины. После ЭМА планировать зачатие ребенка можно спустя 6-12 месяцев.
Женщинам, планирующим беременность на фоне оставленной миомы, важно знать: после успешного ЭКО под действием прогестерона опухоль будет расти и может увеличиться на 25%. Рост узла отмечается в I и II триместрах. В III триместре наблюдается стабилизация и даже уменьшение миомы в размерах.

Иногда при плановом кесаревом сечении специалисты удаляют и миоматозые узлы.
Техника экстракорпорального оплодотворения при миоме матки
ЭКО проводится в специализированных медицинских учреждениях и контролируется врачом-репродуктологом. Оплодотворение в пробирке – дорогая процедура. В Москве стоимость ЭКО доходит до 100-120 тыс. рублей. В регионах цена несколько ниже. По полису ОМС искусственное оплодотворение проводится бесплатно, но для этого пациентке необходимо получить квоту. Количество квот ограничено, и бюджетные учреждения не в силах обеспечить ЭКО всем женщинам.
Этапы проведения экстракорпорального оплодотворения:
- Получение яйцеклеток. В среднем у женщины в естественном цикле созревает только одна яйцеклетка. Для успешного экстракорпорального оплодотворения требуется несколько яйцеклеток, поэтому предварительно проводится стимуляция овуляции;
- Получение спермы (путем мастурбации или хирургическими методами). Возможно использование спермы донора;
- Оплодотворение in vitro (в пробирке): инсеминация или интрацитоплазматическая инъекция сперматозоидов (ИКСИ). После оплодотворения формируется эмбрион, который остается в пробирке еще в течение нескольких дней;
- Перенос эмбриона в матку. Проводится на 2-5-й день после оплодотворения, не требует анестезии и выполняется на гинекологическом кресле. Обычно переносят 2-3 эмбриона, так как не все приживаются. Оставшиеся эмбрионы можно заморозить. Криоконсервация – это шанс на повторное ЭКО в том случае, если первая процедура окажется неудачной.

Протокол процедуры экстракорпорального оплодотворения.
Во многих клиниках перед подсадкой эмбриона проводится предимплантационная генетическая диагностика – исследование на наличие хромосомных аномалий. После тестирования в матку переносятся только здоровые эмбрионы. Этим методом можно узнать и пол ребенка. В России определение пола ребенка при ЭКО запрещено, кроме случаев возможного наследования заболеваний, связанных с полом.
Для стимуляции овуляции в цикле ЭКО при миоме используются следующие схемы:

Искусственная стимуляция яичников в цикле ЭКО проводится с помощью гормональной терапии.
При миоме может потребоваться предварительный курс а-ГнРГ для уменьшения размеров узла. Длительность терапии составляет 3 месяца.
Фолликулярный резерв снижается с возрастом. У каждой третьей женщины, вступающей в ЭКО с миомой, отмечается уменьшение количества фолликулов.
Течение беременности и родов после ЭКО не имеет существенных особенностей. Высокий процент осложнений связывают не с самой процедурой, а с возрастом женщины и наличием хронической патологии.
Оценка эффективности ЭКО при доброкачественных опухолях матки
Искусственное оплодотворение при миоме возможно, однако его успех определяется рядом факторов:
Эффективность ЭКО оценивается по количеству прижившихся эмбрионов. По статистике, средний показатель успеха составляет 30-40 %. Современное оборудование повышает шансы до 60 %, но 100%-й гарантии не даст ни один врач. Вероятность благоприятного исхода беременности при ЭКО существенно снижается с возрастом.

Чем старше женщина, тем меньше шанс на положительный результат процедуры на фоне миомы.
Успешное завершение ЭКО не означает благополучного течения беременности и родов. Остается вероятность выкидыша, внутриутробной гибели плода, преждевременных родов с различным исходом. Женщины, перенесшие ЭКО, должны находиться под пристальным наблюдением гинеколога на протяжении всей беременности.
Если первое ЭКО оказалось неудачным, возможно проведение повторной процедуры. Врачи не рекомендуют проводить искусственное оплодотворение более 4 раз, так как шансы на благоприятный исход резко снижаются. Но если условия позволяют, женщина может пытаться зачать ребенка неограниченное количество раз. В литературе описаны случаи, когда беременность наступила только после 10-й (и более) попытки ЭКО.

Миома матки одно из наиболее распространенных заболеваний у женщин репродуктивного возраста. Сегодня вопрос можно ли делать ЭКО при миоме стоит особенно остро. Связано это с тем что, прежде всего, женщины в позднем репродуктивном возрасте обращаются к этой процедуре т.к. в большинстве случаев это является их единственным шансом на беременность.
При этом миома матки чаще встречается у женщин после 30 лет, так к 35 годам миома диагностируется у 40% женщин, а уже к 50 годам у 70%. Среди женщин, обращающихся к программе ЭКО, диагноз миома матки ставится 5–10% женщин. При этом согласно данным Американского общества репродуктивной медицины, причиной бесплодия миома становится не более чем в 2-3% случаях.
Обращаем ваше внимание, что данный текст готовился без поддержки нашего Экспертного совета.
ЭКО и миома матки – возможна ли беременность
Миома матки одно из наиболее распространенных заболеваний у женщин репродуктивного возраста. Сегодня вопрос можно ли делать ЭКО при миоме стоит особенно остро. Связано это с тем что, прежде всего, женщины в позднем репродуктивном возрасте обращаются к этой процедуре т.к. в большинстве случаев это является их единственным шансом на беременность. При этом миома матки чаще встречается у женщин после 30 лет, так к 35 годам миома диагностируется у 40% женщин, а уже к 50 годам у 70%. Среди женщин, обращающихся к программе ЭКО, диагноз миома матки ставится 5–10% женщин. При этом согласно данным Американского общества репродуктивной медицины, причиной бесплодия миома становится не более чем в 2-3% случаях.
Эко при миоме
Вопрос эффективности ЭКО при миоме матки по сей день остается открытым. Связанно это с разнообразием форм миоматозных узлов, от тяжести заболевания, места их образования и прочих факторов. Конечно, на результаты эффективности процедуры влияют и такие факторы, как сопутствующие заболевания, возраст пациентки, кровоснабжение эндометрия, показатели спермограммы и прочее. Тем не менее, ученым до сих пор не ясен механизм снижения эффективности ЭКО при миоматозных узлах, в том числе и маленьких интрамуральных. Существуют предположения, что в некоторых случаях ЭКО может быть не эффективно при миоме в случаях:
- Если нарушена сократимость миометрия.
- При аномальном кровообращении в матке или при застойных венозных явлениях.
- В случаях, когда эндометрий атрофирован или истончен.
- Если имеется воспалительный процесс
- В случаях, когда над субмукозными узлами снижено количество эндометриозных желез.
- Когда имеется в наличие нарушения соединений между миометрием и эндометрием.
- При гормональных нарушениях в рецепторах эндометрия и миометрия и пр.
Как мы видим, существует большое количество различных предположений и теорий, не получивших полного подтверждения и признания. Клиники и врачи, которые делают эко миоме матки, утверждают, что согласно их данным при интрамуральных и субмукозных миомах, деформируется полость матки, что в свою очередь снижает процент наступивших беременностей. Поэтому, в таких случаях, делается ЭКО после удаления миомы. В зарубежных же изданиях, где были опубликованы исследования, проведенные в 2001 г., были представлены такие данные: маленькие миоматозные узлы способны снизить процент наступления беременности до 60% и частоту рождения живого плода до 55%. Исследование касалось интрамуральных узлов. В тоже время другие исследования не обнаружили зависимости между эффективностью ЭКО и малыми интрамуральными узлами. Так исследование, проведенное в 2007 году, подтвердило, что миоматозные узлы, которые не деформируют полость матки не влияют на эффективность ЭКО. В исследовании участвовали женщины со средним возрастом 41 год, имеющие субсерозные и интрамуральные узлы менее 4 см.
ЭКО и миомэктомия
В каких случаях делают ЭКО при миоме матки
Как показала практика российских репродуктивных центров при миоматозных узлах до 30мм, которые не деформируют матку, и которые не могут повлиять на проведение процедуры ЭКО, на одну попытку процент беременностей составляет 37%. Такой высокий процент позволяет проводить ЭКО без предварительного лечения или хирургического вмешательства.
Интрамуальные миоматозные узлы, которые из-за своей локализации в среднем мышечном слое, деформируют матку, способны уменьшить результативность ЭКО. С первой попытки, беременность наступает у 12% пациенток. Кроме того, интрамуальные узлы у многих женщин провоцируют самопроизвольные выкидыши и преждевременные роды, и другие осложнения течения беременности. Поэтому узлы такого типа требуют хирургического или иного лечения перед проведением ЭКО.
От чего зависит, делают ли ЭКО при миоме матки
При принятии решения о возможности и целесообразности проведения ЭКО специалисты опираются на следующие факторы:
Количество миоматозных узлов, их размер и локализация, имеют решающую роль, при принятии решения о возможности ЭКО. При невозможности проведения процедуры врач может направить пациентку на лечение или миомэктомию.
От роста и направления развития интрамуральных миоматозных средних и маленьких размеров. Это определяется при осмотре на УЗИ. В том случае если узлы растут в сторону полости матки, их негативное влияние на протекание беременности может быть значительным — во время вынашивания плода, в первые триместры узлы могут увеличиться до 25%. Если же узел растет наружу, то его негативное влияние на протекание беременности будет незначительным.
От возраста пациентки. Зачастую у женщин, находящихся в позднем репродуктивном возрасте просто нет времени на лечение миомы и реабилитацию, так как фактор времени играет против них. В случае если времени на лечение у женщины не остается, врач может принять решение об ЭКО, несмотря на наличие узлов.
Анамнез пациентки, который включает в себя данные о количестве родов и беременностей, при бесплодии – его длительность и проведенное лечение. В случаях если все иные причины кроме миомы исключены, может потребоваться оперативное вмешательство.
Такие дополнительные факторы как сопутствующие заболевания, общее состояние женщины и прочее.
ЭКО и эмболизация маточных артерий
Несмотря на то, что нет достаточных статистических данных о количестве успешных ЭКО у женщин, которые прошли процедуру эмболизации, есть все основания утверждать, что ЭМА дает возможность многим женщинам успешно пройти ЭКО. Так согласно данным смогли самостоятельно забеременеть и родить после ЭМА 68% процентов женщин. В центрах репродуктивной медицины пациенток после ЭМА принимают уже через полгода после проведения процедуры.
Миома матки после ЭКО
Женщинам, готовящимся к процедуре ЭКО с диагнозом миома матки нужно понимать, что в период вынашивания плода – в первые два триместра беременности, миома может увеличиться в размерах. В третьем же триместре она стабилизируется и может даже наступить частичный регресс.
ЭКО (экстракорпоральное оплодотворение) — это искусственное оплодотворение яйцеклетки, которое проводится вне организма. Оно является вспомогательной репродуктивной технологией, применяемой в основном для борьбы с бесплодием. Из этой статьи вы узнаете, какие существуют показания для проведения процедуры и при каких заболеваниях её можно проводить.
Когда делают ЭКО: показания
Существуют женские и мужские показания для ЭКО. К женским относят:
- трубно-перитонеальное бесплодие;
- эндокринное бесплодие (ановуляция);
- тяжёлые формы эндометриоза;
- СПКЯ (синдром поликистозных яичников);
- бесплодие неясного генеза;
- иммунологическое бесплодие;
- возраст.
- патологии спермы (тератозооспермия, олигозооспермия, астенозооспермия, акиноспермия, олигоспермия, некроспермия, полиспермия, пиоспермия, азооспермия, аспермия);
- варикоцеле;
- иммунологическое бесплодие.
Можно ли делать ЭКО
Помимо недугов, при которых показано ЭКО, есть ряд болезней, при которых естественный процесс оплодотворения невозможен или крайне опасен.
Миома — доброкачественное новообразование в мышечном слое матки, миометрии, которое является частой причиной бесплодия. Она встречается у 40% женщин после 35 лет, но, несмотря на это, вопрос решения проблемы бесплодия у таких пациенток до сих пор остаётся открытым. Причиной тому есть ряд факторов:
- количество узлов, их размер, расположение;
- темпы и направление роста миоматозных узлов;
- возраст пациентки, её анамнез;
- наличие сопутствующих заболеваний.
От этих факторов зависит, приживётся ли эмбрион и как будет протекать беременность. 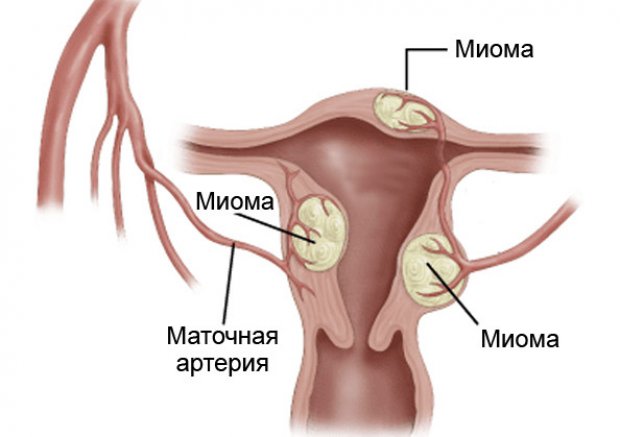
Опираясь на них, специалисты и принимают решение о целесообразности процедуры. Чаще всего она проводится в таких случаях:
- узел размером до 30 см, не деформирует матку и расположен так, что не мешает подсадке;
- узел до 30 см, но деформирует полость матки и проведено лечение;
- внутристеночные узлы, деформирующие матку (проводится хирургическое лечение, шансы низки).
Гепатит С — вирусное заболевание, которое чаще всего поражает печень. При подготовке к ЭКО на этапе стимуляции яичников именно печень подвергается большой нагрузке: ей приходится выводить из организма сильнодействующие гормональные препараты. Поэтому у женщин, больных гепатитом С, сначала проверяют функциональное состояние печени. Если недуг протекает в хронической форме, то проводить забор материала можно, но лишь после получения разрешения на процедуру от инфекциониста и гепатолога. 
Если же отмечено обострение, то проводится лечение, а после, с разрешения специалистов, проводится процедура. Полученную яйцеклетку очищают, а уже затем оплодотворяют, поэтому у эмбриона не будет вируса гепатита. Конечно, во время родов остаётся вероятность, что новорождённый заразится от матери, но при соблюдении всех правил и норм всё проходит нормально.
Если же гепатитом С болен мужчина, то после забора спермы выделяют здоровый сперматозоид или проводят очистку семени. Затем сперматозоид путём ИКСИ вводится в яйцеклетку.
При климаксе ЭКО возможно, если:
- у женщины нет проблем со здоровьем (не противопоказана беременность);
- женщина в состоянии выносить ребёнка (нет патологий матки);
- нет противопоказаний для гормонотерапии.
Поликистоз яичников, или СПКЯ — это недуг, вызывающий замещение ткани яичников мелкими пузырьками с жидкостью. Из-за них нарушается нормальная функция яичников — процесс выработки яйцеклеток. 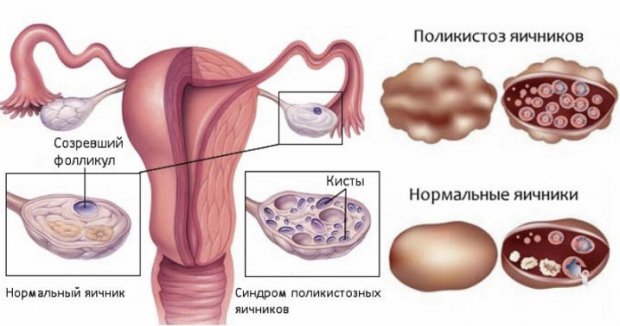
При СПКЯ искусственное оплодотворение назначается в случаях:
- было проведено консервативное и оперативное лечение, но в течение года беременность так и не наступила;
- поликистоз сочетается с другими видами бесплодия (мужское или патологии маточных труб).
Обычно процесс подготовки к проведению ЭКО при СПКЯ проходит без эксцессов. Единственное осложнение, которое может быть, — гиперстимуляция яичников, так как они становятся очень чувствительны к гормонам. Поэтому проведение процедуры должно проходить под полным контролем специалистов.
Перед тем, как начинать процедуру искусственного оплодотворения при эндометриозе, назначают консервативное лечение. Если недуг на начальной стадии, есть шансы устранить симптомы и восстановить репродуктивные функции, но длительность такого лечения — не больше года. Если же после него беременность не наступила, проводят ЭКО. Если пациентке за 35 лет, то попытки восстановить репродуктивную функцию предпринимать не обязательно.
Бывают случаи, что при эндометриозе перед ЭКО необходимо выполнить хирургическое вмешательство (непроходимость труб, эндометриозные кисты, эндометриоз распространился на брюшину). После операции паре оставляют возможность зачать естественным путём, а уже после делают искусственное оплодотворение.
Успешность процедуры зависит от:
- возраста женщины;
- длительности бесплодия;
- локализации и размеров очагов эндометриоза;
- тяжести заболевания;
- гормонального фона;
- функциональности яичников.
Видео: Эндометриоз и ЭКО
Часто пары, проходящие курс подготовки к ЭКО, переносят ОРВИ, грипп или другую вирусную инфекцию. Связано это с тем, что ряд подготовительных процедур значительно снижает иммунитет женщины, чтобы её организм был готов принять чужеродное тело. Помимо этого волнения, психологическое напряжение от ожидания результатов также понижает защитные функции организма. Естественно, после перенесённых заболеваний, пару волнует, отразится ли это на лечении.
ОРВИ или грипп способны снизить шансы успешного поведения процедуры искусственного оплодотворения. Попадая в женский и мужской организмы, бактерии выделяют токсины, которые негативно влияют на репродуктивные функции (снижают качество спермы, вызывают изменения в матке). 
Поэтому, чтобы усилия на искусственное оплодотворение не были потрачены зря, необходимо прибегать к профилактике:
- не находиться в людных местах в период подсадки и на ранних сроках беременности;
- свести к минимуму контакты с посторонними;
- свести к минимуму пользование общественным транспортом;
- отказаться от вредных привычек;
- витаминизировать организм.
С развитием медицины ВИЧ и беременность давно перестали быть взаимоисключающими факторами. Ощутить радость материнства ВИЧ-позитивным женщинам помогает метод экстракорпорального оплодотворения. Он немного отличается от стандартного метода (требуется ряд дополнительных процедур) из-за чего стоимость его выше.
Если ВИЧ-инфекция у мужчины. В этом случае отличие заключается в методах подготовки спермы. Она должна пройти многоступенчатую очистку путём центрифугирования и промывания. Затем её проверяют на наличие ВИЧ-инфекции и, когда результат отрицательный, проводят оплодотворение. Остальные же этапы процедуры аналогичны стандартным. 
Если ВИЧ-инфекция у женщины. В данном случае ЭКО даёт возможность женщине родить здорового ребёнка и не заразить партнёра. Перед процедурой пациентка сдаёт ряд анализов, подтверждающих отсутствие противопоказаний к беременности и определяющих, насколько эффективно будет для неё искусственное оплодотворение.
Но есть ряд моментов, о которых должна знать ВИЧ-позитивная пара:
- очистка сперматозоидов не может 100% гарантировать, что не произойдёт заражение — вероятность инфицирования, хоть и мизерная, остаётся;
- если женщина инфицирована, то на ранних сроках есть очень высокий риск заражения плода;
- даже самая сложная методика искусственного оплодотворения не способна гарантировать успешный результат;
- если процедура прошла успешно, то в течение 6–12 месяцев мама и малыш должны наблюдаться у специалистов и сдавать анализы на ВИЧ.
Киста яичника может стать противопоказанием к проведению экстракорпорального оплодотворения — всё зависит от её характера. Некоторые виды способны переродиться в злокачественную опухоль, или просто будут расти в размерах из-за интенсивного курса гормонов. Поэтому вопрос о целесообразности проведения ЭКО для каждой женщины с кистой решается индивидуально. 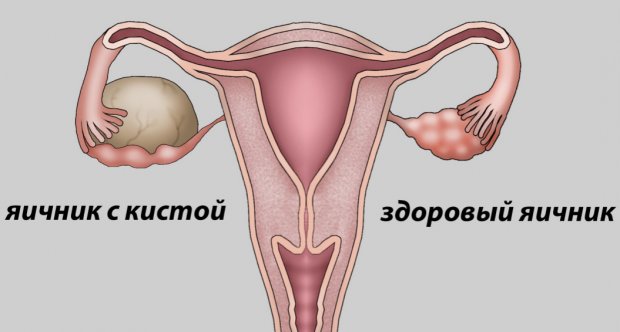
Рассмотрим два наиболее популярных типа кист и возможность проведения при них данной процедуры.
Эндометриозная. В данном случае решающим фактором является размер кисты. Хирургическое вмешательство стараются не назначать при малых и средних размерах кисты, так как может значительно пострадать резерв яичника, из-за чего будет сложно получить собственные яйцеклетки. Но, к сожалению, если на яичнике есть новообразования, проводить стимуляцию не рекомендуют, поэтому материал стараются получить во время естественного цикла. Если же киста большая, высока вероятность увеличения её в размерах при стимуляции. Поэтому новообразование удаляют, затем следует курс восстановления, ну а после — сама процедура ЭКО.
Фолликулярная. Она также является противопоказанием для проведения процедуры, особенно если больше 2 сантиметров. Необходимо сначала пройти курс лечения, или выдержать паузу в течение 3-6 месяцев. Обычно за этот период такая киста исчезает сама.
Часто уже после подсадки эмбриона у женщин обнаруживается киста. Как правило, она лютеиновая (киста жёлтого тела). Она не влияет на беременность и не является причиной для беспокойства. Если она лютеиновая, то со временем сама исчезнет.
Если диагностирована полная непроходимость маточных труб и исправить ситуацию нельзя ни консервативным, ни хирургическим методом, то в этом случае единственный шанс для женщины ощутить радость материнства — экстракорпоральное оплодотворение. Но прежде чем начать процедуру, необходимо обследовать зону малого таза и установить степень изменённости маточных труб, а также пролечить хронические инфекции. 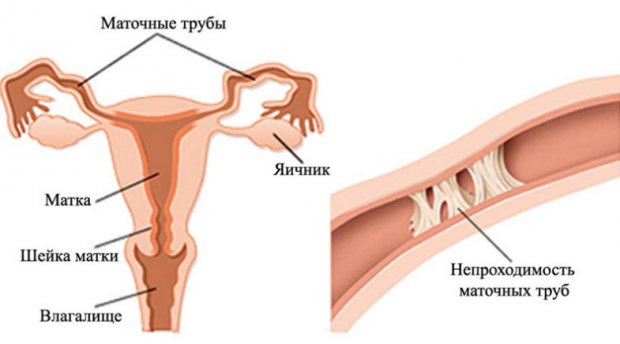
Если трубы из-за спаек деформировались так, что они отклоняют матку от нормального положения и восстановить их невозможно, как невозможно и полностью прекратить воспалительный процесс, то их необходимо удалить хирургическим путём, чтобы устранить очаг инфекции.
Фиброаденома — доброкачественное новообразование, чаще всего возникающее в молочных железах. Она очень чувствительна к изменениям гормонального фона, а так как процесс искусственного оплодотворения невозможен без гормональной терапии, это обязательно отразится на фиброаденоме. Возможны такие изменения:
- боль в груди;
- активация роста новообразования.

Никто не знает точно, как будет реагировать организм женщины на гормональную терапию, поэтому дать добро на ЭКО может только врач-онколог после анализа клинической картины и всевозможных рисков. Также, чтобы минимизировать влияние на опухоль, желательно:
- брать материал в естественном цикле;
- удалить новообразование (после консультации с онкологом).
После кесарева сечения должно пройти два-три года, чтобы эластичность мышечных тканей полностью восстановилась. Это необходимо для того, чтобы матка могла растягиваться по мере роста плода, а также нормально сокращаться во время родового процесса.
Поэтому планировать зачатие как естественным, таки и искусственным путём можно минимум через два года после кесарева. Боле точно о готовности организма женщины к новой беременности может сказать гинеколог, оценив состояние шва на матке. 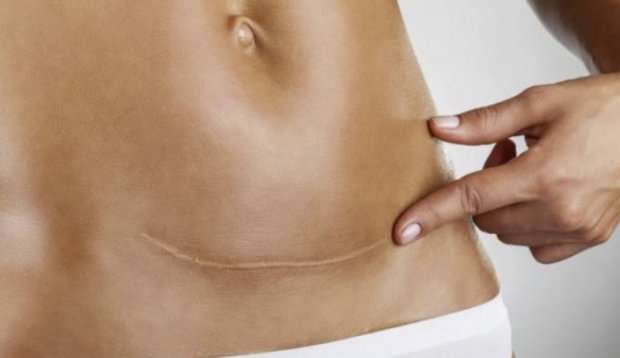
Как бы фантастически это не звучало, но забеременеть без потери девственности реально. Поможет в этом ЭКО. Конечно, следует понимать, что такая процедура подразумевает проникновение во влагалище, поэтому нет 100% гарантии, что девственная плева не может быть порвана (из-за слабой эластичности). Шанс успешного проведения процедуры для девственниц немного ниже, чем для девушек, живущих половой жизнью, да и контролировать такую беременность нужно более тщательно. Также, если девушка желает сохранить девственную плеву, она должна быть готова к кесаревому сечению.
Самым благоприятным периодом для зачатия и вынашивания ребёнка считается возраст с 18 до 35 лет. Но бывает и так, что по каким-то причинам женщина не смогла родить в этот период, или через несколько лет вновь захотела стать матерью. 
С возрастом яичники вырабатывают меньше яйцеклеток и более низкого качества, из-за чего вероятность наступления беременности естественным путём значительно снижается. Тогда на помощь приходит искусственное зачатие. На успешность данной процедуры влияют:
- возраст пациентки;
- состояние организма;
- есть ли патологии репродуктивной системы;
- формы бесплодия.
Как говорилось выше, показаниями к ЭКО может быть не только женское, но и мужское бесплодие. Также к процедуре советуют прибегать, если пара здорова, но наблюдается несовместимость или нужно выявить генетические аномалии. Однако случается, что абсолютно здоровые пары, без любых противопоказаний к естественному зачатию, хотят воспользоваться протоколом ЭКО для выбора пола ребёнка или для многоплодной беременности.
В некоторых клиниках такая процедура практикуется, но стоит учитывать, что:
Поэтому женщина должна оценить все риски, прежде чем соглашаться на ЭКО без показаний.
Как видим, экстракорпоральное оплодотворение даёт женщине с различными гинекологическими проблемами возможность стать матерью. Конечно, во многих случаях процедура несёт значительный риск и требует большой ответственности от пациента и врача. Но при правильном подходе шансы на успех достаточно велики.
