- Что такое Ювенильные маточные кровотечения
- Что провоцирует Ювенильные маточные кровотечения
- Симптомы Ювенильных маточные кровотечения
- Диагностика Ювенильных маточные кровотечения
- Лечение Ювенильных маточные кровотечения
- Профилактика Ювенильных маточные кровотечения
- К каким докторам следует обращаться если у Вас Ювенильные маточные кровотечения
Что такое Ювенильные маточные кровотечения
Дисфункциональные маточные кровотечения в пубертатном (ювенильном) периоде называются ювенильными маточными кровотечениями (ЮМК). Их частота составляет 20% и более всех гинекологических заболеваний детского возраста. ЮМК связаны с незрелостью гипоталамо-гипофизарной системы, в частности с неустановившимся цирхоральным (почасовым) ритмом выделения люлиберина. Это приводит к нарушению пропорции ФСГ и ЛГ, выделяемых гипофизом, чаще к однофазному яичниковому циклу или недостаточности лютеиновой фазы. Вследствие дисфункции всей регулирующей репродуктивную функцию системы развивается гиперплазия эндометрия.
При рецидивирующих ЮМК возможна атипическая гиперплазия.
ЮМК чаще возникают при атретических фолликулах и наблюдаются в первые 2 года после менархе. Иногда дисфункциональные маточные кровотечения в ювенильном периоде бывают и на почве персистенции фолликула.
Нарушению гормональной регуляции полового развития с ЮМК способствуют психические и физические стрессы, переутомление, неблагоприятные бытовые условия, гиповитаминозы, дисфункция щитовидной железы и/или коры надпочечников. Большое значение в развитии ЮМК имеют как острые, так и хронические инфекционные заболевания (корь, коклюш, ветряная оспа, эпидемический паротит, краснуха, ОРВИ и особенно частые ангины, хронический тонзиллит). Кроме того, могут иметь значение осложнения у матери во время беременности, родов, инфекционные заболевания родителей, искусственное вскармливание.
Клиническая картина заключается в появлении кровяных выделений из половых путей после задержки менструаций на сроки от 14-16 дней до 1,5-6 мес. Подобные нарушения менструального цикла иногда появляются сразу после менархе, иногда в течение первых 2 лет. У трети девочек они могут повторяться. Кровотечение может быть обильным и приводить к анемии, слабости, головокружению. Если подобное кровотечение продолжается несколько дней, вторично может наступить нарушение свертывающей системы крови по типу ДВС-синдрома и тогда кровотечение еще больше усиливается. У некоторых больных кровотечение может быть умеренным, не сопровождаться анемией, но продолжаться 10-15 дней и более.
ЮМК не зависят от соответствия календарного и костного возраста, а также от развития вторичных половых признаков.
Диагностика ЮМК осуществляется до остановки кровотечения и после гемостаза для определения уровня и характера изменений в репродуктивной системе.
Диагностика основывается на данных анамнеза (задержка менструаций) и появлении кровяных выделений из половых путей. Анемию и состояние свертывающей системы крови определяют при лабораторном исследовании (клинический анализ крови, коагулограмма, включая число тромбоцитов, АЧТВ, время кровотечения и время свертывания; биохимический анализ крови). В сыворотке крови определяют уровень гормонов (ФСГ, ЛГ, пролактин, эстрогены, прогестерон, кортизол, тестостерон, ТТГ, Т3, Т4), проводят тесты функциональной диагностики. Целесообразно назначить консультацию специалистов: невропатолога, эндокринолога, офтальмолога (состояние глазного дна, определение цветных полей зрения). В межменструальном промежутке рекомендуется измерение базальной температуры. При однофазном менструальном цикле базальная температура монотонная.
Для оценки состояния яичников и эндометрия делают УЗИ, при ненарушенной девственной плеве с использованием ректального датчика. У живущих половой жизнью методом выбора является применение влагалищного датчика. На эхограмме у пациенток с ЮМК выявляется незначительная тенденция к увеличению объема яичников в период между кровотечениями. Клинико-эхографические признаки персистирующего фолликула: эхонегативное образование округлой формы диаметром от 1,5 до 2,5 см с четкими контурами в одном или обоих яичниках.
После остановки кровотечения необходимо, по возможности, более точно выяснить преимущественное поражение регулирующей системы репродукции. С этой целью определяют развитие вторичных половых признаков и костный возраст, физическое развитие, применяют рентгенографию черепа с проекцией турецкого седла; эхоэнцефалографию, электроэнцефалографию; по показаниям компьютерную томографию или ядерно-магнитный резонанс (для исключения опухоли гипофиза); эхографию надпочечников и щитовидной железы.
УЗИ, особенно с допплерометрией, целесообразно проводить в динамике, так как при этом можно визуализировать атретические и персистирующие фолликулы, зрелый фолликул, овуляцию, образование желтого тела.
Дифференциальная диагностика ЮМК проводится прежде всего с начавшимся и неполным абортом, который легко исключить с помощью УЗИ. Маточные кровотечения в пубертатном периоде бывают не только дисфункциональными. Они могут быть симптомами других заболеваний. Одно из первых мест занимает идиопатическая аутоиммунная тромбопеническая пурпура (болезнь Верльгофа). Образующиеся в организме аутоантитела против тромбоцитов разрушают важнейшие факторы гемокоагуляции и вызывают кровотечения. Эта врожденная патология имеет ремиссии и ухудшения. Девушки с болезнью Верльгофа уже с раннего детства страдают носовыми кровотечениями, кровоточивостью при порезах и ушибах, после экстракции зубов. Первая же менструация у больных с болезнью Верльгофа переходит в кровотечение, что служит дифференциально-диагностическим признаком. На коже больных, как правило, видны множественные кровоподтеки, петехии. Установлению диагноза болезни Верльгофа помогают анамнез и внешний вид больных. Диагноз уточняют на основании исследований крови: уменьшение числа тромбоцитов менее 70-109/л, увеличение длительности свертывания крови, времени кровотечения, изменения показателей коагулограммы. Иногда определяется не только трмбоцитопения (сниженное число тромбоцитов), но и тромбастения (функциональная неполноценность тромбоцитов). При выявлении болезни Верльгофа и других заболеваний крови лечение осуществляется совместно с гематологами. Используемые при этом большие дозы дексаметазона могут приводить к аменорее на период лечения.
ЮМК могут быть результатом воспалительных изменений внутренних половых органов, в том числе туберкулезного поражения эндометрия, рака шейки и тела матки (редко).
Лечение ювенильных маточных кровотечений проводится в 2 этапа. На 1-м этапе осуществляется гемостаз, на 2-м — терапия, направленная на профилактику рецидивов кровотечения и регуляцию менструального цикла.
При выборе метода гемостаза необходимо учитывать общее состояние больной и величину кровопотери. Пациенткам, у которых анемизация не очень выражена (гемоглобин более 100 г/л, гематокрит более 30%), а по данным УЗИ нет признаков гиперплазии эндометрия, проводится симптоматическая гемостатическая терапия. Назначаются сокращающие матку средства — окситоцин по 5 ЕД внутривенно капельно на 5% растворе глюкозы или по 0,3-0,5 мл внутримышечно 3-4 раза в день, кровоостанавливающие препараты — дицинон, викасол по 2 мл внутримышечно, а также аскорутин по 1 таблетке 3 раза в день, аминокапроновая кислота по 1 таблетке 3 раза в день или 100 мл внутривенно капельно. Хороший гемостатический эффект дает сочетание указанной терапии с физиотерапией — синусоидальными модулированными токами на область шейных симпатических узлов по 2 процедуры в день в течение 3-5 дней, а также с иглорефлексотерапией или электропунктурой.
При неэффективности симптоматичесой гемостатической терапии проводится гормональный гемостаз синтетическими прогестинами. Эстроген-гестагенные препараты (нон-овлон, ригевидон, марвелон, мерсилон) назначают 3-4 раза в день по 1 таблетке до полного гемостаза. Кровотечение прекращается, как правило, в течение 1 сут. Затем дозу постепенно снижают (по 1/2 таблетки в 2 дня при отсутствии кровяных выделений), доводя дозу до 1 таблетки в день, после чего лечение продолжают в течение 16-18 дней так, чтобы курс составил 21 день. Менструальноподобные выделения после прекращения приема эстроген-гестагенов бывают умеренными и заканчиваются в течение 5-6 дней.
При длительном и обильном кровотечении, когда имеются симптомы анемии и гиповолемии, слабость, головокружение, при уровне гемоглобина ниже 70 г/л и гематокрите ниже 20% показан хирургический гемостаз — раздельное диагностическое выскабливание под контролем гистероскопии с тщательным гистологическим исследованием соскоба. Во избежание разрывов девственную плеву обкалывают 0,25% раствором новокаина с 64 ЕД лидазы. Пациенткам с нарушением свертывающей системы крови раздельное диагностическое выскабливание не проводится. Гемостаз осуществляют только синтетическими прогестинами, при необходимости в сочетании с глюкокортикостероидами.
Одновременно с консервативным или хирургическим лечением необходимо проводить полноценную антианемическую терапию: препараты железа (мальтофер, фенюльс внутрь, венофер внутривенно), витамин В12 внутримышечно по 200 мкг/день с фолиевой кислотой по 0,001 г 2-3 раза в день внутрь; витамин В6 внутрь по 0,005 г 3 раза в день или внутримышечно по 1 мг 5% раствора 1 раз в день; витамин С внутримышечно 1 мл 5% раствора 1 раз в день; витамин Р (рутин) по 0,02 г 3 раза в день внутрь. В крайнем случае (уровень гемоглобина ниже 80 г/л, гематокрит ниже 25 %) переливают компоненты крови — свежезамороженную плазму и эритроцитную массу.
С целью профилактики рецидивов кровотечения после полного гемостаза на фоне симптоматического и гемостатического лечения целесообразно проведение циклической витаминотерапии: в течение 3 мес с 5-го по 15-й день цикла назначают фолиевую кислоту по 1 таблетке 3 раза в день, глютаминовую кислоту по 1 таблетке 3 раза в день, витамин В6 5% раствор по 1 мл внутримышечно, витамин Е по 300 мг через день, а с 16-го по 26-й день цикла — аскорбиновая кислота по 0,05 г 2-3 раза в день, витамин В, 5% раствор по 1 мл внутримышечно. Для регуляции менструальной функции используют также эндоназальный электрофорез лития, витамина В, новокаина, электросон. Профилактика кровотечения после гормонального гемостаза заключается в приеме низкодозных синтетических прогестинов (новинет, дивина, логест, силест) по 1 таблетке начиная с 1-го или 5-го дня цикла (в течение 21 дня) либо гестагенов — норколут по 5 мг или дюфастон по 10-20 мг в день с 11-го по 25-й день в течение 2-3 мес с последующей циклической витаминотерапией. Больным с гиперпластическими процессами эндометрия после выскабливания так же, как и после гормонального гемостаза, следует проводить профилактику рецидивов. Для этого назначают эстроген-гестагенные препараты или чистые гестагены (зависит от изменений в яичнике — атрезия или персистенция фолликула). Большое значение имеют меры общего оздоровления, закаливание, полноценное питание, санация очагов инфекции.
Правильная и своевременная терапия и профилактика рецидивов ЮМК способствуют циклическому функционированию всех отделов репродуктивной системы.

Ювенильные маточные кровотечения возникают у девочек в пубертатном периоде и диагностируются при отсутствии органических нарушений и патологий органов репродуктивной системы. Это опасное заболевание, которое при отсутствии грамотного лечения может приводить к хроническим заболеваниям мочеполового тракта, воспалительным процессам и другим осложнениям, в том числе к бесплодию. Лечение назначается индивидуально и включает прием гормональных и негормональных препаратов, методы остановки кровотечения и общеукрепляющую терапию. При постоянном наблюдении врача риск развития отдаленных осложнений сводится к минимуму.
Основные сведения
Ювенильное кровотечение ‒ это распространенная проблема, которая рассматривается в областях педиатрии и детской гинекологии. Кровотечения начинаются вследствие нарушений менструального цикла, чаще всего возникают при его задержке. Выделения кровянистые, обильные, сопровождаются общим ухудшением самочувствия, головной болью и слабостью. Их необходимо дифференцировать от кровотечений, связанных с органическими патологиями и аномалиями строения органов репродуктивной системы.
Важно понимать, что подобные кровотечения не являются нормой. Нарушение менструального цикла, а также ухудшение самочувствия, тошнота и головокружение, связанные с появлением выделений, являются поводом для немедленной диагностики у врача. Несмотря на то, что многие пациенты считают нормой различные нарушения цикла в подростковом возрасте, подобное состояние является патологией.
Причины болезни
Причины ювенильных кровотечений часто связаны с регуляцией менструального цикла на уровне центральной нервной системы. Отдел, который участвует в этих процессах, ‒ гипофиз, а его развитие начинается еще во внутриутробном периоде. Различные нарушения цикла в пубертатном периоде, которые сопровождаются кровотечениями, могут быть связаны с недостаточностью работы этого звена нейрогуморальной регуляции и протекать в форме расстройств выработки необходимых гормонов. Причины могут быть связаны с патологиями беременности матери, в том числе:
- гипоксией плода ‒ его недостаточным кровоснабжением;
- осложненными родами, которые сопровождаются кислородным голоданием ребенка;
- заболеваниями матери во время беременности.
Уже в детском или подростковом возрасте могут возникать ситуации, которые приводят к нарушению работы гипоталамо-гипофизарной системы. К ним относятся различные интоксикации, инфекционные заболевания, частые простудные заболевания. Также на регулярность менструального цикла влияют неправильное питание, дефицит физических нагрузок и неблагоприятная экологическая обстановка в регионе, в том числе высокая загазованность воздуха. У некоторых пациенток отмечают снижение сократительной способности мышечного слоя матки.
Стрессы ‒ еще одна причина ювенильных маточных кровотечений. Неустойчивость психоэмоционального состояния приводит к нарушению гормонального баланса, повышению уровня фолликулостимулирующего (ФСГ) и снижению концентрации лютеинизирующего (ЛГ) гормонов. При этом наблюдается длительное увеличение количества эстрогенов в крови при отсутствии овуляции. Слизистый слой матки увеличивается в объеме, но его своевременного отторжения не происходит, что может приводить к воспалительным процессам, образованию кист и полипов. Некоторые участки лишаются кровоснабжения и некротизируются, и этот процесс лежит в основе возникновения маточных кровотечений.
Симптомы
Чаще всего пациентками становятся молодые девушки и девочки в возрасте около 15 лет или менее. Основная жалоба ‒ нерегулярный менструальный цикл и необычно длительные кровянистые выделения. Они могут продолжаться до 3‒4 недель, а в среднем ‒ от 10 дней до 3 месяцев. Кратковременные маточные кровотечения могут не сопровождаться дополнительными симптомами и проходить самостоятельно, поэтому пациенты обращаются за помощью не во всех случаях. Длительные кровопотери влияют на общее самочувствие и являются опасным состоянием. Они протекают с комплексом дополнительных клинических признаков, среди которых:
- боли в нижней части живота;
- анемичность (бледность) и сухость кожи и слизистых оболочек;
- головокружение, слабость, головная боль;
- учащение пульса как ответная реакция на длительную анемию;
- снижение концентрации гемоглобина.
По статистике, большинство пациенток испытывают проблемы психоэмоционального характера. У них наблюдается постоянная тревожность, возможно депрессивное или субдепрессивное состояние. Также следует обращать внимание на особенности физического развития девочек. У многих из них вторичные половые признаки развиты недостаточно, по сравнению с установленными возрастными нормами.
Классификация ювенильных кровотечений
Маточные кровотечения пубертатного периода принято классифицировать на несколько разновидностей. Основные критерии, по которым проводится классификация, ‒ это количество кровопотери и ее взаимосвязь с менструальным циклом, также учитывается уровень эстрогенов (женских половых гормонов) в крови. Принято выделять 3 основных вида ювенильных кровотечений:
- меноррагия ‒ это разновидность, при которой объем кровопотери превышает 80 мл, а кровотечение длится более 3 недель, при этом ритм менструального цикла остается в пределах нормы;
- полименорея ‒ цикл без изменений и задержек, а длительность кровотечения не превышает 3 недели;
- метроррагия ‒ кровотечение, которое проявляется на фоне нарушения менструального цикла, часто возникает на фоне задержек или скудных выделений в предыдущие циклы (олигоменорея).
При определении типа ювенильных маточных кровотечений важно учитывать концентрацию эстрогенов в крови. Их уровень может быть в норме, снижен или повышен, и это также влияет на физиологические особенности пациентки. Так, различают 3 основных типа ювенильных кровотечений в зависимости от уровня половых гормонов:
- гипоэстрогенный (концентрация эстрогенов снижена) ‒ у таких пациенток часто наблюдается недостаточное формирование вторичных половых признаков при одновременно ускоренном развитии интеллекта;
- нормоэстрогенный (количество половых гормонов находится в пределах нормы) ‒ физическое развитие девочек соответствует возрасту, но матка остается недоразвитой и не может функционировать в нормальном режиме;
- гиперэстрогенный (повышение уровня эстрогенов) ‒ уровень физиологического развития пациенток полностью соответствует норме, при этом может наблюдаться легкая задержка психологического развития.
Методы диагностики
При появлении кровотечения важно отличать ювенильные от органических ‒ вторые сопровождаются патологиями и аномалиями половых органов. Основным методом диагностики остается гинекологическое обследование со взятием мазков. Кроме того, проводится ультразвуковое обследование ‒ при ювенильных кровотечениях можно обнаружить фолликул, который не овулировал, также возможно образование кист. Основанием для постановки диагноза является ановуляторный цикл (отсутствие овуляции) и нормальное строение половых органов, без видимых отклонений.
Второй этап диагностики ‒ это определение причины кровотечения. Для этого необходимо провести ряд исследований, благодаря которым можно отличить различные гормональные нарушения:
- определение уровня гормонов щитовидной железы (тиреотропного, тироксина) для оценки ее состояния;
- рентгенография черепа с исследованием состояния гипофиза и исключения опухолей в этом участке;
- определение концентрации половых гормонов на разных этапах менструального цикла;
- дополнительно ‒ тест на концентрацию пролактина в крови.
Полноценная диагностика имеет большое значение для дальнейшего лечения ювенильных кровотечений. Они могут быть вызваны различными факторами при идентичной клинической картине, поэтому важно понимать, как правильно оказать грамотную медикаментозную помощь и избежать опасных осложнений.
Одним из наиболее важных этапов диагностики и лечения является определение и мониторинг показателей уровня половых гормонов в крови
Тактика лечения
Лечение ювенильного кровотечения назначается индивидуально, в зависимости от результатов диагностики. Чаще всего есть возможность оказать помощь в амбулаторных условиях, а стационарное лечение необходимо только при обильных кровопотерях либо в случаях, которые не поддаются коррекции медикаментами. Сразу после поступления к врачу могут быть назначены следующие способы лечения ювенильных кровотечений :
- препараты для нормализации тонуса матки, кровоостанавливающие средства;
- методы коррекции недостаточного объема кровяных клеток;
- при недостаточной эффективности методик рекомендуется гормональная терапия, от которой при нормализации самочувствия можно будет отказаться;
- при малой эффективности медикаментозных консервативных способов может понадобиться гистескория ‒ очистка полости матки и удаление ее содержимого, если оно вредит здоровью и может приводить к воспалительным процессам и осложнениям.
Пациенткам необходимо продолжать проходить регулярные обследования у врача. Время до полного восстановления цикла может продолжаться от 2‒3 до 9‒10 дней. Также показана повторная ультразвуковая диагностика не реже, чем раз в 6‒12 месяцев. Она позволит своевременно обнаружить различные нарушения и снизить риск развития осложнений.
Профилактика и прогноз
Ювенильные маточные кровотечения поддаются лечению и не представляют угрозу для жизни и здоровья пациентки, но только при условии своевременного лечения. В запущенных случаях развиваются острые и хронические воспалительные заболевания матки (эндометриты), наблюдается появление кист и полипов. В дальнейшем это приводит к бесплодию либо отклонениям в развитии половых органов.
В качестве профилактики рекомендуется поддерживать постоянный нормальный вес. Спокойная психоэмоциональная обстановка и положительный климат в семье и коллективе также играют роль и важны для нормального развития органов нейрогуморальной регуляции. Однако наиболее важная профилактика проводится еще в антенатальном периоде, во время беременности матери. Правильное сбалансированное питание и легкие физические нагрузки обеспечат гармоничное развитие внутренних органов плода, что скажется на физическом и умственном развитии ребенка в течение всей его жизни.


Ювенильные маточные кровотечения (ЮМК) – распространенное нарушение работы репродуктивной системы у девочек в период полового созревания (12–14 лет). Они могут быть регулярными (как менструации) или нерегулярными. Отличить маточное кровотечение у девочки от менструации можно по алому цвету выделений, отсутствию сгустков и продолжительности свыше 7 дней. Овуляции в этом случае не происходит, эндометрий не обновляется.
Причины и последствия
Ювенильные маточные кровотечения (ЮМК) не связаны с патологиями органов малого таза и имеют исключительно гормональную этиологию. В пубертатном возрасте гормональный фон очень сильно меняется и легко нарушается из-за внешних факторов. ЮМК часто возникают на фоне стресса, семейных конфликтов или проблем в школе. У взрослых женщин маточные кровотечения тоже бывают, но, как правило, вызваны другими причинами и чаще указывают на заболевание, чем на гормональный дисбаланс.
Факторы риска возникновения ЮМК у подростков:
- астеническое телосложение;
- предрасположенность к аллергиям;
- нервное перенапряжение, эмоциональное истощение;
- чрезмерные физические нагрузки;
- перенесенные инфекционные заболевания (краснуха, ветряная оспа, грипп и пр.);
- хронические воспаления (тонзиллиты);
- несбалансированное питание;
- сильного переохлаждения организма;
- проблемная беременность у матери.
Спровоцировать маточные кровотечения у девочек могут психические и физическая перегрузки, сотрясение мозга, сильные простуды. Сами по себе ЮМК не опасны, но они, во-первых, сигнализируют о нарушениях гормонального баланса в организме, во-вторых, систематически повторяясь, приводят к анемии, что в свою очередь снижает работоспособность и жизненный тонус. В ряде случаев гормональный фон сам выравнивается к 18 годам, но если этого не произошло, могут развиться кисты и опухоли яичников и другие осложнения.
Симптомы
Для ЮМК характерны следующие признаки:
- алый цвет выделений;
- отсутствие сгустков;
- продолжительность менструации более 7 дней;
- иногда – повторяемость через 21 день и менее.
Диагностика
Дисфункциональные маточные кровотечения ювенильного периода требуют внимания не только гинекологов, но также эндокринологов и иногда других специалистов. Необходимо исключить патологии органов малого таза, эндокринные заболевания, выяснить наследственную предрасположенность ребенка.
Клиника маточного кровотечения у девушек включает в себя:
- тщательный сбор анамнеза, информации о заболеваниях родственников и течении беременности у матери;
- гинекологический осмотр и УЗИ для исключения заболеваний органов малого таза;
- анализ крови на гормоны;
- при необходимости – тест на свертываемость крови и другие анализы и обследования.
Лечение
Лечение маточных кровотечений у девушек обычно ведется в стационаре. В первые дни назначают симптоматическую терапию: кровоостанавливающие, антианемические, гемостимулирующие препараты, средства, сокращающие матку и общеукрепляющие. Как правило, этого достаточно для нормализации функции яичников и возвращения нормальных менструаций. При отсутствии эффекта назначается гормональная терапия, в тяжелых случаях назначаются гистероскопия (обследование матки зондом) и выскабливание (редко).
Таким образом, если вовремя поставить диагноз и начать лечение, можно обойтись щадящей симптоматической терапией. В противном случае могут потребоваться более агрессивные препараты, кроме того – потребуется лечить анемию и другие сопутствующие состояния. Поэтому очень важно, чтобы девочка вовремя попала на прием к врачу.
Профилактика
Клинические рекомендации по профилактике ЮМК:
- соблюдение режима дня, полноценное питание, общее укрепление здоровья;
- разумное распределение психических и физических нагрузок.
Для профилактики рецидивов:
- прием витаминов в течение трех менструальных циклов;
- при необходимости – гормональная терапия;
- иглорефлексотерапия;
- физиотерапия;
- диспансерное наблюдение у детского гинеколога.
Как правило, девочки, обращающиеся по поводу маточных кровотечений, подавлены, напуганы и ослаблены из-за кровопотери. Очереди в женских консультациях и грубое обращение только усугубят стресс. Найти вежливого и компетентного гинеколога, специализирующегося на работе с детьми и подростками, вы сможете на нашем портале или позвонив в справочную (бесплатно).

Ювенильные маточные кровотечения – это кровотечения пубертатного периода, не имеющие органической природы. Проявляются обычно после задержки очередного менструального цикла. Кровянистые выделения превышают средний объем кровопотери во время менструации, в случае их обильности и длительности присоединяются симптомы постгеморрагической анемии: общая слабость, головокружение, бледность кожных покровов и др. Ювенильные маточные кровотечения диагностируются на основании клинических данных и анамнеза при подтвержденном отсутствии органического генеза кровопотери. Лечение комплексное. Проводится негормональный и гормональный гемостаз, терапия анемии и профилактика повторных дисфункциональных кровотечений.
МКБ-10
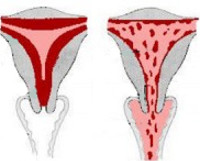
Общие сведения
Ювенильные маточные кровотечения являются серьезной проблемой в детской гинекологии. Более чем половина случаев задержки менструального цикла в пубертатном возрасте заканчивается кровотечением. Частота нозологии в структуре гинекологических заболеваний колеблется от 10 до 37,5%. Однако истинная распространенность ювенильных маточных кровотечений намного выше, поскольку очень часто состояние скрывается самой девушкой, либо недооценивается ее родителями. Многие вообще считают нормой кровотечения в период становления менструального цикла. Это мнение не только ошибочно, но и крайне опасно.
Патология приводит к развитию в молодом возрасте воспалительных заболеваний репродуктивной системы, которые очень часто имеют хроническое течение. Впоследствии такая высокая заболеваемость неизбежно отражается на росте числа патологий беременности, спонтанных выкидышей, абортов, в том числе по медицинским показаниям и т. д. Все вышеперечисленное вносит свой вклад в неблагоприятную демографическую ситуацию в обществе в целом.

Причины
Ювенильные маточные кровотечения имеют полиэтиологическую природу и возникают под влиянием множества внутренних и внешних факторов. Основная причина – несовершенство регуляции репродуктивной системы в период становления менструального цикла. Предрасполагать к неустойчивому функционированию могут факторы, воздействующие еще в антенатальном периоде. Речь идет о патологиях беременности и родов матери девушки, особенно о внутриутробной гипоксии, поскольку дефицит кислорода губителен для мозга и в дальнейшем может проявиться нарушением гормональных функций гипофиза. Таким образом, гормональные нарушения при ювенильных маточных кровотечениях часто обусловлены дисфункцией именно в центральном звене регуляции.
На фоне имеющейся предрасположенности девушки пубертатного возраста очень часто подвержены эмоциональным стрессам. Однако маточные кровотечения сами по себе являются стрессовым фактором для молодой девушки, а состояние стресса повышает риск повторных маточных геморрагий. Триггером к развитию ювенильных маточных кровотечений может служить:
- конфликт в семье или со сверстниками
- неуспеваемость в школе
- проблемы в отношениях с противоположным полом и многое другое.
Патогенез
Стресс приводит к нарушению выработки фолликулостимулирующего (ФСГ) и лютеинизирующего гормона (ЛГ) чаще с избытком первого из них. Вследствие этого овуляция не происходит, длительное время имеет место гиперэстрогения, которая является основной причиной усиленной пролиферации эндометрия без его своевременного отторжения. Слизистая оболочка матки при этом часто претерпевает аномальные изменения с образованием полипов и кист. Появляются участки ишемии и некроза, впоследствии эндометрий отторгается с развитием ювенильных маточных кровотечений.
Классификация
Дисфункциональные кровотечения пубертатного периода разделяются в зависимости от степени кровопотери и ее связи с фазой менструального цикла. Также имеются различия, обусловленные концентрацией эстрогенов в крови. Возможны следующие клинические варианты ювенильных маточных кровотечений:
- Меноррагия. Ритм менструаций сохранен, кровопотеря превышает 80 мл при продолжительности более 7 дней.
- Полименорея. Цикл также сохранен, является регулярным и коротким (менее 21 дня).
- Метроррагия – ациклическое маточное кровотечение, которому часто предшествуют циклы со скудными кровянистыми выделениями (олигоменорея).
Очень важным в определении врачебной тактики является корреляция типов ювенильных маточных кровотечений с концентрацией эстрогенов в крови пациентки. Выделяют три типа кровотечений:
- гипоэстрогенный — встречается у девушек со слаборазвитыми вторичными половыми признаками при ускоренном развитии интеллекта (акселерация).
- нормоэстрогенный — предполагает гармоничное физическое развитие, однако размеры матки остаются ниже возрастной нормы.
- гиперэстрогенный — встречается у физически развитых девушек, часто с некоторой психологической незрелостью.
Симптомы ювенильных кровотечений
Типичный возраст возникновения – 13-16 лет, возможны случаи более раннего или позднего появления симптомов. К врачу может обратиться как сама девушка, так и ее родители. Основная жалоба – это кровопотеря, субъективно превышающая объем обычной менструации. Ювенильные маточные кровотечения чаще являются ациклическими и встречаются на фоне предшествующей задержки менструального цикла. Длительность кровотечений обычно составляет 3-4 недели, но статистика показывает, что продолжительность кровопотери может колебаться от 10 до 90 дней. Примерно в 10-15% случаев кровотечения сопровождаются болями внизу живота.
При длительных ювенильных маточных кровотечениях отмечается бледность и сухость кожных покровов, учащение пульса, что свидетельствует о развитии постгеморрагической анемии. Последняя также проявляется общей слабостью и головокружениями. Обращают на себя внимание особенности физического развития девушки и ее личностные характеристики. Некоторые из них описаны выше, в целом наблюдается повышенная тревожность, часто настроение снижено, возможно субдепрессивное состояние.
Диагностика
При ювенильных маточных кровотечениях необходимо в первую очередь исключать органические патологии матки и половых путей. С этой целью проводится гинекологическое обследование, а также УЗИ-диагностика. В совокупности эти два метода позволяют не только исключить органическую причину кровотечения, но и сделать заключение о развитии половых органов. Далее проводится целый ряд лабораторных исследований, цель которых – обнаружение причины геморрагии и дифференциальная диагностика с различными гормональными нарушениями, которые могут спровоцировать ювенильные маточные кровотечения.
- Гинекологический осмотр. Производится осмотр наружных половых органов, ректо-абдоминальное или влагалищное исследование, забор мазков. Развитие вторичных половых признаков при ювенильных маточных кровотечениях может соответствовать возрастной норме или отставать от нее.
- Трансабдоминальное УЗИ. Визуализируются яичники, в которых можно заметить кисты и сохранившийся доминантный фолликул, который в норме должен был овулировать. Отсутствие заболеваний матки и половых путей и подтвержденный ановуляторный цикл являются основными диагностическими критериями ювенильных маточных кровотечений.
- Гормональные исследования. Необходимо определение концентрации тиреотропного гормона и тироксина для уточнения функции щитовидной железы. Также определяются уровни половых гормонов, причем это необходимо сделать несколько раз в различные фазы менструального цикла. Для исключения гиперпролактинемии выполняется тест на уровень пролактина в крови.
- Рентгенография турецкого седла. Рентгенография черепа с проекцией турецкого седла также является обязательной, поскольку позволяет исключить опухоли гипофиза как причину нарушения соотношения ФСГ и ЛГ.
Лечение ювенильных маточных кровотечений
Как правило, лечение проводится амбулаторно. Показаниями к госпитализации является ювенильные маточные кровотечения, не поддающееся медикаментозной коррекции, либо профузное маточное кровотечение. Для остановки кровотечения и коррекции анемии на начальном этапе используются:
- утеротоники;
- кровоостанавливающие препараты;
- монофазные КОК в низких дозах, количество курсов определяется индивидуально;
- инфузионная терапия;
- витамины;
- препараты железа.
Если кровопотеря сохраняется, несмотря на описанные выше меры, решается вопрос о гистероскопии, то есть, диагностическом выскабливании полости матки. Как правило, в этом случае причиной ювенильных маточных кровотечений становится железисто-кистозная деформация эндометрия. одновременно проводится
Диспансерное наблюдение проводится раз в месяц до стабилизации цикла, эхография выполняется не реже одного раза в 6-12 месяцев. В целом в терапии ювенильных маточных кровотечений задействованы целый ряд специалистов, включая педиатра, эндокринолога, гематолога, невролога и окулиста. Рекомендуется психологическое консультирование.
Прогноз и профилактика
Прогноз во многом зависит от причины развития кровотечения и успеха терапии. К сожалению, очень часто цикл приходится регулировать гормонами, что имеет целый ряд отрицательных последствий для девушки. Кроме того, это не устраняет первичную причину возникших расстройств, то есть центральная внутренняя регуляция остается нарушенной. В дальнейшем гинекологические патологии отмечаются у большинства девушек, первичное бесплодие диагностируется более чем в половине случаев.
Профилактика возможна отчасти в антенатальном периоде. Благоприятная обстановка в семье также снижает риск развития ювенильных маточных кровотечений. Рекомендуется поддержание нормального веса, при необходимости назначается соответствующая диета, поскольку избыток или дефицит массы тела в некоторой степени отвечает за регуляцию менструального цикла.
