
Гипоспадия – довольно распространенная патология мочеиспускательных путей, встречающаяся у обоих полов, но чаще у мальчиков. Такое отклонение не несет вреда здоровью, однако является серьезным пороком, так как влияет на функциональность органа и его структуру.
Гипоспадия подразумевает под собой отклонение, при котором отверстие для мочеиспускания смещено необычные для этого области тела, к примеру, в промежность, мошонку, либо поверхностную зону полового члена.
При патологии нарушается процесс мочеиспускания, чувствуется дискомфорт, появляется раздражение кожного покрова, развивается деформирование детородного органа.
У девочек такое отклонение тоже встречается, но намного реже. В этом случае развивается видимое деформирование мочеиспускательного отверстия. Наиболее часто оно расположено внутри влагалища, причем на девственной плеве имеется характерное расщепление.
Сложности осмотра новорожденного
После появления ребенка на свет врач-неонатолог приступает к осмотру его внешних органов половой системы. У новорожденного с патологией уретральное отверстие может иметь несколько вариантом расположения: в нижней части головки пениса, на теле полового члена, мошонке, в промежности.
Может быть и так, что отверстие для мочеиспускания расположено правильно, но при этом наблюдается искривление пениса. Визуально он выглядит тонким, искривленным, сросшимся с мошонкой, не совсем развитым.

Порой случаются трудности при определении пола малыша. Это связано с тем, что половой член ребенка слишком маленький и приращен к мошонке, внешне напоминает увеличенный клитор. Кроме этого, существует еще ряд причин, по которым медицинским работникам сложно определить пол новорожденного:
- недоразвитость, маленький размер яичек;
- задержка опущения яичек в мошонку;
- слишком выраженная продольная складка мошонки, принимаемая за женские половые губы.
Во всех этих случаях выдвигается гипотеза о возможном гермафродизме.
Причины возникновения гипоспадии
Единой причины, провоцирующей развитие аномалии у ребенка, не существует. На развитие отклонений у плода могут повлиять сразу несколько причин. Предпосылками патологии принято считать следующие факторы риска:
- Наследственность – если у отца малыша ранее была описываемая аномалия, то даже после ее полного излечения существует шанс передачи гипоспадии к будущему ребенку.
- Сбой в гормональной системе женщины во время беременности, однако, если в организме развивающегося плода достаточно мужского гормона, то возможно правильное развитие мочеполовой системы.

Прием препаратов с содержанием женских гормонов – нередко аномалия развивается у детей, матери которых имели проблемы с бесплодием и выносили ребенка с помощью гормональных лекарств.- Хромосомные и генетические сбои в организме беременной женщины.
- Наличие вирусной инфекции в период вынашивания ребенка (краснуха, грипп).
- Наличие инфекции внутри утробы.
- Неправильное, недостаточное питание, дефицит витаминов и микроэлементов.
- Часто испытываемый стресс при беременности.
- Употребление спиртных напитков, наркотических веществ, курение.
Формы патологии

Гипоспадия делится на несколько видов, в зависимости от степени недоразвитости уретры. Далее рассмотрим детально каждую из форм. Не лишним будет отметить, что каждая из них классифицируется на 3 группы:
Что касается женского пола, то гипоспадия подразделяется на 2 степени:
- Уретральное отверстие располагается в средней области влагалища.
- Отверстие мочеиспускательного канала в зоне нижнего влагалищного отдела.
Данная разновидность патологии в детстве практически не беспокоит , жалоб не поступает, визуально член ровный. Часто люди с заболеванием такой формы относят себя категории здоровых.

В данном случае отверстие мочеиспускательного канала расположено немного ниже, чем должно быть, а нижняя прилежащая стенка уретрального пути тонкая. Обычно дискомфорт появляется, когда процесс мочеиспускания начинает нарушаться:
- разбрызгивание урины;
- сужение струи;
- обязательное сидячее положение во время опустошения мочевого пузыря.
Головчатая гипоспадия может быть предвестником развития половых бородавок и неспецифического уретрита.
Такая разновидность патологического состояния характеризуется расположением отверстия уретры на теле полового члена (его стволовой части) на произвольном расстоянии от головки органа. Чем дальше от головки фаллоса оно сформировано, тем сильнее недоразвитость и деформирование детородного органа.
Для данного вида характерны следующие признаки:
- визуально мошонка разделена напополам, будто увеличенные половые губы;
- отверстие расположено между расщепленными частями мошонки.
При таком типе патологии член мужчины является недоразвитым, внешне похож на женский клитор, мочеиспускание осуществляется как у женского пола.

Главная причина видоизменения пениса данного типа патологии – возникновение уплотненных соединительно-тканных рубцов между пещеристыми телами, которые называются хорды. Было обнаружено, что они формируются из измененной губчатой (спонгиозной) ткани мочеиспускательного канала.
В рамках нормы околоуретральная губчатая ткань принимает участие в растяжении и эластичности стенок уретрального пути. Сама уретра при данной форме гипоспадии у 40% детей представляет собой тонкую пленку и имеет отклонения в строении.
Венечная гипоспадия – наиболее распространенная форма патологического состояния, достигает 70% случаев. При выявлении такой аномалии отверстие уретрального пути сдвинуто и располагается параллельно венечной борозды. Мнение врачей сводится к тому, что при венечной гипоспадии хирургическое вмешательство не обязательно, при условии, что искривления пениса не обнаружено. Если искривление имеется, операция желательна, поскольку изъян не позволяет вести полноценную интимную жизнь.
Симптомы
Главным признаком гипоспадии считается неправильное положение отверстия для мочеиспускания. Именно поэтому процесс испускания урины затрудняется: в зависимости от формы патологии больному приходится приподнимать орган кверху для направления струи мочи, либо принимать положение сидя (в более тяжелых формах).
Второстепенными признаками являются:

слабенькая, прерывистая струйка мочи, напряжение мышц живота в процессе из-за сужения недоразвитого мочеиспускательного канала;- искривление полового члена;
- отсутствие спонгиозной ткани;
- недоразвитость пениса;
- расщепление головки члена;
- недержание мочи.
В зависимости от расположения отверстия для мочеиспускания (выше, ниже), прочие аномалии половой системы будут сильнее или менее выражены.
Диагностика аномалии
Квалифицированному врачу-неонатологу не трудно будет заподозрить аномальное явление у новорожденного уже в первые дни его появления на свет. Для большей уверенности в своем заключении на консультацию могут вызвать врача-уролога. Способы диагностирования заболевания:

Внимательное исследование полового органа у мальчиков (взрослых мужчин), в случаях с девочками необходимо проконсультироваться у детского гинеколога.- Исследование генетического характера с возможностью определения полового хроматина для установки причины развития.
- Прохождение УЗИ.
- Сдача анализа мочи для выявления воспалительных процессов.
- Рентген почек с использованием рентгеноконтрастных препаратов для лучшего исследования системы мочевыделения.
Опытные врачи рекомендуют делать рентгеновские снимки детей во время эрекции. У малышей она наступает по утрам в период пробуждения при переполненном пузыре. Вид сбоку дает возможность увидеть, насколько отклонен пенис и деформирование пещеристых тел. Такая манипуляция поможет принять решение, необходима ли операция, если да, то определиться со схемой лечения.
Лечебные меры
Лечение гопоспадии осуществляется только одним способом – хирургическим вмешательством. Сложность операции и последующие результаты напрямую зависят от разновидности патологии. Поскольку такая операция относится к области пластической хирургии, то для проведения процедуры необходим врач с большим опытом работы. Конечная цель состоит в том, чтоб:
- расправить искривления пещеристых тел, обеспечивающих эрекцию, для реализации полового контакта;
- сформировать артифициальный уретральный путь, посредством использования части тканей без волосяных луковиц;
- восстановить проходимость уретры с помощью личных тканей пациента, обладающих кровоснабжением, чтобы обеспечить рост уретрального пути соответственно росту пещеристых тел;
- сместить отверстие мочеиспускательного канала наверх головки органа с продольным положением меатуса;
- привести процесс мочеиспускания в норму, при котором струя перестанет брызгать по сторонам;
- по возможности убрать косметические недостатки полового органа, чтобы пациент в дальнейшем не испытывал проблемы психологического плана при сексуальном контакте.

Нередко во взрослой жизни люди с таким видом проблемы страдают психологическими проблемами на почве страха вступления в интимную близость, дискомфорта во время опустошения мочевого пузыря в положении сидя. Вследствие этого у мужчин практически полностью отсутствуют половые отношения.
Терапевтические меры по устранению гипоспадии более эффективным в период от полугода до 1,5 лет. В это время в организме присутствует большое количество пещеристых тел и тканей (кожный покров), необходимых для операции. Однако некоторые врачи-урологи придерживаются мнения, что лучшим вариантом для начала лечения будет возраст от 3 до 5 лет.
В период лечения, в зависимости от возрастной категории больного, могут быть назначены препараты в таблетированной форме или в виде уколов. После проведения хирургического вмешательства на оперируемую область аккуратно накладывают антисептическую повязку с использованием специального препарата так, чтоб сохранить кровоснабжение органа.
Последствия заболевания
Как и у любого другого заболевания, гипоспадия имеет перечень последствий, влекущих за собой ухудшение качества жизни, а порой даже более серьезные проблемы. Особенно ярко они выражаются при мошоночной форме заболевания. Последствия патологии:
- систематическое раздражение кожи в области выхода уретрального канала;
- болезни органов мочеполовой системы инфекционного характера;
- серьезные сбои репродуктивной функции.
После операционного вмешательства может наблюдаться ряд следующих осложнений:
- уретральный свищ;
- сужение просвета уретры (стриктура);
- выпячивание стенки (дивертикул) уретрального канала;
- нечувствительность головки полового органа.
Вопросы профилактики
Чтобы не допустить развития аномального явления у малыша в утробе, необходимо придерживаться рекомендаций по профилактике заболевания. Будущая мать должна строго следовать перечню правил:
- Полностью исключить употребление алкогольных напитков, наркотических веществ, курение.
- Во время болезней не заниматься самолечением, а обратиться к специалисту для назначения схемы лечения и необходимых лекарственных препаратов.
- Постараться не испытывать стресс.
- Своевременно стать на учет к гинекологу и систематически у него проверяться.
- Проконсультироваться с врачом-урологом, если имеются основания полагать, что у ребенка гипоспадия (в возрасте до 6 месяцев).
Гипоспадия у малышей – серьезная патология, требующая своевременного обращения к квалифицированному врачу. В таком случае есть шанс устранить проблему и ее последствия навсегда, посредством проведения хирургического вмешательства. Однако более безопасным решением будет профилактика. Позаботьтесь о будущем здоровье своего ребенка заранее!
Разновидности и симптомы гипоспадии
Головчатая гипоспадия – это самая распространенная разновидность болезни, диагностируемая у большинства пациентов. Наружное отверстие мочеиспускательного канала располагается на головке полового члена, но сильно смещено вниз. Клинически это проявляется:
- отсутствием или значительным сужением уздечки;
- искривлением пениса (наибольшая интенсивность искривления приходится на период полового созревания);
- болезненным мочеиспусканием.
Венечная гипоспадия относится к редким разновидностям. Отверстие канала открывается в районе венечной борозды. Основные признаки – затрудненное мочеиспускание и кривизна пениса.
Стволовая форма болезни характеризуется расположением отверстия на теле полового члена. Это значительно затрудняет мочеиспускание и вызывает боль. Мальчики, которым не сделали операцию в младенчестве, имеют проблемы с эрекцией и эякуляцией. Кривизна пениса и постоянный дискомфорт доставляют страдания мужчине и могут стать причиной депрессии, неврозов и других психологических нарушений.
Гипоспадия у мальчиков – это врожденная патология, диагностируемая у 1 из 200 новорожденных
Мошоночная и промежностная формы считаются самыми тяжелыми, поскольку приводят к серьезной недоразвитости половых органов. Визуальное определение пола такого ребенка возможно не всегда. В некоторых случаях применяют ультразвуковое сканирование органов малого таза. Такие гипоспадии характеризуются:
- грубым искривлением полового органа по направлению к мошонке;
- расщеплением головки;
- недоразвитием губчатой части мочеиспускательного канала;
- наличием соединительнотканной рубцовой хорды.
Без проведения операции возможность жить половой жизнью утрачивается. Мочеиспускание причиняет физический и психологический дискомфорт, поскольку осуществляется сидя.
В норме отверстие уретры находится в центральной части головки полового члена. Если, кроме смещения мочеиспускательного канала, имеет место его расщепление, ребенку ставят второй диагноз – эписпадия. Последняя патология очень редкая. Ее диагностируют у 1 из 117 тысяч младенцев мужского пола.
Иногда смещение уретры сочетается с отсутствием одного или обоих яичек в мошонке. Такая патология встречается у 2–4% детей, родившихся в положенный срок, и называется крипторхизмом. У недоношенных мальчиков она встречается в 10 раз чаще.
Причины возникновения гипоспадии у новорожденных
Наружные и внутренние половые органы начинают формироваться в I триместре беременности, приблизительно на 10-й неделе. Гипоспадия, крипторхизм и другие аномалии часто возникают из-за неблагоприятного воздействия на организм будущей матери. К провоцирующим факторам относят:
- употребление алкоголя и наркотиков, курение;
- прием медикаментов, особенно оральных контрацептивов;
- эндокринные нарушения в организме женщины;
- неблагоприятную экологическую обстановку;
- инфекции, которыми переболела беременная.
Иногда причинами гипоспадии у новорожденных выступают плохая наследственность по мужской линии или вынашивание многоплодной беременности.
При экстракорпоральном оплодотворении вероятность развития гипоспадии увеличивается в 5 раз, поскольку эта процедура предполагает употребление гормональных средств.
Обследование
Отклонения в физиологическом строении мочеполовых органов видны невооруженным взглядом. Форма болезни устанавливается в зависимости от расположения наружного отверстия уретры. Диагностические методы помогают выявить сопутствующие патологии, которые при гипоспадии, увы, не редкость.
Предпочтительным методом диагностики считается МРТ или КТ. Это достаточно дорогостоящие, но информативные исследования, которые помогают оценить состояние органов мочеполовой системы послойно и в разных проекциях. УЗИ по сравнению с этими методами отличается меньшей информативностью.
Хирургическое лечение гипоспадии у мальчиков
Единственным методом лечения патологии является операция, которая дает положительный результат в 95% случаях. Целесообразность применения того или иного метода зависит от типа гипоспадии. Головчатая имеет наиболее благоприятный прогноз. Хорошо поддается лечению и венечная гипоспадия.
Пациентам, у которых диагностированы мошоночная или промежностная формы болезни, рекомендуется не только хирургическое вмешательство, но и консультация врача-эндокринолога и генетика.
При неосложненной гипоспадии операция продолжается около 3 часов. Устранение нарушения проводится в несколько этапов:
- выпрямление пениса (ортопластика);
- создание дистального отдела мочеиспускательного канала, который у больных с гипоспадией отсутствует;
- пластика наружного отверстия уретры и головки полового члена.
Метод оперативного вмешательства определяется индивидуально. Сегодня их насчитывается более 200 видов.
Операции по восстановлению уретры достаточно сложные, но вероятность развития осложнений при головчатой или стволовой локализации уретры минимальна. При мошоночном и промежностном типе риски выше. В 25–60% случаев может потребоваться повторная операция. К самым распространенным последствиям хирургического вмешательства относятся:
- образование грубых рубцов, доставляющих дискомфорт;
- сужение уретры;
- нагноение головки;
- снижение чувствительности;
- появление свищей мочеиспускательного канала.
Основными причинами их развития выступает неправильный выбор техники выполнения манипуляции или недостаточная квалификация хирурга.
Чем раньше начато лечение, тем благоприятнее прогноз. Врачи-урологи рекомендуют делать такую операцию до 3–4 лет, поскольку в этот период ребенок начинает осознавать свою принадлежность к мужскому или женскому полу. Необходимость справлять нужду сидя может спровоцировать серьезные расстройства личности. Без помощи хирурга уретра формируется медленнее полового члена, что приводит к еще большему искривлению органа.

Операция – это единственный метод, который помогает избавиться от гипоспадии в 95% случаев
Профилактика
Предотвратить гипоспадию с вероятностью 100% нельзя, поскольку в некоторых случаях виновата генетическая предрасположенность.
Женщинам, планирующим беременность, рекомендуется заняться здоровьем еще до ее наступления, а именно:
- отказаться от вредных привычек;
- сдать общеклинические анализы;
- проверить эндокринную систему;
- убедиться в отсутствии инфекций.
После зачатия стоит избегать любых негативных воздействий извне, которые могут отразиться на здоровье ребенка. Медикаментозные средства принимают исключительно по назначению доктора.
Выводы
Гипоспадия – это распространенная патология, которая диагностируется у 1 из 200 новорожденных мальчиков. При своевременном хирургическом вмешательстве прогноз достаточно благоприятный. Мошоночная и промежностная формы лечатся тяжелей. Откладывание оперативного лечения чревато серьезными осложнениями.
Матка у новорожденных девочек расположена высоко за пределами малого таза в положении антеверзии, а иногда антефлексии. Длина матки равна 3 — 3,5 см (у взрослых 7 — 8 см). Длина шейки матки в 2,5 раза больше длины тела ее.
Матка имеет форму длинного цилиндра с перехватом на месте перехода тела в шейку. Фаллопиевы трубы более извилисты, чем у взрослых. Длина их около 20 мм.
Яичники в брюшной полости расположены высоко, вне малого таза, отклонены кпереди и вправо (рис. 219).
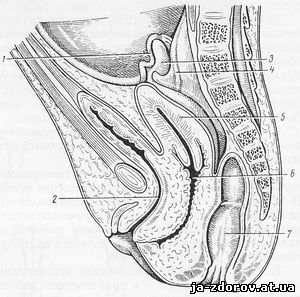
Рис. 219. Тазовые органы новорожденной девочки (сагиттальный срез).
1 — труба; 2 — мочеиспускательный канал; 3 — яичник; 4 — мочеточник; 5 — матка; 6 — влагалище; 7 — прямая кишка (схема по Reuss).
Аномалии развития женских половых органов у новорожденных
Врожденная атрезия влагалища и матки встречается редко и у новорожденных девочек часто просматривается. При атрезии влагалище закрыто сплошной девственной плевой без отверстия. Этот порок иногда сочетается с другими аномалиями развития.
Клинически атрезия влагалища в периоде новорожденности либо ни чем себя не проявляет, либо обнаруживается в виде выпячивания небольшой опухоли между большими губами. Иногда в брюшной полости пальпируется подвижная опухоль. Эта опухоль представляет собой кисту вагины — гидрокольпос или кисту вагины и матки — гидрометрокольпос. Киста, растянутая половым секретом, может достигнуть больших размеров.
Гидрокольпос или гидрометрокольпос может имитировать опухоль брюшной полости в тех случаях, когда у новорожденной девочки не обращено внимание на вагину и когда клинически на первый план выступают явления сдавления опухолью мочевыводящих путей, прямой кишки, общий цианоз, рвоты, отеки.
Во всех неясных случаях при подозрении на опухоль брюшной полости большую помощь оказывает бесконтрастная рентгенограмма живота (рис. 220).
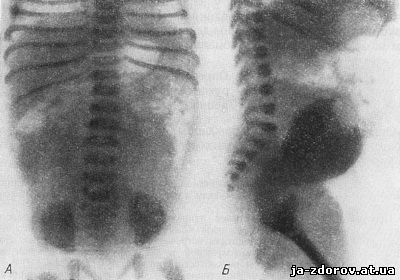
Рис. 220. Атрезия гимена, гидрокольпос у новорожденной девочки.
А — бесконтрастная рентгенограмма; кишечник смещен вверх; Б — исследование с контрастным веществом; влагалище растянуто (рентгенограмма по Вольфу).
На обзорной бесконтрастной рентгенограмме живота в горизонтальном положении определяется смещение петель кишечника вверх. В тех случаях, когда клинически установлена атрезия влагалища, необходимо произвести рентгенологическое исследование с контрастным веществом, введенным в вагину иглой 20 куб. см 20% сергозином. На рентгенограмме определяется цилиндрическая киста, расположенная несколько вправо.
Контрастное рентгенологическое исследование матки и труб — метросальпингография — в практической работе у новорожденных девочек не применяется.
М. К. Бутовский (1936), производя метросальпингографию на органах, вырезанных из трупов новорожденных девочек, находил в некоторых случаях непроходимость труб.
В схеме Новицкого представлена картина врожденных аномалий матки у новорожденных девочек. Dalsac, Carcia и Calderon (1965) применяли метросальпингографию у плодов и новорожденных девочек и находили все виды аномалий матки, изученные на основании метросальпингографии у взрослых женщин (рис. 221).
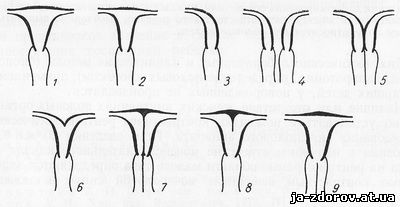
Рис. 221. Аномалии развития матки.
1 — нормальная матка; 2 — матка младенца; 3 — однорогая матка; 4 — раздвоенная матка с двойным влагалищем; 5 — перегороженная двурогая матка с перегороженным влагалищем; б — двурогая матка; 7 — перегороженная матка с перегороженным влагалищем; 8 — частично перегороженная матка; 9 — частично перегороженное влагалище (схема Новицкого).
Однако подобные исследования в экспериментальном порядке допустимо производить новорожденным девочкам, не жизнеспособным из-за множественных аномалий развития.
Определение пола при аномалиях наружных половых органов у новорожденных
Определение пола у новорожденных при внешнем осмотре обычно просто. При аномалиях внешних половых органов трудно решить, к какому полу отнести детей.
Врожденные аномалии половых органов разнообразны. Различают истинный гермафродитизм, ложный гермафродитизм и недоразвитие, или аплазию, половой железы.
При истинном гермафродитизме одинаково развиты наружные половые органы и половые железы обоего пола или имеется железа смешанного типа (овотестис). Истинный гермафродитизм встречается исключительно редко. Ложный гермафродитизм (различают мужской и женский типы) отличается тем, что наружные половые органы не соответствуют половым железам.
При женском ложном гермафродитизме у девочки наружные половые органы имеют мужской тип при наличии женских внутренних половых органов. При мужском ложном гермафродитизме у мальчиков наружные половые органы имеют сходство с женскими, а яички находятся в мошонке, в паховой грыже или животе.
Наибольшее практическое значение имеет женский ложный гермафродитизм на почве врожденного адреногенитального синдрома, который может быть заподозрен при рождении ребенка. Мужской тип наружных половых органов у девочек проявляется в различной степени увеличения клитора — от незначительного увеличения до формирования его по типу мужского полового члена. Для решения вопроса, к какому полу отнести такого ребенка, необходимо выяснить, к какому полу относятся его половые железы.
Диагностические лабораторные и клинические методы (биопсия гонад, лапаротомия, определение половых хромосом), применяемые у старших детей, у новорожденных не производятся.
Наличие или отсутствие женских внутренних половых органов можно установить с помощью контрастного рентгенологического исследования мочеполового аппарата. При введении 20 мл 40% сергозина в наружное отверстие мочеиспускательного канала ребенка на рентгенограмме области малого таза определяются заполненные контрастным веществом мочеполовой синус и мочевой пузырь.
Затем при той или иной ситуации отмечается заполнение контрастным веществом матки и труб — метросальпингография или задержка контрастного вещества в мочеполовом синусе и мочевом пузыре.
Мочеполовой синус, сохранившийся от эмбрионального периода, определяется на месте слияния мочеиспускательного канала и внутренних половых органов при половых аномалиях как у мальчиков, так и у девочек и потому не имеет значения при определении пола.
Контрастное рентгенологическое исследование дает прямые рентгенологические признаки наличия или отсутствия внутренних женских половых органов, что играет огромную роль при решении вопроса об определении пола, главным образом при женском псевдогермафродитизме (рис. 222).
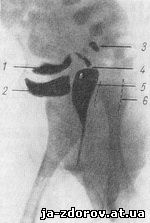
Рис. 222. Истинный гермафродитизм у ребенка 10 дней.
Контрастное исследование мочеполовой системы. Инъекция контрастного вещества через отверстие мочеиспускательного канала. Контрастное вещество заполнило мочевой пузырь, sinus urogenitalis, матку и трубы (из книги Оверцира).
1 — матка; 2 — мочевой пузырь; 3 — трубы; 4 — шейка; 5 — мочеполовой синус; 6 — прямая кишка.
Лечение псевдогермафродитизма хирургическое.
Пластические операции при псевдогермафродитизме — удаление яичек или иссечение клитора — следует производить в самом раннем детстве для полного соответствия половых желез установленному полу.
При аномалиях половых органов раннее определение пола представляет не только казуистический интерес, но и имеет большое практическое значение в смысле психо-сексуальной направленности при воспитании ребенка.



