В России существует возможность пройти процедуру искусственного оплодотворения бесплатно, по квоте. Но для этого у пары должны присутствовать какие-либо показания к ЭКО. Список показаний был определен приказом Министерства Здравоохранения РФ.
Экстракорпоральное оплодотворение (ЭКО) – один из методов борьбы с бесплодием у семейных пар. Применяется он в том случае, когда другие способы лечения оказываются неэффективными или признаются бесперспективными.
Показания к ЭКО у женщин
Основная часть перечня показаний к проведению процедуры ЭКО посвящена женскому здоровью. Условно их можно разделить на несколько групп. Одной из самых распространенных является проблема, названная трубным фактором.
Проблемы с маточными трубами (непроходимость, частичная проходимость, особенности строения) становятся причиной женского бесплодия примерно в 50% случаев. Вызываются они различными причинами, которые вызывают нарушения в сократимости труб, их аномалии и непроходимость. В результате оплодотворенная яйцеклетка не успевает достичь матки вовремя или же зачатия вообще не происходит.
К показаниям из группы трубного фактора по полису ОМС относят:
- операции на органах брюшной полости и малого таза;
- послеоперационные осложнения, ведущие к непроходимости труб;
- инфекционные, гнойные процессы в брюшной полости;
- воспалительные процессы в области малого таза (хламидии, гонорея, условно-патогенная флора, приводящая к воспалению и непроходимости труб;
- острые и хронические воспаления маточного эндометрия, труб и/или яичников (например, сальпингооофит);
- проблемы с выработкой гормонов в организме (гиперандрогения, чрезмерная выработка адреналина и других гормонов, вырабатываемых в результате стресса, волнения или нервного напряжения), которые вызывают непроходимость маточных труб;
- инфекции, передающиеся половым путем.
В этом видео подробно об этом показании к ЭКО говорит опытный врач:
Также к этой группе относится имеющаяся в анамнезе внематочная беременность, поскольку она ведет к удалению маточных труб, а это является прямым показанием к проведению ЭКО.
В отдельную группу показаний вынесено эндокринное бесплодие у женщин – сбой в процессе овуляции, вызванный нарушениями гормонального характера. Показанием к проведению процедуры ЭКО протокола по полису считается хроническая ановуляция (подтвержденное отсутствие овуляции в течение длительного времени) или недостаточность лютеиновой фазы менструального цикла (вторая фаза цикла, наступающая после овуляция и длящаяся в норме 10-13 дней).
Из-за недостаточной выработки прогестерона во второй фазе беременность либо не наступает совсем, либо самопроизвольно прерывается на раннем сроке.
В большинстве случаев, справиться с эндокринным бесплодием помогает гормональная терапия. Примерно у 80% женщин с подобным диагнозом после приема специальных препаратов стимулируется овуляция, в результате чего происходит зачатие. Если проблема была в недостаточности второй фазы, пациентке обычно назначают препараты прогестерона для поддержания беременности.

Как правило, при подобном лечении беременность наступает уже через полгода. Если же никаких результатов не удалось добиться в течение 12 месяцев, говорят о показаниях для проведения ЭКО.
При обследовании пары внимание обращается на все системы организма, поскольку причина бесплодия может крыться где угодно. Помимо описанных выше, у женщин показаниями к проведению ЭКО могут стать следующие проблемы:
- Эндометриоз в тяжелой форме. При этом маточный эндометрий чрезмерно разрастается и выходит за пределы матки. Лечится эндометриоз гормональными препаратами и/или хирургическим вмешательством. Если же длительное лечение не дает результата (беременность не наступает), появляется показание для ЭКО.
- Синдром поликистозных яичников (СПКЯ). Эндокринное заболевание, которое вызывает нарушение в работе яичников и повышает выработку мужских половых гормонов. Проводится гормональное лечение для стимуляции овуляции, кисты прижигаются или удаляются (иногда с частью яичника). При длительном отсутствии результата патология становится показанием к ЭКО.
- Иммунологический фактор. Достаточно редкое явление, однако вызывающее существенные нарушения репродуктивной функции. Возникающие в мужском или женском организме антиспермальные тела (АСАТ) препятствуют нормальному оплодотворению и снижают фертильность пары. В ряде случаев, женский организм начинает воспринимать сперматозоиды как чужеродные тела и отторгает их. Для лечения используются антигистаминные препараты, иммуностимуляторы и кортикостероиды. Если же результата нет, прибегают к ЭКО или внутриматочной инсеминации.
- Возраст женщины. Не секрет, что с возрастом забеременеть становится все сложнее – овуляции происходят реже, а со временем совсем прекращаются. В таком случае прибегают к стимуляции овуляции гормональными препаратами или донорским яйцеклеткам.
Показания к ЭКО у мужчин
По статистике в ходе обследования пары в 30-40% случаев имеет место нарушение в организме мужчины. Некоторые заболевания, которые приводят к нарушению фертильности у мужчин, также попадают под необходимые показания для предоставления помощи репродуктивной медицины.
Показаниями к ЭКО по полису ОМС в этом случае являются:
- обструктивное бесплодие. Может быть излечено хирургически, но если операция невозможна, не успешна или пациент отказывается от нее, из тестикулярной ткани добывают сперматозоиды, которые и используют для ЭКО;
- нарушения эякуляции, в том числе, ретроградная эякуляция. В этом случае приходится добывать сперматозоиды непосредственно из яичка;
- эректильная дисфункция. Проблема становится показанием для ЭКО, если достичь эрекции не удается при помощи специальных препаратов, терапии или других способов;
- азооспермия (нарушение, в результате которого у мужчины не вырабатываются сперматозоиды). Требует использования донорской спермы для проведения ЭКО;
- высокая вероятность передачи ребенку генетического заболевания. Диагностика, проведенная перед имплантацией, дает возможность выбрать генетически здоровый эмбрион;
- низкое качество спермы (малое количество сперматозоидов, их низкая подвижность, плохая морфология). Если консервативное лечение не эффективно или признано бесперспективным, используется ЭКО.
Более подробно о мужском бесплодии можно узнать здесь.
Проведение ЭКО протокола без показаний – возможно ли?
Многие пары, желающие завести близнецов, интересуются, можно ли проводить ЭКО без показаний по здоровью. Но, как правило, в большинстве клиник при отсутствии показаний процедура ЭКО не проводится, поскольку она связана с определенными рисками для здоровья, пусть и минимальными.
В случае любой из описанных проблем всегда вначале предпринимается попытка вылечить заболевание. И только длительное отсутствие результатов дает возможность говорить об ЭКО. Бесплодие у пары требует постоянного взаимодействия с лечащим врачом, множества обследований и диагностических мероприятий. А главное – веры в успех и душевных сил.
Заключительное, короткое видео о показаниях для проведения ЭКО для обоих партнеров:
Напишите в комментариях, какие показания были выявлены у вас. Какое лечение вам назначили? Поставьте оценку статье с помощью звездочек, делитесь ей в социальных сетях с друзьями. Спасибо за посещение, крепкого вам здоровья!
Современные технологии и развитие науки позволяют если не излечить бесплодие, то завести ребенка с таким диагнозом. Причин невозможности забеременеть в естественных условиях бывает огромное множество. Все чаще и чаще используется экстракорпоральное оплодотворение, которое достаточно дорого стоит. Не каждая пара может себе позволить такую процедуру, да и проводится она не во всех городах. С этой целью Министерство здравоохранения создало программу бесплатного проведения ЭКО по ОМС. В данной статье мы рассмотрим показания к ЭКО. Также будет рассказано о процессе его проведения и особенностях подготовки.
Наиболее распространенные показания для ЭКО у женщин

Причина бесплодия пары может крыться как в мужском организме, так и в женском. Поэтому было бы логично разбить все причины на де группы. В первую очередь мы рассмотрим показания к ЭКО у женщин. К ним относится следующее:
- Эндокринное бесплодие. Это нарушение в процессе овуляции, которое является наиболее актуальной причиной невозможности забеременеть. Эндокринное бесплодие сопровождается ановуляцией, то есть нарушением в менструальном цикле, которое приводит к невозможности созревания яйцеклетки и выхода ее из фолликула. При этом длительность цикла не отличается от здорового. В результате отклонений нарушается выработка гормона прогестерона, что приводит к невозможности забеременеть или выкидышам. Излечение эндокринного бесплодия заключается в приеме гормональных препаратов, стимулирующих овуляцию. Если в течение 6 месяцев результат не будет достигнут, то ановуляция становится показанием к ЭКО. После процедуры большинство женщин с таким диагнозом смогли забеременеть и родить ребенка. Все дело в препаратах, стимулирующих суперовуляцию.
- Трубно-перитонеальное бесплодие является вторым по распространенности показанием к ЭКО. В результате развития такой болезни появляются спайки в органах малого таза, что приводит к невозможности маточных труб правильно функционировать. По ним оплодотворенная яйцеклетка не может проходить. К этой же категории показаний относятся слабые сокращения труб, из-за которых клетка не достигает матки. Эта патология может возникнуть в результате инфекционных заболеваний в области живота, внематочной беременности, воспаления маточных труб и яичников, послеоперационных осложнений или хирургических вмешательств. С помощью ЭКО данная проблема решается.
- Эндометриоз в тяжелой форме не менее распространенное показание к ЭКО, в ходе которого внутренний слой матки растет весьма активно и начинает выходить за ее пределы. Опасность заболевания кроется в том, что оно протекает безболезненно и может даже не чувствоваться женщиной. Лечение болезни проводится либо с помощью терапии (с применением гормонов), либо операбельным путем. Если предыдущие варианты не принесли результатов, прибегают к помощи ЭКО.
Иные показания, касающиеся женщин

В медицине существует ряд факторов, которые сказываются на возможности женщины забеременеть, но редко встречаются на практике. Именно их мы сейчас и рассмотрим.
- Синдром поликистозных яичников является показанием к ЭКО. Он встречается не так часто. Заболевание приводит к нарушению работы яичников. Зачастую при этом уровень мужских гормонов повышается в разы. Это приводит к таким видимым признакам, как облысение, акне, отсутствие менструаций, ожирение. Лечение начинается в первую очередь с терапии, стимулирующей овуляцию. Если она не принесла результатов, проводится ЭКО.
- Неясный генез в последнее время стал официальным показанием к применению ЭКО. Сопровождается благополучием обоих супругов и возможности забеременеть, но несмотря на это, все попытки закачиваются неуспехом. Таких случаев не более 5%, так как современные технологии позволяют определить причину бесплодия.
- Иммунологическое бесплодие встречается очень редко и сопровождается появлением и развитием антиспермальных тел. Они могут появиться как у мужчины, так и у женщины. Они наносят удар по сперматозоидам, прикрепляясь к их хвостовой части и не давая проникнуть в яйцеклетку. Причины такого бесплодия мало известны, поэтому в первую очередь женщине опять же предлагается пройти курс терапии с гормонами. Вторым этапом является проведение ЭКО.
- Возрастной фактор является показанием к ЭКО, которое все чаще встречается в последние годы. Чем женщина становится старше, тем медленнее протекают процессы в ее организме, и это касается не только овуляции. В результате этого могут возникать проблемы с зачатием ребенка. Многие женщины используют «программу отсроченного материнства», которая предполагает изъятие в девушки в возрасте примерно 20 лет нескольких созревших клеток. Они хранятся в замороженном виде много лет. В любое удобное для пациентки время она может провести процедуру ЭКО со своими же клетками.
Патологии спермы как показания для ЭКО

Проблемы с зачатием ребенка могут возникнуть в любой паре, в таком случае обследоваться необходимо обоим партнерам. Ведь существует и ряд показаний к ЭКО у мужчин. Рассмотрим подробно патологии спермы, какими они бывают:
- Олигозооспермия, которая подразумевает понижение количества сперматозоидов в сперме.
- Тератозооспермия, когда в сперме есть большое количество деформированных клеток с коротким хвостиком, нарушениями в головке, строении. Могут встречаться сперматозоиды с двумя головками, они не способны оплодотворить клетку женщины.
- Астенозооспермия весьма распространена и заключается в пониженной скорости сперматозоидов. Тяжелая стадия ее называется акиноспермией, когда клетки совершенно потеряли способность двигаться. Такие патологии зачастую образуются в результате чрезмерного употребления алкоголя, табака.
- Гипоспермия заключается в выделении маленького количества спермы в результате полового акта. Если количество материала не превышает 2 мл, это говорит о заболевании.
- Существует даже некроспермия, при которой в сперме больше мертвых сперматозоидов, чем живых.
- Полиспермия подразумевает существенное увеличение количества выделяемой спермы и мужских клеток в ней. В таком случае клеток много, но они не могут оплодотворить яйцеклетку — их проникающая способность существенно снижается.
- Пиоспермия — форма патологии, при которой в сперме есть гной. Это, как правило, следствие различных заболеваний.
- Азооспермия — болезнь, при которой в сперме нет сперматозоидов.
- Аспермия — состояние, при котором отсутствует сперма вообще.
Все эти патологические состояния являются показаниями для проведения ЭКО.
Иные показания для мужчин
Существует еще две причины, которые приводят к мужскому бесплодию. Рассмотрим их более подробно:
- Варикоцеле, которое подразумевает варикозное расширение вен яичка или семенного канала. Эта причина встречается в 40% случаев бесплодия мужчин. Расширение вен приводит к повышению температуры и созданию неблагоприятных условий для выработки сперматозоидов. В большинстве случаев это лечится путем проведения операции. Если она не принесла положительных результатов, болезнь становится показанием к проведению ЭКО.
- Иммунологическое бесплодие дублирует одноименный вид, касающийся женского бесплодия. В организме мужчины формируются антиспермальные тела. Они могут возникнуть в результате травмы, расширения вен, наследственной предрасположенности.
Показания для обоих супругов
Какие-либо генетические заболевания и аномалии являются показаниями к протоколам ЭКО. Помимо этого проводится предимплантационная диагностика, которая позволяет выявить аномалии и заболевания. Показаниями являются не только классические причины бесплодия, описанные выше, но и следующие ситуации:
- Нарушения на генетическом уровне.
- Возраст супругов более 35 лет.
- Хронические заболевания, приводящие к бесплодию.
- Замершие беременности в клинической истории женщины.
- Неспособность выносить ребенка.
Проведение предимплантационной диагностики позволяет сформировать результаты и данные о здоровье женщины и мужчины, которые помогут повысить шансы на благополучное ЭКО.
Бесплатное ЭКО
На территории России действует Приказ Министерства здравоохранения № 107н, который регламентирует порядок и основания проведения бесплатного ЭКО. Закон говорит, что женщина и мужчина, которые как состоят, так и не состоят в браке, могут воспользоваться правом на проведение бесплатного экстракорпорального оплодотворения. Женщина, которая является одинокой, также может воспользоваться этим правом.
Какие показания для ЭКО устанавливает закон?
- Бесплодие, попытки лечения которого не увенчались успехом. Не важно какова причина и форма невозможности иметь ребенка.
- Заболевания, при которых беременность не может наступить самостоятельно, необходимо ЭКО.
Отбор пациентов
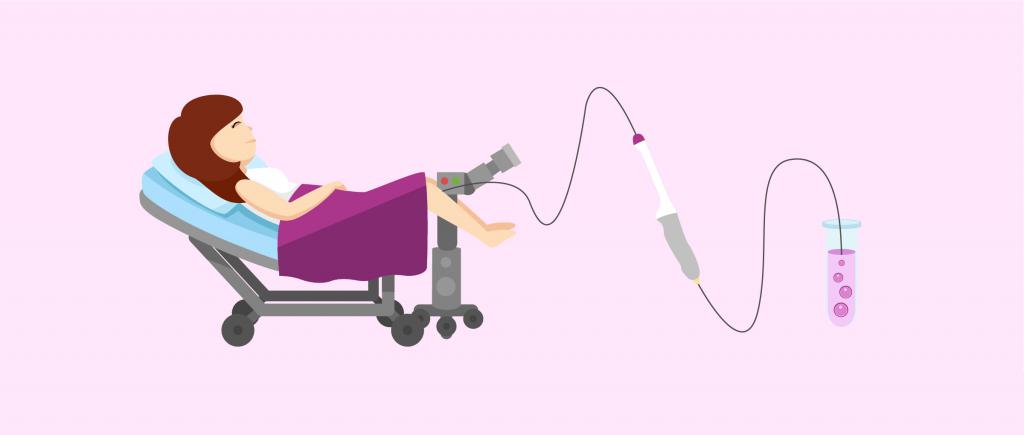
Первым делом определяется причина бесплодия и показания для ЭКО по ОМС. В рамках этого этапа оценивается эндокринное состояние пациентов, а также овуляторный статус женщины. Оценивается проходимость труб и способность органов малого таза правильно функционировать. Обследуется эндометрий, его толщина, размеры и границы. Исследуется сперма мужчины на выявление патологий. Также оба супруга (сожителя) обследуются на наличие инфекций. Таким образом вычисляется причина, по которой пара не может иметь детей, и ставится заключение о показаниях для ЭКО по ОМС. Длительность этого этапа колеблется от 3 до 6 месяцев. После этого проводятся следующие действия:
- На втором этапе врач выявляет возможность излечить проблему, применяются различные виды терапии, оказывается разного рода помощь. В этом случае длительность этапа может затянуться до 12 месяцев.
- Непосредственно перед процедурой проводится полное обследование мужчины и женщины. Кровь исследуется на антитела к вирусу иммунодефицита человека, герпеса, молекулярное исследование на цитомегаловирус, хламидии, микоплазму, уреаплазму, трепонему.
- Женщины сдают еще дополнительные исследования — общий анализ крови, биохимический анализ, общий анализ мочи, проходят флюорографию, ЭКГ, исследуются мазки из влагалища. Также требуется определение антител к краснухе, цитология шейки матки, консультация у терапевта.
- Женщинам после 35 лет назначают маммографию, а до 35 лет проводится УЗИ молочных желез.
- У мужчин проводится исследование спермы.
- Если есть заболевания органов малого таза, то проводится их лечение.
- При наличии отдельных видов патологий назначаются консультации у специалистов разных направлений.
Проведение базовой программы ЭКО
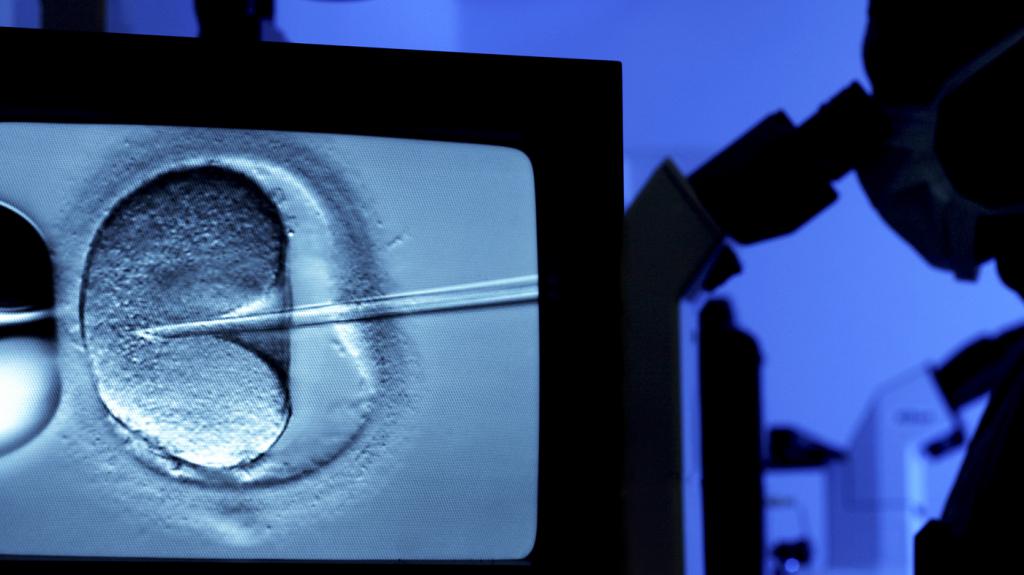
Закон подробно регламентирует не только показания к ЭКО по полису, но и порядок проведению процедуры, который ничем не отличается от платной процедуры. Этапы работы:
- Стимуляция суперовуляции — первый этап работы, который подразумевает прием женщиной препаратов из группы менотропинов, гонадотропинов. Они способны значительно повысить работоспособность яичников и вместо одной яйцеклетки выработать много. Количество зависит от индивидуальных показаний и вида протокола. Все это обговаривается с врачом на стадии подготовки. Дозировка и реакция организма женщины отслеживается в табличной форме, в зависимости от чего корректируется порядок проведения процедуры.
- Пункция яйцеклеток из организма пациентки. С помощью трансвагинальной техники из яичника забираются все яйцеклетки, которые созрели. На данном этапе используют обезболивание, поэтому во время процедуры обязательно присутствие анестезиолога.
- В искусственных условиях, приближенных к естественным, обеспечивается слияние женской и мужской клеток, в результате чего происходит оплодотворение в пробирке.
- Культивирование эмбрионов подразумевает процесс отбора специалистом-эмбриологом самых сильных оплодотворенных клеток. Они выращиваются в искусственных условиях.
- Последним этапом является подсаживание оплодотворенных клеток в полость матки. За одну процедуру не рекомендуется пересаживать более 2 эмбрионов. Если пациентка хочет подсадить 3 эмбриона, то она дает на это письменное согласие.
- Через 12-14 дней проверяется факт наступления беременности.
Ограничения к применению ЭКО
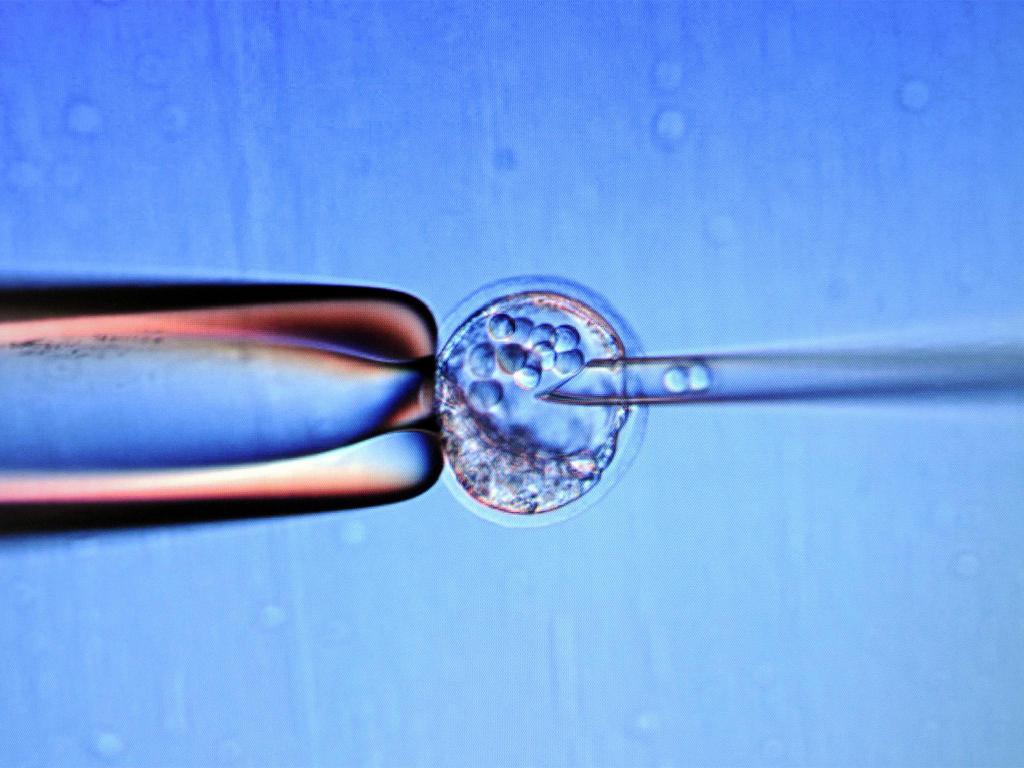
ЭКО по медицинским показаниям, как и любая другая процедура, обладает своими ограничениями и противопоказаниями. Ограничениями к применению ЭКО являются:
- Уменьшение овариального резерва, который выявляется на стадии подготовки к проведению процедуры с помощью УЗИ или результатов крови на антимюллеровы гормоны. Овариальный резерв — это заложенный еще до рождения у женщины показатель запаса яйцеклеток в яичнике.
- Состояния пациентов, при которых более эффективным было бы использование других программ, например, оплодотворение с помощью донорских клеток, консервированных клеток, суррогатное материнство.
- Заболевания, связанные с полом. У женщин это гемофилия, мышечная дистрофия и другое. В таком случае перед проведением ЭКО пациенты направляются к специалисту генетику.
Противопоказания к проведению ЭКО
Закон устанавливает целый спектр и показаний, и противопоказаний ЭКО. Если первое мы разобрали подробно ранее, то противопоказания перечислим сейчас:
- Инфекционные или паразитарные заболевания. К ним относятся разнообразные формы туберкулеза, вирусный гепатит во всех формах проявления. Также болезнь, которая вызывается иммунодефицитом человека, сифилис у мужчины или женщины. Такое противопоказание актуально до момента излечения.
- Новообразования. Сюда включаются злокачественные новообразования в любом месте. Доброкачественные образования, которые поражают матку или яичники также являются противопоказанием к ЭКО.
- Заболевания крови и кроветворных органов. Сюда входят острые формы лейкоза, апластическая анемия, острые формы гемолитической анемии, хронический миелолейкоз, лимфомы с высокими рисками и многое другое. Полный перечень заболеваний вы можете увидеть в Приложении № 2 к Приказу.
- Болезни эндокринной системы и нарушение обмена веществ. Сюда входят сахарный диабет с почечной недостаточностью, либо состояние после трансплантации почки или же прогрессирующая ретинопатия. Кроме этих форм диабета в противопоказания входят гиперпаратиреоз.
- Психические расстройства являются серьезными противопоказаниями. Это психозы, слабоумие, наследственные дегенеративные расстройства, аффективные расстройства и заболевания, вызванные приемом психоактивных веществ.
- Болезни нервной системы, связанные с выраженными психическими и двигательными расстройствами.
- Болезни системы кровообращения, различные виды пороков сердца, кардиомиопатия, болезнь Аэрза, последствия легочной гепертензии, разного рода заболевания сосудов, гипертоническая болезнь.
- Болезни органов дыхания.
- Поражения органов пищеварения.
- Заболевания мочеполовой системы.
- Врожденные нарушения в развитии.
- Патологии в костной, мышечной и соединительной ткани.
- Осложнения в предыдущей беременности и родах.
- Отравления и травмы, исходящие от внешних причин.
Все эти противопоказания диагностируются врачом на стадии подготовки, в результате чего используются другие программы, подходящие для каждого конкретного случая.

Городской Центр лечения бесплодия был создан в 2013 году при отделении вспомогательных репродуктивных технологий Мариинской больницы для координации между пациентами, женскими консультациями, выдающими направления на ЭКО, и для оформления направлений в выбранную пациенткой клинику для преодоления бесплодия в системе обязательного медицинского страхования (ОМС). Его главная задача — отслеживание процесса лечения: приход в выбранную клинику, начало цикла лечения, пункции фолликулов, перенос эмбрионов и главное — отслеживание результатов лечения вплоть до родов.
— Да, пока на 1600 циклов экстракорпорального оплодотворения в женских консультациях получили направления только 262 женщины. И эта цифра явно не отражает потребности.
— Женские консультации не хотят направлять своих пациенток или к ним не обращаются за помощью в преодолении бесплодия? И почему только женские консультации имеют право давать направление на ЭКО?
— ЭКО впервые вошло в систему ОМС, а координировать работу комитету по здравоохранению и Терфонду ОМС проще с подведомственными учреждениями, поэтому ставку сделали на женские консультации. Но, похоже, они перегружены беременными, а также страдающими разными заболеваниями, и не понимают или не хотят понимать, что от них требуется. Пальцев одной руки хватает, чтобы посчитать те женские консультации, которые реально и качественно работают с нами, направляя женщин на ЭКО.
Поэтому сейчас принято решение, в соответствии с которым женщина может получить направление на ЭКО в любой медицинской организации, работающей в системе ОМС по гинекологии. Она сдает все анализы, получает документы (решение комиссии клиники за подписью главного врача и заключение о наличии трубноперинатониального фактора, а также направление в Городской центр лечения бесплодия), приходит к нам и выбирает одну из 11 клиник, в которой хочет лечиться.
— Еще недавно по европейской статистике считалось, что в ЭКО нуждается 1 тысяча женщин на 1 миллион населения (сейчас – 2 тысячи на 1 миллион населения). Исходя из, по сути, устаревших расчетов, в Петербурге необходимо делать 5 тысяч ЭКО. По, опять же, по европейской статистике, у 30% бездетных пар причина бесплодия – женский, трубноперитонеальный фактор. Из этих цифр мы и исходили.
— Случалось ли так, что к вам направляли женщин, которым ЭКО вообще не показано?
— ЭКО не является методом лечения какого-то отдельного вида бесплодия – для всех это самый эффективный метод. Другое дело, что в рамках ОМС Минздрав предложил делать только классическое ЭКО, без ИКСИ (процедуры, при которой можно исключить опасность неоплодотворения яйцеклетки). И если к нам обращаются пары с так называемым смешанным фактором или мужским фактором бесплодия, мы объясняем, что они могут получить возможность преодолеть свою проблему за государственный счет в федеральных учреждениях (их в Петербурге четыре) по квотам на ВМП.
— С получением этот вида помощи по федеральной квоте, кстати, все гораздо проще, такого бюрократизма и количества анализов и справок они не требуют.
— Что касается медицинской документации, то она регламентирована Минздравом и одинакова для всех учреждений – и тех, что работают в ОМС, и тех, что финансируются в рамках программы ВМП. Чтобы получить направление на ЭКО, женщине необходимо иметь справку, подтверждающую наличие трубного фактора, и результаты спермограммы мужа. Остальные исследования требуются, как всем планирующим беременность или уже беременным: не для того, чтобы определить – делать или не делать ЭКО, а чтобы выяснить – нет ли проблем со здоровьем, которые смогут препятствовать вынашиванию беременности или рождению здорового ребенка.
— Почему вы сами не можете предложить эту услугу?
— Городской центр с юридической точки зрения является структурным подразделением больницы и финансируется, кстати, тоже из бюджета больницы. А стационар не может выставлять счет за амбулаторную помощь.
— Несмотря на затраты больницы, она все равно с созданием Городского центра получила большие преимущества – едва ли не половина женщин, обратившихся в центр, остались именно у вас. Что вызывает у многих удивление: почему в федеральные клиники очередь на квоты по ВМП – от 1000 человек, а по ОМС – 10 желающих не наберется.
Мы и сами видим, что получился существенный перекос, чтобы его не было, хотим географически разделить Городской центр и отделение репродуктивной медицины. Для этого оборудуем помещение на 1-м этаже главного корпуса больницы (отделение находится на 4-м).
А большая очередь в федеральные клиники объясняется тем, что, во-первых, они принимают жителей всех субъектов Федерации. Во-вторых, женщины страхуются и становятся в очередь в несколько федеральных центров. Более того, беременеют в одном центре, но от квоты в другом не отказываются – вдруг что-то пойдет не так. Это издержки нашей системы, в которой нет единой базы данных. Ее нужно создавать, потому что до 2015 года ЭКО полностью перейдет в ОМС, а у наших федеральных клиник число иногородних пациентов сократится – практически во всех регионах страны, например, в Архангельске, Мурманске, скоро откроются собственные центры ЭКО.
— Когда у СМИ возникли вопросы о неравномерном распределении госзадания на ЭКО между клиниками, в Терфонде говорили, что возможно его перераспределение, в случае если в одни клиники пациентки пойдут, а в другие нет. Мариинская больница, похоже, единственный претендент на увеличение числа циклов?
— Какие это проблемы?
Единственный выход из этой ситуации — разработать собственные стандарты по ведению периода после переноса эмбриона и до диагностики беременности или ее отсутствия в центре, в котором выполнен цикл ЭКО.
Кроме того, медико-экономический стандарт (МЭС), по которому цикл считается завершенным только переносом эмбриона, вообще не всегда можно выполнить, потому что не все женщины доходят до этого этапа (например, женщины с низким уровнем антимюллерова гормона), и тогда клиника может не получить средств за выполненную работу. Хотя по минздравовским стандартам перенос эмбрионов составляет 90% из 100%, то есть, отсутствие переноса в 10% случаев узаконено, сейчас это никак не регулируется. И если нет переноса, то лечение не оплачивается из фонда ОМС, несмотря на то, что клиники выполнили самую дорогую часть программы ЭКО — стимуляцию и пункцию.
— В соответствии с результатами этого года, будут выбираться клиники для выполнения ЭКО в будущем году. Основной критерий выбора – наступление беременности. Но этот результат зависит в первую очередь от общего состояние здоровья женщины и состояния ее репродуктивной системы. Будет ли это учитываться?
Но несмотря на то, что в медицине все имеют равные права на определенный вид помощи тут, на мой взгляд, Минздрав должен принять решение об ограничении показаний для ЭКО. Скажем, я предлагал не брать женщин с низким овулярным резервом в программу ОМС, потому что у большинства из них мы не получим яйцеклетки, а значит, даже не дойдем до этапа переноса в течение года, на который запланированы расходы на его выполнение. Это женщины с низким уровнем антимюллерова гормона, во всем мире для них разрабатываются индивидуальные протоколы, их не лечат по МЭСам.
В мире общепризнано, что самый результативный возраст для ЭКО до 38-39 лет, а дальше его эффективность падает, в том числе потому что снижается уровень антимюллерова гормона, заканчиваются яйцеклетки, не имеющие генетических проблем, поэтому возрастные границы для ЭКО тоже нужны.
— Это те женщины, для которых в том числе, была создана программа ВРТ донорство ооцитов (яйцеклеток)?
— Людям свойственно надеяться. Но почему никто не объясняет им, что стимуляция яичников – вовсе не безобидная процедура для здоровья женщины. Она чревата опасным синдромом гиперстимуляции. Как справляются с ним клиники, участвующие в программе ОМС, и может ли получить помощь женщина с таким диагнозом по полису ОМС?
— В ходе процедуры ЭКО врач должен достичь контролируемой овулярной гиперстимуляции. Но есть женщины, у которых закладываемых фолликулов на начало овуляции больше, чем среднестатистическое количество: у них – высокий риск развития неконтролируемой гиперстимуляции. Статистика в мире ведется по тяжелым формам синдрома гиперстимуляции — она случается вне зависимости от уровня клиники и квалификации врача — 1 процент от всех проведенных циклов. Этот синдром не столько страшен для общего состояния здоровья, сколько есть опасность столкнуться с незнанием врачей этой патологии, а значит, и неправильным лечением.
Высокий риск развития синдрома гиперстимуляции – у женщин с высоким показателем антимюллерова гормона. То есть, его маленькие показатели — это недостаточный ответ организма на стимуляцию яичников, высокие — избыточный ответ, при котором риск развития синдрома гиперстимуляции слишком велик. Существует эффективный способ избежать синдрома — не пересаживать полученные эмбрионы сразу после стимуляции, а заморозить их и пересадить позже.
Но тут — вопрос фонду, который оплачивает процедуру в соответствии с МЭСами. 1-й этап процедуры — стимуляция, пункция проведены, получены эмбрионы. Их надо заморозить в криобанке и ждать. Между получением эмбрионов и пересадкой — заморозка эмбрионов, хранение в криобанке и разморозка, которые МЭСами не предусмотрены, а значит и не оплачиваются.
Если все же избежать синдрома не удалось, и женщина обращается к врачу, который делал ей ЭКО, врач дает направление в клинику, где с этой патологией могут справиться. К счастью, в Петербурге достаточно учреждений, в том числе в системе ОМС, в которых знают, что делать с этим диагнозом. Как правило, это стационары, в которых есть отделения, где делают ЭКО.
— Странно, почему в МЭСах нет хранения эмбрионов в криобанке, хотя бы на период действия программы (год). Получается, что при разрешенных двух попытках в год (а в случае неудачи можно участвовать в программе и в следующем году), если после первой попытки беременность не наступила, женщине снова надо делать стимуляцию яичников и пункцию? Использование замороженных эмбрионов для нее безопаснее, а для государства – дешевле.
— Да, самое дорогое в ЭКО это стимуляция, пункция и получение эмбрионов, как правило, их получают несколько, а пересаживаются максимум два. Криопрограмма позволяет при неудачной попытке использовать полученные замороженные эмбрионы. Но по федеральному законодательству замораживание-размораживание эмбрионов и хранение в стандарты ЭКО не включены.
— Нестыковок и вопросов в механизме выполнения ЭКО в рамках ОМС у врачей, похоже, не меньше, чем у пациентов. Значит ли это, что не все запланированные 1600 циклов ЭКО будут выполнены?
— Вопросы должны разрешиться, потому что, скорее всего, МЭСы будут переписываться к 2014 году в соответствии с потребностями, выявляющимися в ходе работы. Потому что ЭКО должно еще до 2015 года перейти полностью в систему ОМС из программы ВМП. И тут возникнут и другие вопросы, которые уже обозначились: трубный фактор — только женская патология, но для оплодотворения яйцеклетки нужны сперматозоиды – уже возникает проблема с оплатой из фонда ОМС спермограммы, анализов на инфекционные заболевания мужчины, поскольку лечим мы женщину. Дальше будет еще интереснее, когда в систему ОМС перейдет лечение бесплодия с мужским фактором, при котором женщина в паре здорова. Пациент — мужчина, а лечить-то (выполнять медицинские процедуры) мы будем женщину!
Но все эти организационные проблемы не должны наших пациентов беспокоить, потому что необходимую помощь они в любом случае получат. Главное — донести до них эту информацию и объяснить врачам первичного звена, как важно, чтобы они занимались направлением бесплодных женщин на ЭКО.
