На мужской фактор бесплодия (полный и сочетанный) приходится около 50%. Результаты вспомогательных репродуктивных технологий зависят от качества спермы и возраста партнерши. Возможность стать отцом для пациентов, страдающих необструктивной азооспермией, чаще — ИКСИ с предварительной биопсией спермы, при обструктивной азооспермии возможно выполнение реконструктивных операций при мужском бесплодии. Если беременность у партнерши в естественном цикле не наступает, прибегают к цитоплазматической инъекцией сперматозоида в яйцеклетку.
Азооспермия – отсутствие в эякуляте сперматозоидов.
Перед выполнением любой реконструктивной операции врач оценивают возможность получения сперматозоидов с помощью биопсии и/или исследования гормонального профиля мужчины:
• тестостерона;
• ЛГ;
• ФСГ;
• ингибина В.
Если при диагностической манипуляции получено достаточное количество жизнеспособных сперматозоидов, то шансы на успешность реконструктивной операции при бесплодии высоки.
Операции при мужском бесплодии
Существует несколько типов операций при мужском бесплодии, некоторые из них не избавляют от диагноза, их цель — получение мужских половых клеток, другие — реконструктивные — в случае успеха полностью снимают диагноз, так как оплодотворение происходит в естественных условиях.
К операциям при мужском бесплодии относят:
• MESA;
• PESA;
• TESA;
• TESE;
• вазовазостомия;
• сперматоцелэктомия;
• вазоэпидидимостомия;
• трансуретральная резекция эякуляторных протоков (TURED);
• орхопексия при крипторхизме;
• операции по поводу варикоцеле — варикозного расширения вен семенного канатика.
Биопсия яичка — диагностический метод для оценки сперматогенеза, который помогает установить причину азооспермии. Во время операции при подозрении на онкологический процесс выполняют забор материала для цитологического исследования, так как риск рака яичка у мужчин с азооспермией выше в 20 раз.
Образцы для оценки могут быть получены с помощью открытой биопсии, игольной биопсии или тонкоигольной аспирации, но, по мнению многих специалистов. предпочтительнее открытый способ.
Биопсию выполняют до реконструктивного вмешательства, а не с вазоэпидидимостомией.
Показания к биопсии яичка при бесплодии у мужчин
Биопсия яичка показана, если в сперме отсутствуют мужские половые клетки, при нормальном размере яичек и с нормальным уровнем ФСГ сыворотки крови. При данных условиях возможно проведение дифференциальной диагностики между обструктивной (есть препятствие к выбросу семени) и необструктивной азооспермией (сперматогенез отсутствует из-за гормональных, генетических и других причин).
Хорошие результаты в наступлении беременности у партнерши с помощью только семенниковой спермы расширили показания к биопсии от диагностичесих до диагностическо-терапевтических.
Даже мужчины с повышенным уровнем ФСГ и маленькими яичками (подтвержденный гипогонадизм) могут иметь качественную зрелую сперму непосредственно в тестикулах. Эти сперматозоиды можно извлечь с помощью одного из вида биопсии и использовать для ЭКО методом ИКСИ.
Считается оптимальным исследовать несколько образцов различной ткани с разных участков, что увеличивает шанс на получение сперматозоидов.
Во время исследования возможно мужские половые клетки подвергнуть криоконсервации.
Диагностическая биопсия выполняется с обеих сторон, не зависимо от различия размеров яичек.
| Преимущества | Недостатки | |
| MESA (микрохирургическая эпидидимальная аспирация спермы | Микрохирургическая процедура позволяет снизить частоту осложнений.
У эпидидимальной спермы лучше подвижность, чем у спермы, полученной из яичка. Большое количество спермы можно получить за один раз и сохранить с помощью криоконсервации. |
Требуется анестезия и микрохирургические навыки.
Не проводят при необструктивной азооспермии. |
| PESA (чрескожная эпидидимальная аспирация спермы | Микрохирургические навыки не требуются.
У спермы, полученной из придатка, лучше подвижность, чем у выделенной из яичка. |
Осложнения включают гематому, боль, травматизацию сосудов и структур.
Переменный успех в получении сперматозоидов. Меньшее количество сперматозоидов. Не показано при необструктивной азооспермии |
| TESA (чрескожная яичковая аспирация спермы | Микрохирургические навыки не требуются.
Может использоваться при обструктивной азооспермии. |
Незрелые яичковые сперматозоиды.
Небольшое количество спермы. Плохие результаты при необструктивной азооспермии. Осложнения включают гематому, боль, повреждение сосудов. |
| TESE (извлечение спермы из биопсированной ткани яичка с помощью открытого вмешательства) | Низкий риск осложнений при микрохирургическом вмешательстве.
Предпочтительный метод для необструктивной азооспермии. | Требуется анестезия и микрохирургические навыки. |
Открытая биопсия
Открытая биопсия — золотой стандарт, так как позволяет выполнить точную диагностику и получить сперматозоиды для ЭКО. Вмешательство может быть выполнено с использованием общей, спинальной или местной анестезии. По данным исследований, во время проведения местного обезболивания (блокады семенного канатика), в 5 % есть риск случайного повреждения тестикулярной ткани.
При проведении биопсии яичка хирург должен изъять подходящий образец ткани, избежать травматизации эпидидимиса и сосудов яичек. Открытая биопсия под микроскопическом увеличением удовлетворяет эти требования.
Чрескожная биопсия яичка
Чрескожную биопсию яичка выполняют с помощью 14-калибровочного биопсийного пистолета, используемого для биопсии предстательной железы. Манипуляция производится вслепую и может привести к непреднамеренному повреждению придатка или яичковой артерии.
Этот способ не подходит, когда предыдущее вмешательство привело к рубцеванию и нарушило нормальную анатомию. Диагностические образцы, полученные таким способом, часто содержат ткани с плохо сохранившейся архитектоникой. Для местной анестезии выполняют блокаду семенного канатика для уменьшения боли. Чрескожная биопсия наиболее полезна для получения мужских клеток у мужчин с обструктивной азооспермией и сохраненным сперматогенезом, которые в дальнейшем будут использованы для ИКСИ.
Чрескожная тестикулярная аспирация
Аспирация яичек, выполняемая иглой 23-го калибра, считается менее инвазивной и болезненной, чем чрескожная биопсия. С помощью данной манипуляции можно получить материал, который позволит оценить степень созревания сперматозоидов и их подвижность.
Полученные мужские клетки путем чрескожной биопсии яичка можно использовать для ЭКО с ИКСИ, в том случае, если их не удалось выделить из придатка.
Вазовазостомия
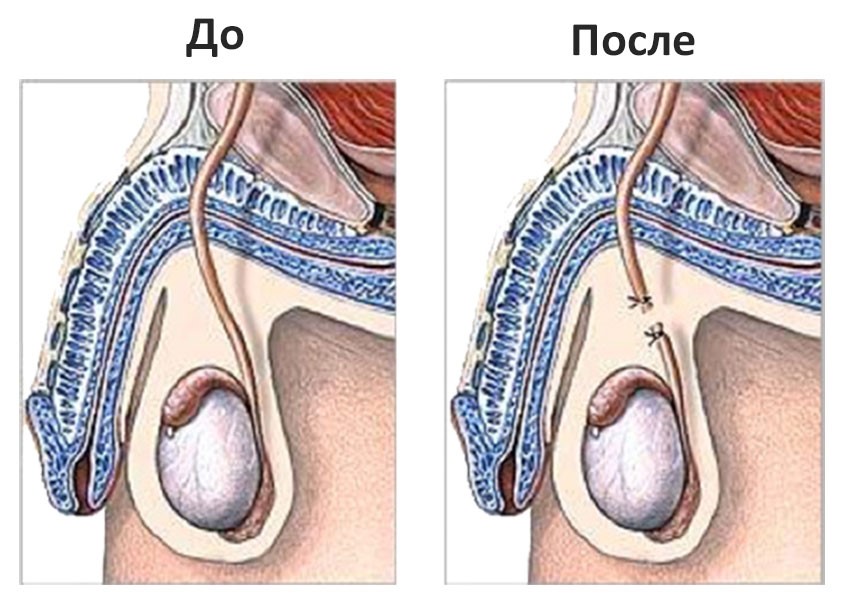
Вазовазостомия — обратная операция вазэктомии, которую используют некоторые мужчины в качестве способа контрацепции. В мире ежегодно выполняется более 500 000 подобных вмешательств; кроме этого, обструктивная азооспермия развивается после ятрогенного повреждения семявыносящих протоков, например, после выполнения хирургического вмешательства по поводу паховой грыжи.
Согласно статистике, 2-6 % мужчин испытывают необходимость в восстановлении фертильности из-за нарушения проходимости семявыносящего протока.
Важно! Перед предполагаемой операцией сперматогенез должен быть сохранен. В других случаях рекомендовано выполнение биопсии.
В настоящее время практически не используют немикрохирургическую вазовазостомию, так как результативность ее ниже, чем при других способах операции: микрохирургической однорядной вазовазостомии и микрохирургической микроточечной многорядной.
Физический осмотр включает пальпацию наружных половых органов и предстательной железы. Обращают внимание на историю заболевания: в прогностическом плане лучше, если у пациента уже есть дети, а азооспермия появилась вторично, например, в результате перенесенной венерической инфекции.
Небольшие и/или мягкие яички часто свидетельствуют о нарушенном сперматогенезе, вероятность положительного результата уменьшается. Неоднородный при пальпации придаток свидетельствует о патологических процессах, приведших к обструкции, для чего выполняют вазоэпидидимостомию.
Гидроцеле часто ассоциируется со вторичной эпидидимальной обструкцией, поэтому перед выполнением операции по поводу водянки нужно помнить о возможной вазоэпидидимостомии.
Операция по поводу сперматогранулемы
Гранулема в яичковом конце придатка предполагает, что сперматозоиды вырабатываются, прогноз благоприятный и не зависит от времени выполнения вазэктомии. В некоторых случаях при выполнении вазэктомии развивается фиброз или происходит разрыв протока. Рубцы от предыдущей операции в паховой или мошоночной области могут способствовать ятрогенной вазальной или эпидидимальной непроходимости.
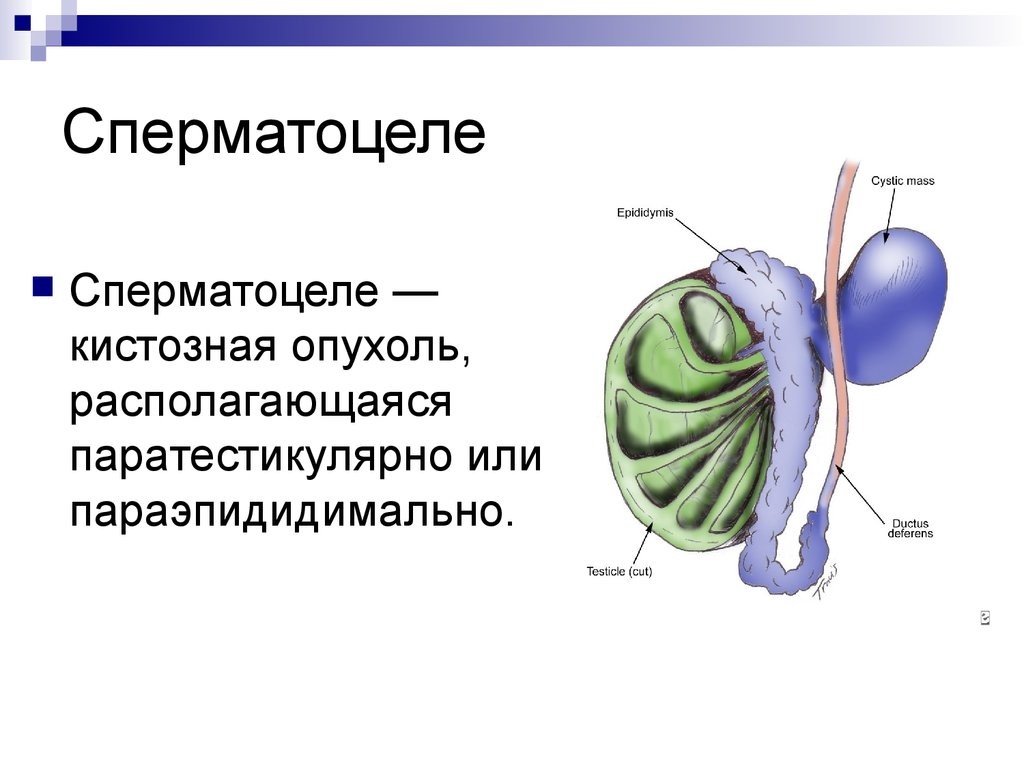
Сперматоцеле может локализоваться в любом отделе эпидидимиса. Патология достаточно распространена, возрастает с возрастом и в 30% случаев выявляется случайно при ультразвуковом исследовании мошонки. Каких-либо клинических проявлений нет. Оперативное вмешательство часто осложняется обструкцией.
Сперматоцелэктомия (удаление кисты яичка) показана, если размеры новообразования значительны, или имеет место некупируемый болевой синдром, значительно ухудшающий качество жизни.
Сперматоцеле содержит сперматозоиды. Пункция иглой 30-го калибра и идентификация сперматозоидов в аспирированной жидкости подтверждают диагноз. Застой спермы в семенной кисте иногда приводит к образованию антиспермальных антител, а иссечение сперматоцеле в некоторых случаях может устранить эти антитела.
Вазоэпидидимостомия
Микрохирургические подходы позволяют восстановить проходимость придатков и добиться наступления беременности у партнерши естественным способом. Суть операции в наложении анастомоза (соединения) между семявыносящим протоком и придатком яичка. Микрохирургическая вазоэпидидимостомия — технически самая сложная процедура, результаты во многом зависят от квалификации хирурга.
Основная функция придатков — резервуаров для эякулята — создание благоприятных условий для вызревания сперматозоидов и поддержание необходимого давления, которое способствует попаданию мужских половых клеток в систему семявыносящих протоков.
Рассмотрим показания к вазоэпидидимостомии. Для обструктивной азооспермии, не вызванной вазэктомией, вазоэпидидимостомия показана, если при биопсии яичка подтвержден сперматогенез, а сперма отсутствует без обструкции семявыносящего или эякуляторного протока. Предоперационная оценка идентична описанной для вазовазостомии.
Микрохирургическая вазоэпидидимостомия приводит к появлению сперматозоидов в эякуляте у 50-85% мужчин. Показатели беременности у партнерши выше, чем дистальнее наложен анастамоз в эпидидимисе. Рецидив азооспермии происходит у 25% пациентов в течение 14 месяцев после операции, поэтому рекомендуется криоконсервация сперматозоидов.
Непроходимость семявыбрасывающего протока и трансуретральная резекция
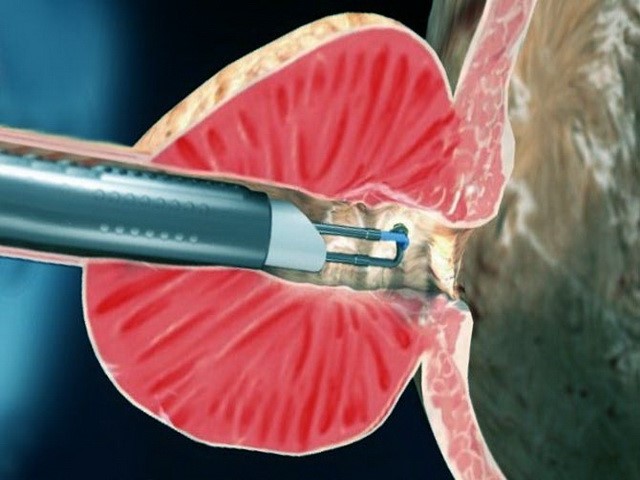
Непроходимость семявыбрасывающего протока часто является врожденной аномалией, которую потенциально можно исправить с помощью трансуретральной резекции. Иногда к данной патологии приводит операции на органах мочеполовой сферы, хронический простатит или кисозное новообразование, за счет внешнего сдавления.
Патологию можно заподозрить при азооспермии, выраженной олиго-и/или астеноспермии с маленьким объемом спермы, пальпируемым семявыносящим протоком, повышенной кислотностью спермы и низким уровнем содержания в ней фруктозы. Если показатели фолликулостимулирующего гормона в норме, а сперматогенез подтвержден с помощью биопсии, ТУР поможет попасть сперматозоидам в уретру.
Срединное кистозное образование, расширение семенных протоков или пузырьков можно диагностировать с помощью трансректального ультразвукового исследования, под контролем которого возможно взять аспират. Если в исследуемом материале обнаружены нормальные сперматозоиды, их подвергают криоконсервации.
Трансуретральная резекция эякуляторных протоков (TURED) выполняется без проведения предыдущей вазографии, поскольку наличие сперматозоидов в семенных пузырьках указывает, что хотя бы один эпидидимис является функционально способным, а проходимость сохранена.
Если в аспирате не обнаружено сперматозоидов, необходима вазография.
Одновременная вазоэпидидимостомия и ТУР имеют низкий уровень результативности. В этой ситуации лучше отказаться от попыток реконструкции и выполнить микрохирургическую эпидидимальную аспирацию сперматозоидов и криоконсервацию для будущего ЭКО / ИКСИ.
Осложнения
Рефлюкс мочи в эякуляторные пути происходит после большинства резекций.
Заброс мочи может привести к острому и хроническому эпидидимиту. Рецидивирующее воспаление придатков часто приводит к эпидидимальной обструкции. Вторичный эпидидимит может развиваться на фоне химическогораздражения мочой. Если патология приобретает хронический и рецидивирующий характер, может потребоваться вазэктомия или даже эпидидимэктомия.
Ретроградная эякуляция — частое осложнение трансуретральных резекций, даже если шейка мочевого пузыря не была травмирована.
Некоторым пациентам помогает Судафед (Sudafed mg, псевдоэфедрина гидрохлорид) 120 за 1,5 часа перед планируемым семяизвержением. Если эякулят не выделился естественным путем, сперматозоиды получают от алкилирования мочи и используют для вспомгательных репродуктивных технологий.
У 50% мужчин с азооспермией происходит увеличение объема спермы и количества сперматозоидов. Если жизнеспособные мужские половые клетки появляются в эякуляте, но качество спермы низкое, рекомендуется ЭКО с ИКСИ, результативность которого около 38,5% за попытку. Из-за возможности серьезных осложнений, TURED должна выполняться только у мужчин с азооспермией, выраженной олигоастеноспермией или у пар, которые отказываются от ЭКО и предупреждены о возможных рисках TURED.
Прочие операции при мужском бесплодии
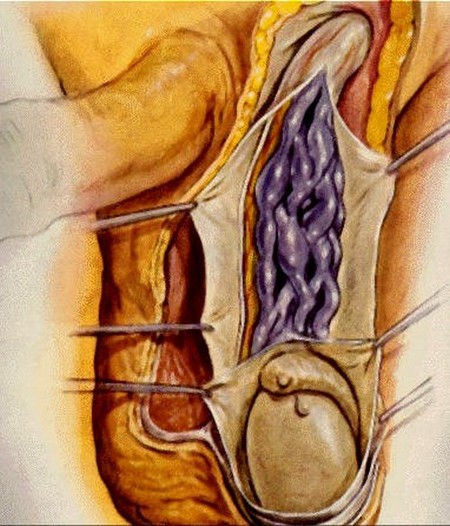
Проводились исследования, которые доказали снижение фертильных свойств эякулята на фоне варикозного расширения вен семенного канатика.
Микрохирургическая варикоцелэктомия, ранее предназначенная только для мужчин с олигоспермией, теперь выполняется и у мужчин с необструктивной азооспермией, что приводит к возвращению сперматогенеза и сперматозоидов в эякулят в более чем 50% случаев. Активная хирургическая тактика позволяет не только улучшить параметры спермограммы, но и предотвращает бесплодие в будущем.
Есть доказательства того, что варикоцеле оказывает отрицательное влияние на функцию клеток Лейдига, из-за чего понижается уровень тестостерона в крови. После операции есть вероятность нормализации гормонального фона, поэтому для некоторых пациентов операция может быть эффективным способом устранить симптоматический андрогенный дефицит.
Двухсторонний крипторхизм сопровождается отсутствием сперматозоидов в эякуляте в 100% случаев. Если в мошонке есть только одно яичко, сохранение фертильной функции вполне возможно.
Орхопексию — операцию по низведению и фиксации яичка — важно выполнить как можно раньше, тогда шансы на нормальный сперматогенез повышаются. Если крипторхизм не был диагностирован до наступления половой зрелости, в случае орхопексии необходимо регулярное самообследование и прохождение ежегодного ультразвукового обследования.
Хирургическое лечение мужского бесплодия и патологий мужской репродуктивной системы представляет небольшой риск для пациентов, но дает шанс на рождение ребенка.
Как можно получить сперматозоиды у неврологических пациентов: электроэякуляция
Мужчины с неврологическими патологиями (ушиб спинного мозга, рассеянный склероз, диабетическая полинейропатия) часто бесплодны из-за отсутствия семяизвержения.
Эякуляцию можно индуцировать у большинства пациентов с помощью вибрационной стимуляции (реже) или электостимуляции (80%), что является безопасным способом для получения спермы, подходящей для ЭКО.
Электростимуляция проводится под общим наркозом, за исключением мужчин с полной травмой спинного мозга, не требующих анестезии.
Сперма попадает в мочевой пузырь, откуда извлекается с помощью катетера и помещается в специальную питательную среду. Перед процедурой мочу выводят, а мочевой пузырь заполняют щелочным раствором, который позволяет сохранить жизнеспособность сперматозоидов.

Заболевания, ведущие к мужскому бесплодию

Все патологии, которые становятся причиной потери фертильности у мужчин, можно разделить на секреторные и обструкционные. В первом случае яички по разным причинам либо не производят необходимое для зачатия количество спермий, либо они недостаточно подвижны, либо имеют критические дефекты в строении (варикоцеле, водянка яичек, крипторхизм, сперматоцеле и др).
При обструкционной форме бесплодия (обструкционная азооспермия) зрелые и производимые в достаточном количестве и качестве сперматозоиды не достигают яйцеклетки из-за физического препятствия на своем пути. И та, и другая форма бесплодия во многих случаях успешно лечится хирургическим путем.
Получить консультацию
Мы круглосуточно готовы ответить на ваши вопросы!
Хирургические операции при мужском бесплодии
Операции при варикоцеле (операция Мармара)
В ходе вмешательства перевязываются расширенные вены. Преимуществом метода Мармара перед другими техниками хирургического лечения варикоцеле является его малая травматичность, высокая эффективность, хороший косметический результат и быстрое восстановление.
Операции при гидроцеле (водянке яичка)
Вмешательство направлено на удаление кистозного образования яичка и его придатков. В нашей клинике для этого используются новейшие оптические микрохирургические установки, максимально снижающие риски повреждения окружающих здоровых тканей.
Операции при обструктивной азооспермии
В ходе хирургической коррекции производится ревизия и реконструкция семявыносящих протоков для устранения физической преграды и восстановления беспрепятственного движения сперматозоидов.
Вмешательство выполняется при необструктивной азооспермии (отсутствии сперматозоидов в эякуляте) и представляет собой микрохирургическую биопсию с целью получения отцовского биоматериала для экстракорпорального оплодотворения (ЭКО).
По индивидуальным показаниям наши хирурги выполняют и другие, в том числе сочетанные операции для восстановления мужской фертильности и лечения сопутствующих патологий.
Остались вопросы?
Нужна дополнительная информация? Не нашли ответ на свой вопрос? Оставьте заявку и наши специалисты проконсультируют Вас.
Проблемы, приводящие к бесплодию, встречаются у большого количества мужчин. Деликатные недуги, которые сильно снижают качество жизни и не дают произвести потомство, могут иметь самые разные причин возникновения. Лечение мужского бесплодия зачастую откладывается в долгий ящик, так как проблема замалчивается пациентом, что только усугубляет ситуацию. Обращение к специалистам поможет выявить причину бесплодия и максимально эффективно справиться с недугом и его последствиями. Запись на консультацию к урологу станет первым шагом на пути к полноценной счастливой семье.
Симптомы бесплодия у мужчин
Неправильная работа мужской репродуктивной системы, в первую очередь, проявляется в ненаступлении желанной беременности при условии регулярных половых контактов. Сопутствовать этому симптому могут и другие признаки, среди которых:
- Отсутствие или малое количество спермы.
- Припухлости в зоне молочных желез.
- Снижение или полное отсутствие полового влечения.
- Тянущие боли в мошонке или выраженная атрофия яичка.
- Частое мочеиспускание, с болью или примесью крови.
Если мужчина замечает любые тревожные сигналы, связанные с мочеполовой системой, это означает что есть необходимость как можно скорее посетить андролога и пройти обследование.
Диагностика
Основные мероприятия, проводимые в процессе постановки диагноза:
- Осмотр и сбор анамнеза. Уролог осматривает гениталии, задает ряд вопросов о врожденных патологиях и хронических проблемах, операциях, травмах. Также важна информация о половом поведении пациента и особенностях его полового развития.
- Проведение спермограммы. Образец спермы в контейнере передается в лабораторию, где производится подсчет сперматозоидов в единице объема, оценивается их подвижность, форма. Также анализ определяет наличие инфекций и других нарушений. Если со спермой проблемы не выявляются, обследование назначается партнерше пациента.
В неоднозначных ситуациях может быть назначено дополнительное обследование, которые включает:
- Гормональные исследования крови. Выработка сперматозоидов напрямую зависит от гормонального баланса в организме. Главным образом на возможность произвести потомство влияет тестостерон.
- УЗИ. Исследуется мошонка, выявляется варикоцеле, новообразования, другие нарушения. Трансректальное исследование проводится при подозрении на блокаду семявыводящих протоков.
- Генетические исследования. Обычно назначаются, если концентрация сперматозоидов крайне мала.
- Анализ мочи после семяизвержения и после эякуляции. Помогает определить, есть ли ретроградная эякуляция.
- Биопсия яичка. Взятие ткани при помощи пункции. Проводится очень редко.
- Функциональные исследования половых клеток. Определяется живучесть, проникающая способность.
Виды мужского бесплодия
Различают три основных вида нарушений. Методы лечения бесплодия у мужчин подбираются в зависимости от его типа.
- Обтурационное бесплодие. Сперматозоиды не могут свободно передвигаться по семявыводящим путям. Это может быть вызвано полной или частичной непроходимостью с одной или двух сторон. Лечение предполагает хирургическое вмешательство. Среди основных причин – врожденные патологии, травмы или последствия заболеваний (воспалительные процессы, туберкулез, сифилис). Рубцы после проведенных ранее операций, опухоли и кисты также могут служить причиной непроходимости.
- Секреторное бесплодие. Этот вид наиболее распространен и заключается в нарушении функций яичек. Количество, подвижность, проникающая способность сперматозоидов нарушаются. Вызвать такое состояние могут: водянка, паховая грыжа, варикоцеле, неопущение яичка в мошонку, перенесенный паротит, туберкулез, сифилис. При адекватном лечении перечисленных выше заболевания риск развития бесплодия снижается.
- Иммунологическое бесплодие. Мужской организм вырабатывает антиспермальные антитела, препятствующие правильному сперматогенезу. Состояние также может сопровождаться склеиванием сперматозоидов, что сильно снижает вероятность их проникновения в яйцеклетку. Этот вид нарушения также называется аутоиммунным бесплодием. В результате нарушения клеточного барьера между семенными протоками и сосудами, в крови пациента формируется иммунный ответ. Это происходит в результате травм, а также заражения урогенитальными инфекциями: микоплазмой, хламидиями.
Основные причины мужского бесплодия
Все причины, приводящие к бесплодию, делятся на внешние и внутренние.
К внутренним относятся:
- Варикоцеле, или расширение вен яичка. Проблема устраняется путем лечения заболевания.
- Инфекции, влияющие на выработку и качество спермы (воспаление придатков и яичек, гонорея, ВИЧ). Эти заболевания могут приводить к образованию рубцов, препятствующих выходу мужских половых клеток.
- Ретроградная эякуляция, то есть попадание спермы в мочевой пузырь.
- Выработка собственных антител к сперматозоидам.
- Опухоли. Новообразования могут влиять на сами половые органы или связанные с ними железы.
- Неопустившееся яичко.
- Нарушение гормонального баланса.
- Препятствия на пути сперматозоидов. Это могут быть послеоперационные повреждения, врожденные аномалии, травмирование.
- Врожденные заболевания, вызывающие отклонения в развитии мужских органов половой системы.
- Эректильная дисфункция, преждевременная эякуляция, анатомические нарушения строения половых органов.
- Целиакия – нарушение пищеварения при непереносимости глютена.
- Вазектомия, пластика паховой грыжи, операции на простате и массивные вмешательства в зоне прямой кишки.
Среди внешних причин воздействие некоторых вредных веществ и факторов:
- Промышленных химических веществ: толуола, бензола, ксилена, растворителей и красок.
- Соли тяжелых металлов.
- Рентгеновское излучение и радиация.
- Злоупотребление сауной, тесная одежда и другие условия, при которых яички перегреваются.
- Курение, увлечение алкоголем, употребление запрещенных препаратов.
- Стрессы, лишний вес.
Лечится ли мужское бесплодие
Эффективное лечение мужского бесплодия в Москве в условиях клиники возможно только при условии своевременной и точной диагностики. В зависимости от выявленных причин, лечение может включать:
- Лекарственную терапию. Если есть инфекция, назначаются антибактериальные препараты, после чего курс иммуномодуляторов для восстановления организма. При воспалениях, как правило, используются нестероидные препараты в сочетании с физиотерапией. При помощи поливитаминов стимулируется выработка половых клеток. Для укрепления новых сперматозоидов используются комплексы с содержанием цинка и селена. Кровоснабжение в области яичек и простаты улучшается при приеме стимулирующих препаратов. Если выявлено иммунное бесплодие, его лечат с применением гормональных препаратов.
- Хирургическое вмешательство необходимо при варикоцеле и других нарушениях, физически блокирующих доставку сперматозоидов.
Также операция, как метод лечения мужского бесплодия показана, если имеют место обтурационные нарушения, генетические патологии, например, связанные с врожденным неправильным строением половых органов, или являющиеся последствием травм. Для справки: в современной урологии у 15% обследуемых мужчинандрологи диагностируют врожденные патологии, мешающие оплодотворению, и у 40% мужчин — варикоцеле.
- Инсеминация. Введение спермы внутрь матки используется при иммунном бесплодии. В этом случае шеечная слизь не воздействует на сперматозоиды и не может им навредить.
Также данный метод лечения мужского бесплодия используется в тех случаях, когда женщина абсолютно здорова, а по спермограмме диагностирована незначительное снижение оплодотворяющей способности. Перед инсеминацией врачи клиники проводят комплекс процедур для повышения данного фактора, и введенный в матку сперматозоид успешно оплодотворяет яйцеклетку.
- ЭКО и ИКСИ. Используется микроманипулятор, при помощи которого выбранный визуальным методом сперматозоид подводится к яйцеклетке. Проникновение сперматозоида в яйцеклетку происходит самостоятельно, через подготовленный ранее микроскопический надрез в ее стенке.
К преимуществам использования данного метода в клинике РАН в Москве, можно отнести то, что он результативен даже при сложных формах бесплодия по мужскому фактору. В частности если эякуляция происходит ретроградно или причиной мужского бесплодия является тотальный асперматизм – у пары есть шансы выносить и успешно родить родного ребенка. Ведь сперма берется непосредственно из яичка.
- ЭКО и ПИКСИ. Сперматозоид выбирается при помощи гиалуроновой кислоты, то есть отбор проходит самый зрелый, готовый к оплодотворению. После его вводят в яйцеклетку при помощи иглы.
По отзывам лучших андрологов России и по статистике ЦКБ РАН – этот метод повышает шансы на лечение при диагностике бесплодия по мужскому фактору. В частности, если в анамнезе пары уже есть случаи проведения ЭКО с ИКСИ, которые не увенчались успехом – отсутствие зачатия, выкидыш – есть смысл опробовать более усовершенствованный протокол с предварительным отбором наиболее качественного биоматериала.
- Использование донорской спермы. Это крайний случай, если все описанные выше варианты оказываются неэффективными.
Говоря об инсеминации, использовании процедуры ИКСИ или ПИКСИ стоит выделить клинические случаи, когда из-за низкого качества спермы и других сопутствующих патологий, врач и супружеская пара принимают решение об использовании донорской спермы.
Если в течение года активной половой жизни беременность не наступает, не стоит ждать и надеяться на то, что все случиться само собой. Посещение специализированного центра поможет определить причины и лечение и как можно быстрее справиться с проблемой.
Мужское бесплодие — серьезная проблема в современном обществе. В 40-45% случаев причиной отсутствия беременности в бесплодной паре является мужчина. Несмотря на значимость мужского фактора бесплодия, мужчины зачастую не хотят обращаться за медицинской помощью. Причины мужского бесплодия разнообразны и требуют тщательной диагностики. Наиболее частыми причинами являются: воспалительные заболевания мочеполовой системы (простатит, воспаление семенных пузырьков, воспаление яичек, инфекции передающиеся половым путем), варикоцеле (расширение вен мошонки), гормональные нарушения (первичный гипогонадизм, вторичный гипогонадизм), мутации (синдром Клайнфельтера) контакт с токсинами (пестициды, тяжелые металлы, свинец, красители, ртуть, радиация), прием препаратов (химиотерапия, препараты для снижения давления, анаболические стероиды), прием наркотиков (марихуана, героин), курение и прием алкоголя, ожирение. Мужское бесплодие проявляется ухудшениями параметров спермы, например снижением концентрации сперматозоидов – олигозооспермия, подвижности сперматозоидов – астенозооспермия, повышением количества патологических форм – тератозооспермия. Процессы роста и созревания сперматозоидов регулируются различными гормонами, в частности фолликулостимулирующим гормоном, лютенизирующим гормоном, В настоящее время существуют современные методы лечения, как медикаментозные, так и вспомогательные репродуктивные технологии, дающие надежду на восстановление качества спермы либо наступление беременности.
Мужское бесплодие имеет большое количество причин от гормонального дисбаланса до нарушений в питании. Кроме того, нормальное состояние спермы зачастую отображает здоровье мужчины в целом. Ниже приведен список привычек, которые могут влиять на качество спермы:
Привычки:
- Курение значительно снижает как количество, так и качество сперматозоидов
- Длительное употребление наркотиков
- Хроническое злоупотребление алкоголем
- Анаболические стероиды – длительный прием стероидов вызывает уменьшение размеров яичек и мужское бесплодие
- Чрезмерные физические нагрузки – приводят к мощному выбросу гормонов надпочечников, которые угнетают выработку тестостерона и сперматогенез
- Недостаточность потребления Цинка и витамина С могут приводить к снижению качества спермы
- Тесное нижнее белье может нарушать теплообмен органов мошонки, тем самым повышать температуру яичек. Для нормального сперматогенеза нужна температура на несколько градусов ниже нормальной температуры тела
- Воздействие вредных факторов среды (токсины, пестициды, свинец, красители, радиоактивные вещества, ртуть, бензол, бор, тяжелые металлы)
- Недоедание, анемия
- Чрезмерный стресс
- Отказ от вредных привычек может улучшить показатели спермы их влияние должно учитываться, когда пара планирует беременность
Нарушение гормонального статуса:
Гормональные отклонения являются довольно редкой причиной нарушения качества спермы. Гипоталамо-гипофизарная эндокринная система управляет созреванием сперматозоидов. При определении гормонального статуса могут быть выявлены следующие отклонения:
- Сниженный уровень релизинг-гормонов в гипоталамусе может приводить к снижению уровня фолликулостимулирующего (ФСГ) и лютенизирущего гормона (ЛГ), соответственно к снижению продукции спермы
- Снижение уровня производства ФСГ и ЛГ, которые стимулируют работу сперматогенного эпителия (клетки, где происходит созревание сперматозоидов), клеток Сертоли (клетки, поддерживающие процессы созревания сперматозоидов), клеток Лейдига производят тестостерон) может приводить к снижению показателей спермы
- Клетки Лейдига могут не отвечать на действие Лютенизирующего гормона (ЛГ)
- Снижение уровня гормонов щитовидной железы могут влиять на качество спермы
К гормональным расстройствам могут привести следующие заболевания:
- Гиперпролактинемия – повышение уровня пролактина, гормона, который отвечает за образование молока у кормящих женщин, определяется у 10-40% мужчин с бесплодием. Умеренное повышение уровня пролактина не вызывает симптомов, но значительное повышение может отрицательно влиять на качество спермы, снижать либидо, вызывать проблемы с эрекцией
- Гипотиреоидизм – снижение уровня гормонов щитовидно железы (Т3, Т4) может вызывать ухудшение качества спермы, снижение сперматогенеза, понижение либидо. Данное состояние может быть связано с повышенным потреблением йода. Заместительная терапия гормонами щитовидной железы или снижение уровня потребляемого
- Гипогонадотропный гипогонадизм – низкий уровень секреции ЛГ и ФСГ гипофизом. Данное состояние тормозит развитие сперматозоидов и вызывает прогрессирующую потерю сперматогенного эпителия и гибель семенных канальцев и клеток Лейдига в яичках. Данное состояние имеет необратимый характер и раннее начало лечения в данной ситуации особенно важно
Физические проблемы:
-
Разнообразные физические проблемы могут привести к мужскому бесплодию. Эти проблемы либо возникают в процессе производства спермы либо в процессе ее выведения из яичек. Эти проблемы, как правило, характеризуются низким количеством сперматозоидов и/ или ненормальной морфологией сперматозоидов. Ниже приведен список из наиболее распространенных физических проблем, которые вызывают мужское бесплодие
Хронический простатит — и другие хронические воспалительные изменения половой системы приводят к нарушению созревания сперматозоидов, повышению количества патологических форм. Данное заболевание может поражать простату, семенные пузырьки, придатки яичек и сами яички и зачастую связано не только с инфекциями передающимися половым путем, но и с условно-патогенными инфекциями, которые в норме могут жить в кишечнике, ротовой полости, на коже
Варикоцеле — расширение вен мошонки, возникает из-за слабости клапанного аппарата семенных вен, в результате чего по венам происходит обратный ток крови. Данное состояние обуславливает повышение температуры мошонки, в результате чего нарушается сперматогенез. Стоит упомянуть, что для нормального созревания сперматозоидов требуется температура на несколько градусов ниже температуры тела. Варикоцеле может быть причиной снижения количества сперматозоидов и повышения количества патологических форм. Заподозрить варикоцеле удается и при первичном осмотре, однако подтвердить диагноз возможно только при ультразвуковом исследовании с допплерографией. Лечение варикоцеле всегда хирургическое
Повреждение семявыносящих протоков – у 7% пациентов отмечается непроходимость семявыносящих протоков (по которым сперматозоиды двигаются от яичек до полового члена). Данное состояние может возникнуть по нескольким причинам: генетические врожденные изменения, из-за которых происходит нарушение транспорта сперматозоидов по протокам, либо полное отсутствие семявыносящих протоков; рубцовые изменения после туберозного склероза или некоторых инфекций передающихся половым путем могут блокировать придатки яичек и семявыносящие протоки; пересечение семявыносящего протока в ходе различных хирургических пособий может привести к бесплодию
Перекрут яичка — довольно частая проблема, являющаяся причиной бесплодия, связана с нарушением развития соединительной ткани, в результате чего яички в мошонке становятся излишне подвижными. В ходе перекрута яичка происходит сдавление кровеносных сосудов, питающих яичко. Данное состояние сопровождается интенсивной болью, отеком, нарушением питания яичка вплоть до его гибели. Данное состояние требует экстренной хирургической помощи
Свинка, туберкулез, бруцеллез, гонорея, брюшной тиф, грипп, оспа, сифилис может привести к атрофии яичек. Низкое количество сперматозоидов и низкая подвижность сперматозоидов являются индикаторами этого состояния. Кроме того, повышенный уровень ФСГ и другие гормональные проблемы свидетельствуют о повреждении яичек
Синдром Клайнфельтера – это врожденное состояние, характеризующееся наличием дополнительной Х хромосомы (женской хромосомы) в генетическом наборе мужчины. Среди клинических проявления отмечают резкое уменьшение размеров яичек и повышение их плотности, увеличение грудины. Анализ хромосомного набора позволяет подтвердить диагноз. На ранних стадиях возможно лечение гормональными препаратами, что может привести к нормализации параметров спермы. Тем не менее, синдром Клайнфельтера вызывает постепенную атрофию всех клеток яичек и при наступлении полной гибели клеток их обратное восстановление невозможно
Ретроградная эякуляция — при данном расстройстве сперма в момент эякуляции забрасывается в мочевой пузырь, а не продвигается по уретре к кончику полового члена. Заболевание может быть связано с нарушением проводимости сигнала по нервным волокнам (полинейропатия) например, при сахарном диабете, рассеянном склерозе, а также после хирургического лечения простаты. Характерным признаком является появление мутной мочи сразу после полового акта. Данное состояние встречается у 1.5% пациентов с бесплодием и может подвергаться как медикаментозному, так и хирургическому лечению
Спермограмма — позволяет оценить концентрацию сперматозоидов, их подвижность, количество патологических форм. По результатам спермограммы можно заподозрить наличие воспаления в мочеполовой системе по повышенному уровню лейкоцитов и повышению Ph. Наличие повышенной агрегации может свидетельствовать также о воспалительном процессе, в то время как повышение уровня агглютинации может быть следствием наличия аутоиммунных антител. MAR тест позволяет определить наличие аутоиммунных антител, белков крови, которые вырабатываются организмом и направлены на борьбу против собственных сперматозоидов.
Биохимия спермы – косвенно свидетельствует о снижении функции того или иного отдела половой системы. Фруктоза образуется в семенных пузырьках и является питательной основой для сперматозоидов. Лимонная кислота выделяется простатой, влияет на разжижение эякулята, участвует в процессе проникновения сперматозоида в яйцеклетку. Цинк синтезируется простатой, его снижение связано со снижением количества сперматозоидов. Альфа-гликозидаза синтезируется в придатках яичек, при наличии обструкции в придатках яичек и семявыносящих протоках ее уровень снижен.
Гормональный статус – снижение или повышение уровня определенных гормонов может влиять на развитие сперматозоидов.
Микроскопия секрета простаты – позволяет выявить воспалительный процесс простаты.
Бак. посев спермы/секрета простаты/отделяемого из уретры с определением чувствительности к антибиотикам – позволяют подтвердить заподозренную при других анализах инфекцию и определить антибиотик, наиболее подходящий для ее лечения.
Мазок из уретры ПЦР на инфекции передающиеся половым путем – позволяет обнаружить специфические инфекции передающиеся половым путем, которые зачастую могут быть причиной мужского бесплодия.
УЗИ органов мошонки – позволяет точно измерить объем яичек, определить размер придатков и наличие варикоцеле. Определить изменение структуры яичек и наличие участков, подозрительных на опухоль яичек.
ТРУЗИ простаты – исследование, выполняемое через задний проход, позволяющее получить наиболее информативную картинку простаты. При данном исследовании возможно точно измерить объем простаты, оценить нарушение структуры предстательной железы (наличие камней простаты, кист простаты и т.д.), оценить состояние семенных пузырьков.
Лечение мужского бесплодия сложный и длительный процесс. В настоящее время в арсенале врача есть большое количество препаратов с различным механизмом действия. Грамотное назначение лечения возможно только после всестороннего обследования и получения целостной картины причины мужского бесплодия.
