Описание:
В 10-20% случаев причиной бесплодия является отсутствие овуляции у женщины. Нарушения овуляции могут быть обусловлены патологией гипоталамуса, приводящей к нарушению секреции гонадотропинов, или непосредственным поражением гипофиза с дефицитом гонадотропинов.
Симптомы:
Ановуляция может проявляться отсутствием или нерегулярностью менструальных циклов. В ряде случаев ановуляция может встречаться и при относительно регулярных циклах, и тогда только по определенным клиническим признакам можно заподозрить патологию овуляторного цикла (отсутствие предменструальных болей и напряжения в молочных железах, вздутия живота, изменений настроения; нарушение графика базальной температуры).
Причины возникновения:
Овариальные причины ановуляции включают раннее истощение яичников (отсутствие ооцитов) и синдром поликистозных яичников.
Лечение:
Для лечения назначают:




Лечение эндокринного бесплодия, связанного с аменореей или с ДМК, направлено на ликвидацию того или иного патологического синдрома. При бесплодии на почве гиперандрогении и различных экстрагенитальных заболеваний сначала лечат основное заболевание.
Лечение ановуляции проводят по одной из следующих схем:
Лечение кломифенцитратом применяют в случае, когда причины женского бесплодия — это эндокринный фактор. Применяют при ановуляции с высоким и нормальным уровнем эстрогенов, а также при недостаточности желтого тела. Препарат назначают по 50 мг/сут в течение 5 дней, начиная с 5-го дня менструального цикла (первый курс), последующие два курса — по 100 и 150 мг в то же время. Если во время второго курса возникают явления гиперстимуляции (увеличение яичников, боль внизу живота, нагрубание молочных желез), дозу препарата уменьшают вдвое. После 3-месячного перерыва лечение можно повторить.
Лечение кломифенцитратом и хорионическим гонадотропином. Кломифенцитрат назначают по 50 мг/сут с 5-го по 9-й день менструального цикла (первый курс); последующие два курса —по 50 мг/сут в это же время, затем на 10, 12 и 14-й день вводят хорионический гонадотропин по 1500 ЕД внутримышечно.
Лечение гонадотропными гормонами. Показано при экскреции эстрогенов не менее 70 нмоль/сут, отсутствии или ослаблении функции желтого тела. Хорионический гонадотропин назначают на 10, 12, 14 и 16-й день менструального цикла по 1500 ЕД в течение 2—3 мес. При снижении содержания эстрогенов рекомендуется сочетанное применение менопаузного и хорионического гонадотропина. Менопаузный гонадотропин назначают по 75 ЕД ежедневно в течение 10 дней с 5-го по 14-й день менструального цикла, а хорионический гонадотропин на 15, 17, 19-й день по 1500 ЕД. Эффективность действия менопаузного гонадотропина оценивается по клеточному составу влагалищного мазка (к 14-му дню поверхностных клеток должно быть не менее 70 %, феномены зрачка и папоротника — 3 балла). При более низких результатах функциональных проб дозу препарата при втором курсе лечения можно увеличить вдвое. Лечение проводят в течение 2—3 менструальных циклов. Лечение синтетическими протестинами применяют при достаточной эстрогенной насыщенности. Назначают один из двух-компонентных препаратов в течение 3—4 мес по 1 таблетке ежедневно с 5-го по 25-й день менструального цикла.
Лечение эстрогенами (ударные дозы) используют при достаточной или несколько сниженной эстрогенной насыщенности: 5 мг эстрадиола дипропионата или 2 мл 0,1 % раствора синэстрола вводят внутримышечно на 12—14-й день менструального цикла (однократно). Лечение эстрогенами и прогестероном. Ударные дозы эстрогенов (5 мг эстрадиола дипропионата или 2 мл 0,1 % раствора синэстрола вводят с 20 мг прогестерона на 12—14-й день менструального цикла однократно. Курс лечения 3—4 цикла.
При недостаточной эстрогенной насыщенности на 12—13-й день менструального цикла вводят 2 мл 0,1 % раствора синэстрола с 10 мг прогестерона, а на 18—19-й день цикла —2 мл 12,5% раствора окси-прогестерона капроната. Курс лечения 3—4 цикла.
Лечение прогестероном рекомендуется только при значительном повышении эстрогенной насыщенности (экскреция эстрогенов более 90 нмоль/сут); 2 мл 12,5% раствора оксипрогестерона капроната вводят однократно внутримышечно на 19—20-й день менструального цикла. Курс лечения 3—4 цикла. При наличии овуляции, но недостаточной функции желтого тела 1 мл 12,5 % раствора оксипрогестерона капроната вводят на 15-й и 20-й день менструального цикла.
Лечение эндокринного бесплодия при гиперпролактинемии идентично таковому при синдроме галактореи и аменореи.
Отсутствие овуляции делает женщину бесплодной, поскольку именно от этого процесса зависит оплодотворение и зарождение нового организма. Ановуляторное бесплодие не является редкостью и у всех женщин хотя бы раз в жизни был менструальный цикл по той или иной причины не сопровождающийся овуляцией. Проблемой же является такое состояние, когда ановуляторные циклы становятся постоянными, что связано с нарушением в эндокринной системе человека. Важно вовремя понять, что послужило причиной отсутствия овуляции.
Определение

Говоря языком гинекологов, ановуляторное бесплодие является состоянием гормональной природы, при этом количество яйцеклеток остается нормальным, но процесса их созревания и/или выхода из яичника не возникает.
Нарушение выработки гормонов гипоталамуса, гипофиза, щитовидной железы, яичников приводят к тому, что овуляция не наступает (ановуляция), в результате чего не выполняются обязательные для зачатия условия. Сказать, что это бесплодие постоянное, нельзя, ведь нормализация количества гормонов приводит к восстановлению овуляции, следовательно, и фертильности.
Причины
Ановуляторное бесплодие может вызываться многими факторами. Важно понимать, что регуляция менструального цикла связана с несколькими уровнями гормонообразующих органов. Самое высокое место в этой иерархии занимают такие структуры, как:
- кора головного мозга;
- гиппокамп;
- лимбическая система.
Многие знают, что от сильного стресса могут прекратиться месячные, то есть развивается ановуляторное бесплодия.
Следующим звеном регуляции менструального цикла в целом и овуляции в частности является гипоталамус. На него воздействуют по типу обратной связи половые гормоны, нейротрансмиттеры, нейропептиды и другие вещества, в результате чего гипоталамус выделяет гонадотропин рилизинг-гормоны, которые относятся не только к половым железам, но и к другим органам. Мощнейшее действие на рилизинг-факторы гипоталамуса оказывают эстрадиол, эндогенные опиоидные пептиды – эндорфины, энкефалины, динорфины.
Третий уровень регуляции – гипофиз. Под воздействием гонадотропин рилизинг-гормонов продуцируются:
- ЛГ и ФСГ – лютеинизирующий и фолликулостимулирующий факторы;
- адренокортикотропный;
- пролактин;
- соматотропный;
- тиреотропный гормоны.
Без должного выделения веществ невозможно нормальное функционирование яичников и возникновения овуляции. Поэтому нарушение в количестве этих гормонов может стать причиной ановуляторного бесплодия.
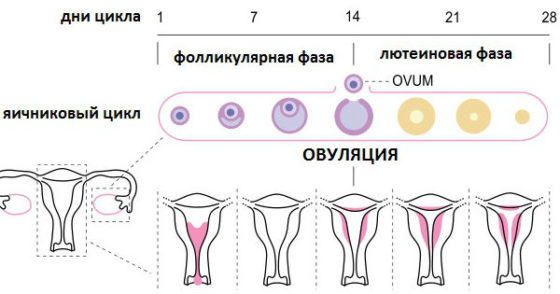
Менструальный цикл имеет 2 фазы: фолликулиновая и лютеиновая, между которыми возникает овуляция. Первая фаза зависит в большей степени от фолликулостимулирующего гормона, вторая от лютеинизирующего гормона. Овуляцию как процесс стимулирует резкий подъем ЛГ.
Четвертый уровень регуляции – яичники, надпочечники, щитовидка. Ключевая роль принадлежит яичникам:
- в них созревают фолликулы;
- происходит овуляция;
- формирование желтого тела;
- продукция стероидных половых гормонов.
Большое влияние оказывают надпочечники на репродуктивную систему женщины. Ановуляторные менструальные циклы характерны для адреногенитального синдрома (АГС) различной выраженности.
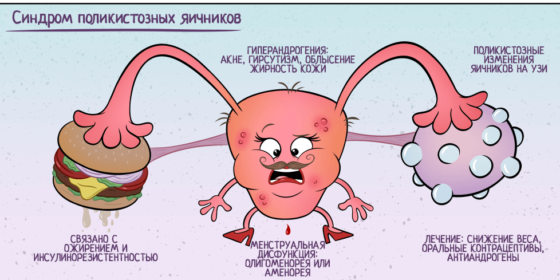
Синдром поликистозных яичников является хроническим заболеванием, которое характеризуется ановуляцией и гиперандрогенией. Повышенный синтез ЛГ сопровождается снижением прогестерона, чем обусловлена ановуляторное бесплодие.
Развития ановуляторного бесплодия чаще всего вызвано следующими причинами:
- гормональные препараты, способствующие отсутствию овуляции (контрацептивы);
- гормонопродуцирующие опухоли молочной железы и надпочечников;
- нарушение работы гипоталамуса, гипофиза;
- дисфункция щитовидной железы (гипо- или гиперфункция);
- резкое снижение или набор веса;
- синдром поликистозных яичников;
- синдром истощения яичников;
- адреногенитальный синдром;
- заболевания печени (гепатит, цирроз);
- врожденные патологии, недоразвитие яичников, отсутствие рецепторов или их недостаток;
- отсутствие в рационе белковой, жирной пищи, витаминов, микроэлементов;
- физическое перенапряжение;
- хроническое недосыпание;
- регулярные стрессы.
Симптомы
Если без предохранения беременность у пары не наступает в течение года и половые сношения регулярны, то можно говорить о бесплодии.
Заподозрить ановуляторное бесплодие можно по таким симптомам:
- отсутствие ранее характерных для овуляции болевых ощущений внизу живота в середине цикла, недомогания;
- развитие кровотечений вне зависимости от менструального цикла;
- изменение характера менструальных выделений, продолжительности;
- потеря массы тела.
Но есть косвенные симптомы, которые помогут заподозрить нарушение гормональной регуляции:
- оволосение по мужскому типу;
- различные степени ожирения, жировая ткань в основном сконцентрирована в верхней половине туловища;
- недоразвитие наружных половых органов;
- наличие мужского тембра голоса;
- позднее начало менструации (15-16 лет);
- стрии на груди, животе, бедрах.
Диагностика
Итак, стало понятно, что овуляции все же нет, теперь важно выяснить, по какой причине она не происходит. В этом случае нужно сдавать анализы на количество гормонов в крови. Важны следующие показатели:
- ФСГ;
- ЛГ;
- прогестерон;
- пролактин;
- адренокортикотропный гормон;
- андрогены;
- инсулин и глюкоза при СПКЯ;
- эстрогены;
- кортизол;
- гормоны щитовидной железы.
Лечение
Лечение ановуляторного бесплодия подразумевает воздействие на первопричину болезни: если это связано с препятствием на пути зрелой яйцеклетки, то оно устраняют посредством хирургических манипуляций. Если бесплодие связано с изменением гормонального фона, то в первую очередь назначают заместительную терапию или подавляют секрецию.
Назначение ингибитора эндогенных опиоидных пептидов – налоксона – приводит к повышению производства рилизинг-гормонов, таким образом давая возможность произойти нормальной овуляции.
При синдроме поликистозных яичников гонадотропин назначают в виде препаратов Хумегон и Пергонал. Средство Кломифен способствует нормализации гипоталамо-гипофизарной связи, что возвращает овуляцию в 30-40% случаев бесплодия при СПКЯ.
Самолечение в случае ановуляторного бесплодия может причинить только вред! Постоянно наблюдаться у врача и не принимать решения по поводу отмены или коррекции дозы препаратов самостоятельно!
Следует помнить, что замещение гормонами часто требует не одного, а многих циклов лечения. Нередко заместительная терапия продолжается всю жизнь.
Одним из способов забеременеть при отсутствии овуляции является искусственное оплодотворение. Для этого метода есть свои показания и противопоказания. Важно их определить и наметить четкий план действия, разработать подготовку к этому ответственному процессу и выбрать подходящий протокол ЭКО.
Прогноз
Ановуляторное бесплодие не является приговором и вполне лечится, если раньше обратить внимание на симптомы и начать разбираться с причинами патологии. При должном лечении, замещении утраченных гормональных функций можно забеременеть, выносить здорового ребенка и радоваться материнству.
Овуляторное бесплодие – это невозможность зачать детей в виду расстройства процесса созревания яйцеклеток в женском организме и выхода их из фолликулов. Более правильно будет называть это состояние ановуляторным бесплодием, поскольку в результате этих нарушений не происходит полноценная овуляция в организме женщины.
Физиологические причины овуляторного бесплодия
Не всегда нарушение процесса овуляции можно рассматривать как патологическое состояние. В некоторых случаях нерегулярный менструальный цикл вызваны природными изменениями в организме женщины:
- Менархе и последующее становление менструального цикла. Длится не более 6 месяцев. Возникает в подростковом возрасте. Эволюционный смысл – в активной гормональной перестройке и становлении функций репродуктивной системы.
- Период лактации. На протяжении около 6 месяцев у кормящих грудью женщин наблюдается лактационная аменорея. Эволюционный смысл её заключается в том, чтобы дать организму женщины окрепнуть после родов, а также в необходимости заботы о младенце.
- Период менопаузы. Угасание репродуктивной функции в организме женщины. Эволюционный смысл состоит в том, чтобы сократить число генетических отклонений и хромосомных мутаций в популяции, поскольку риск возникновения их при поздней беременности гораздо выше.
Но ановуляция в репродуктивном возрасте вне беременности и лактации – это патология. Есть несколько основных его причин. Самая частая – нарушение баланса гормонов.

Эндокринное ановуляторное бесплодие
В норме процессу овуляции предшествует ряд изменений уровней гормонов. Они выполняют различную функцию. В первой фазе (фолликулярной) преобладает выработка гипофизарного ФСГ – он обеспечивает созревание ооцита в фолликулах яичников. Эстрадиол тоже постепенно увеличивает свою концентрацию, принимая участие в активации пролиферации эндометрия.
Во время овуляции происходит резкое увеличение лютеинизирующего гормона гипофиза вместе с ФСГ – это приводит к выходу созревшего яйцеклетки из Граафова пузырька. После этого ооцит попадает в маточную трубу, где может произойти его оплодотворение.
Во второй фазе цикла происходит увеличение количества прогестерона – он отвечает за успешность имплантации оплодотворенной яйцеклетки, подавляет иммунитет для препятствия отторжения эмбриона. При отсутствии плодного яйца к концу цикла количество прогестерона и эстрадиола уменьшается. Эндометрий становится тоньше, и во время менструации отторгается из полости матки.
Гормональные нарушения могут быть вызваны выпадением одного из звеньев этого процесса:
- Нарушение цикла, вызванное расстройством нейрорегуляции – нарушается синтез рилизинг-факторов в гипоталамусе.
- Нарушение секреторной функции аденогипофиза – невозможность гипофиза выработать гормон в ответ на рилизинг-факторы гипоталамуса.
- Нарушение выработки половых гормонов, действующих на клетки-мишени: прогестерона, пролактина, эстрадиола.
- Гормональный дисбаланс, приводящий к расстройству овуляторное цикла (заболевания щитовидной железы и т.д.). Например, при гипотиреозе наблюдается увеличение количества пролактина, подавляющего действие ЛГ и наступление овуляции, а также повышающий риск развития синдрома поликистоза яичников.
- Синдром поликистоза яичников (синдром Штейна-Левенталя). Комплекс гормональных расстройств, при которых снижена выработка прогестерона с параллельным повышением продукции эстрогенов, андрогенов и инсулина. Определяется также расстройство гипоталамо-гипофизарной регуляции.
Заболевания яичников

Органические поражения яичников, приводящие к невозможности высвобождения зрелых ооцитов и их формирования, тоже могут стать причиной овуляторного бесплодия. Основные патологические процессы, которые его вызывают:
- Наличие опухолей яичников.
- Кисты яичников, препятствующие нормальному течению овуляции.
- Недостаточность яичников и истощение фолликулярного запаса. В некоторых случаях бесплодие вызвано малым количеством клеток-предшественников ооцитов или изменениями эндокринной системы у женщины.
Недостаточность яичников подразделяется на:
- Синдром резистентности яичников. Невосприимчивость тканей яичников к продуцируемым в достаточном количестве гормонам. При этом количество фолликулов в тканях яичников является достаточным. Это нормогонадотропное ановуляторное бесплодие. То есть состояние, при котором выработка гормонов, стимулирующих созревание фолликулов и выхода яйцеклеток, не нарушена.
- Синдром истощения яичников. Вызван снижением фолликулярного запаса. Это может случиться по причине нарушения закладки ооцитов при внутриутробном развитии женщины, или же вследствие гормональных нарушений в зрелом возрасте. В этом случае запускается механизм инволюции яичников.
Недостаточность яичников подразделяется на первичную и вторичную.
Первичная недостаточность яичников может быть вызвана:
- Генетически запрограммированной ранней инволюцией яичников.
- Нарушениями онтогенеза женщины во время внутриутробного развития: инфекции у ее матери во время беременности, а также наличие у нее гормональных нарушений или патологии течения беременности.
Вторичная недостаточность яичников может развиться в результате:
- Нарушения нейроэндокринной регуляции репродуктивной системы: органические поражения гипоталамо-гипофизарной системы (в результате травм, гематом, неопластических процессов), недостаточное кровоснабжение от мозговых артерий.
- Алиментарных факторов: нехватки витаминов и нутриентов в рационе питания, пищевых расстройств (булимия, анорексия и прочее).
- Неврастении, частых стрессов, психоэмоционального перенапряжения.
- Хронических воспалительных процессов органов малого таза (специфические – туберкулезное, сифилитическое поражение органов половой системы, или неспецифическое воспаление).
Диагностика овуляторного бесплодия
Часто заподозрить наличие эндокринных нарушений врач может ещё во время первичного осмотра пациентки. Так, при гиперандрогенемии у женщины будет преобладать ожирение по мужскому типу (основная масса подкожной клетчатки локализуется на животе) и гирсутизм (наличие усиленного роста волос на лице и теле).

Смежная патология щитовидной железы, которая приводит к нарушению менструального цикла, проявляется в виде:
- Тиреотоксикоза – тахикардия, похудение, повышение температуры тела до 37 градусов, повышенная нервная возбудимость, мышечная слабость, депрессивное состояние, выпадение волос, повышение аппетита, нервозность.
- Гипотиреоза – набор массы тела, брадикардия, непереносимость холода, неспособность ясно мыслить, сухость кожи, выпадение волос, боли в суставах.
Железа может быть увеличена, иметь очаги уплотнения, узлы при любом варианте нарушений ее функции.
Диагностика патологий щитовидной железы заключается в:
- Внешнем осмотре, измерении пульса, давления, температуры тела пациентки, сборе анамнеза.
- Консультации эндокринолога, который производит осмотр железы, пальпаторное исследование, уточняет данные анамнеза.
- Сдаче анализа крови для определения уровня ТТГ и гормонов щитовидной железы: Т3, Т4.
- Сдаче анализа крови для выявления антител к тканям щитовидной железы (при подозрении на аутоиммунный тиреоидит).
- УЗИ щитовидной железы, на котором оценивается размер, консистенция, эхогенность ткани, симметричность долей, кровоснабжение щитовидки.
Если причина овуляторного бесплодия состоит не в нарушении работы щитовидной железы, то женщине необходимо сдать ряд анализов для определения уровня половых гормонов и гормонов гипоталамо-гипофизарной системы. Алгоритм выявления эндокринных нарушений половых гормонов таков:
- Проводится первичный осмотр пациентки, сбор данных анамнеза, уточнение характера менструального цикла (регулярность, продолжительность, и т.д.).
- Проводится гинекологический осмотр и взятие мазка из влагалища для исключения инфекционной природы патологических изменений.
- Назначается УЗИ, на котором могут быть выявлены органические поражения органов урогенитальной сферы: наличие воспалительных изменений эндометрия, полипов, миоматозных узлов, очагов эндометрита, наличие спаек и рубцов в матке и ее трубах, кистозные изменения яичников, наличие неопластических процессов, аномалий строения репродуктивных органов.

Назначаются анализы крови на уровень половых гормонов:
- определение уровня ФСГ и ЛГ;
- определение уровня прогестерона и эстрадиола в крови;
- определение уровня АКТГ (косвенно указывающего на гиперандрогенемию в связи с гиперфункцией надпочечников);
- определение уровня тестостерона в крови.
В случае подозрения на нарушение нейрорегуляции (травмы головы в анамнезе, инсульт в анамнезе, нарушения мозгового кровообращения, частые головокружения и т.д.) врач может назначить дополнительные исследования головного мозга и его сосудов на предмет органических поражений этих структур:
- Допплерография позвоночных артерий.
- КТ структур головного мозга в области турецкого седла (при подозрении на опухоль или травму гипофиза).
Все эти исследования проводятся в определенный день менструального цикла. Для того чтобы результат был максимально точным, следует соблюдать правила подготовки к сдаче анализа:
- За три дня до анализа желательно исключить жирную, жареную, копченую пищу.
- За день до сдачи анализа следует полностью исключить жирные блюда, острые продукты, пищу с избытком соли.
- Анализ следует сдавать натощак – последний прием пищи перед сдачей крови следует проводить не ранее, чем за 6 часов. Лучше всего сдавать анализ натощак с утра.
В день проведения исследования перед забором крови нельзя пить воду и любые напитки, в том числе чай без сахара.
Лечение овуляторного бесплодия
В большинстве случаев проводится гормональная заместительная терапия: недостающие гормоны поступают в организм в виде лекарств. Оптимальным считается индивидуальный подбор дозы гормонов для заместительной терапии. Такое лечение является пожизненным или длится до наступления беременности.
Если причина в инфекции урогенитальной сферы – проводится антибактериальное лечение. Хроническое воспаление органов малого таза может вызвать рубцовые изменения и появление спаек, которые потребуют проведения операции для восстановления фертильности.
Доброкачественные новообразования яичников подлежат иссечению.
Наличие кист яичников малых размеров требует консервативного лечения. Если кисты имеют большой размер или лекарственная терапия оказалась неэффективна, производится хирургическая цистэктомия, в особо тяжелых случаях – с резекцией части яичника.
Наиболее тяжелым прогнозом в плане лечения является истощение фолликулярного запаса и ранняя инволюция репродуктивной функции в организме женщины. Такое состояние не поддаётся хирургическому лечению и гормонотерапии. Шансы забеременеть естественным путем в данном случае практически равны нулю. Но остается возможность достижения беременности с использованием ВРТ. Применяется ЭКО с донорскими ооцитами.

В современной медицине существует несколько видов женского бесплодия. Одним из них является нормогонадотропное ановуляторное бесплодие. Согласитесь, что даже выговорить его название тяжело. Но этот вид бесплодия все-таки существует и приносит немало страданий женщинам, которые мечтают о рождении ребенка. Попробуем внести ясность.
Проблема возникает вследствие заболевания щитовидной железы или половых желез. Известно, что эти железы отвечают за нормализацию менструального цикла. В связи с малейшими нарушениями работы желез возможны гормональные сбои в организме. Ановуляторное нормогонадотропное бесплодие характеризируется отсутствием овуляции у женщин детородного возраста. Иногда овуляция происходит, но очень редко или же бывает не совсем полноценной. Почему так происходит? Где кроется причина отсутствия овуляции?
Причины возникновения нормогонадотропного ановуляторного бесплодия
Основной причиной заболевания считается снижение секреции гонадотропных гормонов, которые отвечают за стимуляцию роста фолликулов с яйцеклетками. Болезнь может быть вызвана осложнением после перенесения хронических заболеваний, частыми стрессовыми ситуациями, резким снижением веса, а также наследственной предрасположенностью.
В связи с этим возникает эндокринное (ановуляторное) бесплодие, причинами которого могут быть:
- Нарушения в работе гипофиза и гипоталамуса. У женщины наблюдается потеря веса, кровотечение, депрессия.
- Избыток эстрогенов при симптоме поликистозных яичников.
- Истощение яичников. Шансы забеременеть при этом диагнозе равны нулю.
- Аномальные явления в хромосомах яйцеклетки.
- Врожденная гиперфункция коры надпочечников.
- Дисфункция щитовидной железы.
- Болезни печени.
- Ранний климакс.
- Гипотиреоз и гиперпролактинемия, но в очень редких случаях.
Лечение болезни
В первую очередь нужно привести в норму работу желез внутренней секреции. Если ановуляция носит хронический характер, то нужно устранить дисфункцию не только эндокринных желез, но и привести в нормальное состояние эндометрий и маточные трубы. Эти нарушения происходят в процессе длительного дисбаланса гормональной сферы. Поэтому очень важно при появлении первых признаков нарушения овуляции сразу обратиться за медицинской помощью.
Если причиной эндокринных расстройств является избыточный вес или, наоборот, его нехватка, то необходима специальная диета с целью корректировки веса.
Неплохо лечится гормональное бесплодие, вызванное гиперпролактинемией. Это когда в крови пациентки наблюдается повышенное содержание гормона пролактина. Симптомами заболевания являются нарушения менструального цикла, выделения из молочных желез молозива или молока. В этих случаях врачи прибегают к помощи гормональных препаратов. Иногда лечение требует и хирургического вмешательства.
У 80 % женщин при синдроме поликистозных яичников успешно проходит лечение гормонального бесплодия, но иногда приходится прибегать к оперативному вмешательству. Оно заключается в клиновидной резекции яичников или каутеризации (электро- или термокоагуляции яичников). Эти методы приводят к снижению в организме уровня андрогенов. После этого примерно у 70% женщин восстанавливается менструальный цикл и происходит полноценная овуляция.
Этап стимулирования овуляции должен происходить под строгим контролем врача и является серьезной терапией, которая сопровождается частой УЗИ-иагностикой. Лечение проводится гормональными препаратами, которые подбираются врачом, учитывая индивидуальные особенности организма женщины, и имеют противопоказания и побочные эффекты.
Для стимуляции овуляции используют препарат кломифен цитрат (кломид), который способствует выработке в организме фолликулостимулирующего гормона. Иногда стимуляцию овуляции проводят не гормональными препаратами, а с помощью физических методов: электростимуляцией шейки матки и диэнцефальной области.
Если у женщины истощены яичники, то стимуляция овуляции тут не поможет. В таком случае следует прибегнуть к методу ЭКО (искусственное оплодотворение). Пересадка в полость матки уже оплодотворенной яйцеклетки под дальнейшим контролем врача позволяет женщине с эндокринными проблемами родить желанного малыша.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.

Читайте в новом номере
Ключевые слова: бесплодие, ановуляция, определение овуляции, цифровой тест на овуляцию, Clearblue Digital.
Для цитирования: Тихомиров А.Л., Манухин И.Б., Геворкян М.А., Манухина Е.И., Казенашев В.В. Ановуляторное бесплодие: оптимизация диагностики и алгоритмов лечения. РМЖ. Мать и дитя. 2017;2:133-136
Anovulatory infertility: optimization of diagnostics and treatment algorithms
Tikhomirov A.L., Manukhin I.B., Gevorkyan M.A., Manukhina E.I., Kazenashev V.V.
Moscow State Medical Stomatological University named after A.I. Evdokimov
The article discusses the problems of infertility in women and the place of ovulation disorders in their structure, and the causes of ovulation disorders in the early, middle and late reproductive periods. The article also discusses methods of indirect ovulation determination: basal temperature chart, ultrasound, determination of the concentration of progesterone in the mid luteal phase, and the peak of luteinizing hormone (LH). With the exact determination of «window of fertility» (and planning sexual intercourse in accordance with it) it is more likely to have a baby soon in a natural way. However, only 13% of women trying to get pregnant, can determine the day of ovulation correctly, and only 55% of women can determine the day of ovulation within the «window of fertility», with the calculations based on the phases of the menstrual cycle. There are ways to determine the day of ovulation and / or the «window of fertility», which vary in accuracy and ease of use: monitoring the hormonal changes in urinary ovulation tests (measurement of LH); digital ovulation tests (increasing the likelihood of getting pregnant by 77%). The innovative fertility monitor Clearblue Advanced helps to determine the length of the «window of fertility», thus increasing the chances of pregnancy by almost half.
Key words: infertility, anovulation, determination of ovulation, fertility monitor Clearblue Advanced.
For citation: Tikhomirov A.L., Manukhin I.B., Gevorkyan M.A. et al. Anovulatory infertility: optimization of diagnostics and treatment algorithms // RMJ. 2017. № 2. P. 133–136.
Статья посвящена проблемам ановуляторного бесплодия

Бесплодным считается брак, если у женщин до 35 лет в течение 12 мес., а у женщин старше 35 лет в течение 6 мес. активной половой жизни без контрацепции не наступает беременности. Известно, что среди различных причин бесплодия нарушение овуляции составляет около 27%. Причины нарушения овуляции в различные репродуктивные периоды приведены на рисунке 1. Ановуляция возникает при нарушении процесса селекции, роста и созревания доминантного фолликула и характеризуется персистенцией множества малых антральных фолликулов, в которых превалирует образование андрогенов или снижена продукция половых стероидов. 
Ановуляция сопровождается нарушениями менструального цикла (МЦ) (аменорея, олигоменорея) и диагностируется на основании монотонного низкого уровня лютеинизирующего гормона (ЛГ) (до 4 МЕ/л), ФСГ (до 3 МЕ/л), эстрадиола (не более 150 пмоль/л), при УЗИ – толщины эндометрия не более 5 мм, размера яичников – не более 3–4 см3, содержащих единичные антральные фолликулы до 2–3 мм в диаметре. Ановуляция может иметь место у женщин с регулярным МЦ, нормальным уровнем гонадотропинов (без овуляторных пиков), при монотонной низкой ректальной температуре, отсутствии доминантных фолликулов, желтого тела, размере яичников в пределах нормы, содержащих антральные фолликулы диаметром до 8–10 мм.
В терапии ановуляторного бесплодия основную роль играет стимуляция овуляции с применением гормональных препаратов (непрямая и прямая индукция овуляции) (рис. 2). 
