Вопрос: Можно ли забеременеть после удаления лейкоплакии?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Добрый день! Мне 30 лет. Родов и абортов не было. Попытки забеременеть были безуспешными. После визита к гинекологу был установлен диагноз лейкоплакия шейки матки, первичное бесплодие. Сейчас готовят к операции. Хочу знать какие могут быть последствия после хирургических вмешательств? И поможет ли это беременности?
Лейкоплакия не может быть причиной бесплодия. Однако, одна из возможных причин ее появления — нарушения эндокринной системы. Поэтому, после оперативного лечения (сама операция переносится, обычно, хорошо, и при соблюдении врачебных рекомендаций проходит без осложнений), Вам нужно будет пройти обследование гормонального фона.
Спасибо за Ваш ответ.
Какова стоимость операции лейкоплакии шейки матки?
Ориентировочно «+» «-«.
Спасибо. И как долго она заживает?
Стоимость лечения определяет лечащий врач, даже ориентировочно трудно сказать. Заживление длится от 2 до 3 месяцев. Мы всегда рады вам помочь.
Добрый день!
Когда можно планировать беременность после обработки шейки матки солковагином.
Диагноз был-лейкоплакия шейки матки.
Спасибо.
После проведения данной процедуры необходимо обратиться за повторной консультацией к Вашему лечащему врачу гинекологу спустя два месяца. Это необходимо для оценки результатов лечения. После контрольного обследования, в случае если проведенное лечение дало результат, можно планировать беременность. Само заболевание Лейкоплакия шейки матки, как правило не влияет на вероятность зачатия и протекание беременности, однако проведенное прижигание приводит к формированию ожога слизистой. При этом состоянии генитальные половые контакты категорически в течение месяца запрещены, потому ни о какой беременности не может быть и речи. Подробнее о лейкоплакии читайте в статьях посвященных данной тематике пройдя по ссылке Лейкоплакия.
Лейкоплакия шейки матки — полиэтиологическое заболевание слизистой оболочки шейки матки и цервикального канала.

Представляет собой ороговение клеток многослойного плоского неороговевающего эпителия, пролиферацию эпителиоцитов (локальное увеличение количества клеток), а также погружение эпителиального пласта клеток в подэпителиальную соединительную ткань.
Характеристика заболевания
Виды лейкоплакии:
Лейкоплакия при беременности

В случае, если данный диагноз был поставлен до наступления беременности, рекомендуется провести курс лечения — максимально купировать симптомы (химическая коагуляция, криодеструкция, радиохирургическая терапия, лазерная вапоризация, и назначить этиологическую (в случае бактериальной или вирусной инфекции) и патогенетическую терапию (противовоспалительные препараты).
Во время беременности гормональный статус женщины меняется несколько раз.
Как известно, лейкоплакия — гормонзависимое заболевание, следовательно, в период гестации и послеродовый период повышаются шансы на прогрессирование болезни.
При обнаружении признаков заболевания в период беременности, лечащий врач оценивает степень тяжести:
- При простой форме лечение откладывается на постродовый период, так как никакой опасности для здоровья матери и ребенка заболевание не несет;
- В случае диагностики чешуйчатой или эрозивной формы, доктор проводит скрининг гормонов и биопсию очага поражения. Лечение может заключатся в гормондепрессивной терапии, а в случае злокачественной опухоли — решается вопрос о возможности женщины родить ребенка.
Диагностика
Диагностика лейкоплакии шейки матки состоит из нескольких основных этапов:
- Опрос и сбор анамнеза: по статистике более 60% случаев заболевания регистрируется во время профилактических осмотров. Если женщина обратилась к гинекологу самостоятельно, основными клиническими критериями, которые позволяют заподозрить лейкоплакию, являются:
- дискомфорт в области влагалища, нижней части живота;
- зуд;
- выделение белей или крови из половых путей;
- неприятный запах;
- жжение.
- Гинекологический осмотр в зеркалах. Во время осмотра акушер – гинеколог обнаруживает морфологические признаки заболевания:
- пятна неправильной формы;
- бугристость слизистой;
- эрозии.
- Лабораторные методы:

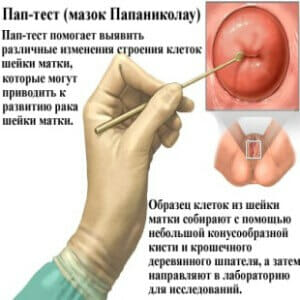
Полимеразная цепная реакция (ПЦР) – генетический метод оценки ДНК. При помощи определенных био – химических реакций в необходимом материале значительно повышают концентрацию нуклеиновых кислот (основы генов) бактерий, вирусов, собственных клеток. Эта реакция позволяет уточнить этиологию заболевания (инфекционную, наследственную, травматическую, гормональную и т.д.);- ПАП — тест (мазок по Папаниколау) — цитологическое исследование мазка из влагалища на наличие атипичных клеток. Помогает определить степень риска развития злокачественной опухоли;
- Бак. посев — материал из влагалищного мазка помещается в питательную среду для бактерий. Метод используется для выявления наличия патогенной флоры;
- Гистологическое исследование (биопсия)— назначается в случае сомнительного цитологического анализа. Образец ткани из пораженного участка шейки матки исследуется под микроскопом на наличие дисплазии, метаплазии, раковых клеток.
- При необходимости, гинеколог может назначить также следующие анализы:
- общий и биохимический анализы крови.
- скрининг гормонов надпочечников, щитовидной железы, яичников .
- общий анализ мочи
- Инструментальная диагностика:

Ультразвуковое сканирование органов малого таза — позволяет выявить макроскопические анатомические изменения в матке, придатках, яичниках, влагалище, прямой кишке, мочевом пузыре;- Кольпоскопия — осмотр влагалищной части матки с помощью специального инструмента — кольпоскопа;
- Рентгенография, компьютерная томография, магнитно – резонансная томография огранов малого таза (применяется при сомнительной диагностике УЗИ).
- Дифференциальный диагноз. Особый метод диагностики, применяемый в медицинской практике, целью которого является исключение заболеваний со схожей симптоматикой, клинической картиной, лабораторными показателями. Для этого используются данные всех вышеперечисленных методов постановки диагноза. Дифференциальный диагноз лейкоплакии проводят со следующими патологиями:
- рак шейки матки;
- эктопия;
- метаплазия;
- грибковые и бактериальные инфекции;
- травматические рубцы.
Симптомы
На начальной стадии:
- бессимптомное течение, диагностика возможна только при очередном гинекологическом осмотре.

Стадия развернутых клинических проявлений:
- дискомфорт во влагалище
- зуд
- жжение
- появление мутных или кровянистых выделений с неприятным запахом
- резкий дискомфорт и небольшого объема кровотечения из половых путей сразу после полового акта.
Появление следующих симптомов указывает на прогрессирование патологии:
- хронические кровянистые выделения из влагалища;
- появление болей внизу живота;
- боли при половом акте, мочеиспускании, дефекации;
- болезненные менструации;
- сбои в менструальном цикле;
- ухудшение общего состояния (повышение температуры тела, слабость, низкая работоспособность, похудение, потливость и т.д).
Причины развития
Лейкоплакия шейки матки — полиэтиологическое заболевание. Это значит, что не существует единого фактора риска развития данной патологии. Наиболее часто эти причины суммируются в единое целое и приводят к развитию болезни.

В развитии пролиферативных заболеваний (в том числе рака молочной железы, аденоматоза, эндометриоза и др.) женских половых органов наибольшую роль играют гормоны — эстрогены.
Гиперэстрогения (концентрация эстрогенов в крови выше нормы) в течение длительного периода жизни — наиболее весомый из факторов риска.
Наиболее активны женские половые гормоны в период полового созревания девушки, менструаций, беременности.
Если повышенное количество эстрогена циркулирует в крови без надобности, клетками мишенями становятся различные органы и ткани, в том числе и клетки шейки матки. Пролиферация эпителиоцитов, с дальнейшим возможным появлением атипичных клеток, связана с гиперфункцией эстрогенов.
Пролиферация макроскопически выглядит как уплотнение слоя клеток; розовая слизистая приобретает белесоватый цвет и непрозрачную консистенцию.
Скрининг половых гормонов и терапия по коррекции концентрационных нарушений — залог успешной профилактики лейкоплакии шейки матки.
Этиологическим фактором развития лейкоплакии могут быть:
- инфекционные заболевания половых органов;
- хронические воспалительные процессы, вызывающие гормональные сбои и нарушения менструального цикла.
К группе риска развития лейкоплакии относят женщин в роду у которых имелись следующие патологии:
Согласно генетической теории существуют мутации в различных локусах генома человека, которые являются предрасполагающим фактором для развития пролиферативных и онкологических заболеваний, в том числе — лейкоплакии. Эти мутантные гены с большой степенью вероятности передаются по наследству.
К другим причинам можно отнести:

Перенесенные травмы влагалища и матки — более 30 % случаев так или иначе связан с термическими, механическими или химическими травмами;- Иммунодефицит – врожденный, приобретенный, хронический или остро возникший. Снижение иммунной функции – это риск развития инфекционных и онкологических заболеваний;
- Гормонопродуцирующие опухоли центральной нервной системы – например, аденома гипофиза приводит к увеличению выработки гонадотропных гормонов, которые в свою очередь усиливают синтез эстрагенов;
- Неадекватное лечение в анамнезе.
Лечение
Лечение лейкоплакии шейки матки должно быть комплексным.

Первым этапом является устранение факторов риска —этиологическая и патогенетическая терапия(всегда подбирается врачом индивидуально):
- Коррекция гормонального фона;
- Антибиотикотерапия и противовоспалительная терапия;
- Иммуномодуляторы;
- Симптоматическая терапия.
Фармакологический препарат наносят на участки пораженной ткани и он вызывает локальную гибель измененных клеток. Перед процедурой гинеколог проводит очищение шейки матки от слизи и других выделений, обрабатывает раствором уксусной кислоты, затем ватным тампоном с нанесенным препаратом производит обработку шейки матки.
Примеры препаратов:
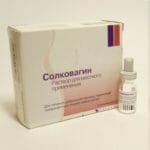

Осложнения: практически не возникают, иногда могут наблюдаться локальные воспалительные реакции. При неправильном применении возможны химические ожоги.
Способ лечения с помощью специального прибора — диатермокоагулятора. Суть метода заключается в воздействии электрическим током на участки лейкоплакии.
Ток вызывает местное повреждение измененных клеток и их гибель, в результате возникает воспалительная реакция и активизируются регенераторные процессы. В конечном итоге пораженная эпителиальная ткань замещается соединительнотканными рубцами.
Период реабилитации не более 6 недель.
Последствия:

Кровотечения (часто требуют хирургического вмешательства);- Стеноз и стриктуры канала шейки матки (также требуют длительной терапии);
- Экстравазаты, телеангиоэктазии и субэпителиальные гематомы (точечные и звездчатые кровоизлияния в стенку матки;
- Нарушение трофики ткани (длительная ишемия может усугублять течение заболевания и провоцировать метаболические нарушения);
- Грубые рубцы на шейке матки (могут привести к стенозированию цервикального канала, при последующей беременности осложнять вынашивание и роды);
- Бесплодие (гормональные нарушения как ответная реакция на операцию);
- Обострение хронических заболеваний мочеполовой системы (гломерулонефрита, пиелонефрита, мочекаменной болезни, цистита и др);
- Нарушения менструального цикла;
- Болевой синдром.
Вообще, один из наиболее безопасных методов удаления лейкоплакии шейки матки в гинекологии, так как вызывает минимальное повреждение здоровых тканей.
Для подготовки рекомендуется отказаться от половых контактов за 2 – 3 дня до проведения процедуры.
Суть заключается в использовании специального прибора с жидким азотом. Предварительно, необходимую для криодеструкции область помечают и обрабатывают раствором йода с глицерином.
К участку лейкоплакии подводят наконечник аппарата и локально воздействуют на неё. Ткань, обработанная жидким азотом приобретает белый цвет, полностью замерший участок измененного эпителия отслаивается от здоровой живой ткани, и с помощью криоаппликатора удаляется наружу. Вся процедура занимает не более 30 минут.
Реабилитация и полное восстановление эпителия занимает от 2 до 6 месяцев.
Возможные осложнения:
- Гидрорея — обильные жидкие выделения из половых путей;
- Инфекции — развиваются только в случае технически неверно выполненной процедуры;
- Деформация влагалищного отдела шейки матки только при обширных поражениях.
Наиболее современный метод лечения различных заболеваний шейки матки, в том числе лейкоплакии. Специальный аппарат с лазерной трубкой погружается во влагалище.
На наконечнике трубки имеется камера и светодиод, т.е изображение процедуры выводится на экран. Лазерное излучение позволяет с высокой точностью удалять пораженные участки эпителия.
Деструкция клеток активирует процессы регенерации, при этом не образуется рубец, так как лазер не поражает глубокие слои эпителия, и он полностью восстанавливается за короткое время.
Преимущества метода:
- высокая точность лазера;
- отсутствие кровотечений из-за прижигания капилляров;
- крайне маловероятно инфицирование обработанного участка;
- короткий восстановительный период (до 4 – 6 недель).
Возможные осложнения:
- Осложнения после лазерного выпаривания могут возникнуть только если женщина не принимает антибиотики (инфицирование раны),
- Доктор не имеет должной квалификации или опыта проведения процедуры (образование рубца из-за превышение допустимой зоны воздействия лазера).
Средства народной медицины:
Послеперационное лечение
Ведение гинекологических больных после оперативного вмешательства всегда комплексное.
Состоит из следующих мер:

Измерение артериального давления, частоты пульса, частоты дыхательных движений. Фармакологическая коррекция возникающих нарушений;- Наблюдение за неврологическим статусом (так как различные препараты и процедуры могут вызывать нервные нарушения). Назначение витаминов группы В, миорелаксантов, успокоительных средств;
- Контроль стула и мочеиспускания. Задержки дефекации и снижение диуреза — довольно частое осложнение при операциях на органах малого таза. Применяются слабительные средства, дополнительно проводится УЗИ почек, общий анализ мочи.
Показана во всех случаях в постоперационный период.
Если причиной лейкоплакии стала хроническая инфекция, антибиотики могут меняться несколько раз для достижения должного эффекта. Необходимую комбинацию препаратов, длительность лечения а также назначение противогрибковых лекарственных средств (для профилактики кандидоза) выбирает квалифицированных акушер – гинеколог.
Наиболее эффективные антибиотики:
-
Цефтриаксон, Кефотекс, Цефотаксим (группа цефалоспоринов);
Лейкоплакия шейки матки представляет собой заболевание, при котором происходят изменения в выстилающем шейку эпителии с его утолщением и ороговением. При визуальном обследовании шейки матки можно отметить видимые глазу возвышенные участки беловатого или серого цвета, которые в дальнейшем обнаруживаются и в цервикальном канале. Лейкоплакии отводится особое место среди прочих гинекологических патологий, так как она относится к предраковому состоянию половых органов и при отсутствии своевременного лечения часто переходит в рак шейки матки.
Исход заболевания лейкоплакией и методы применяемые для его лечения во многом зависят от своевременной диагностики и стадии развития, свойственной болезни на данный момент. Различают несколько форм лейкоплакии и каждая из них имеет свои характерные признаки:
- Простая или плоская форма лейкоплакии, когда обнаруживаются не возвышающиеся над поверхностью органа белесые бляшки. Эта стадия заболевания не обладает симптомами, способными привлечь внимание к заболеванию, проявления его настолько незначительны, что гинеколог может не заметить произошедшие изменения слизистой.
- Чешуйчатая или бородавчатая форма лейкоплакии, с хорошо заметными возвышенными участками измененного плотного эпителия. При нескольких очагах бляшки наслаиваются и образуют бугристую поверхность. Обнаружить болезнь в этой стадии очень легко и при этом необходимо провести биопсию, так как именно эта стадия лейкоплакии способна перейти в злокачественную форму. Иногда клетки эпителия начинают изменять свои формы и размеры, вызывая клеточную атипию. Причины такого перерождения и неправильной работы до конца не изучены, но именно она считается предраковым состоянием.
- Эрозийная форма лейкоплакии с проявлением белых участков в окружении эрозийной ткани или трещин.

Причины заболевания
Причин, которые способны вызвать подобные патологические отклонения — великое множество и не все они выяснены до конца. Но определены некоторые из этого числа, способные спровоцировать развитие лейкоплакии:
- инфекционные заболевания половых органов с осложненным течением, в том числе и полученные половым путем;
- гормональные сбои, выражающиеся в дисбалансе между эстрогеном и прогестероном;
- иммунодефицит;
- травмирование шейки матки, вызванное оперативными вмешательствами или во время проведения медицинских процедур на половых органах;
- запущенные гинекологические болезни, не получившие своевременного и правильного лечения, чаще всего псевдоэрозии шейки матки.
У женщин репродуктивного возраста лейкоплакия встречается у 1 процента из 100, а общая частота этого патологического нарушения среди всех болезней шейки матки достигает 12%.
Все множество причин, способных стать толчком развития лейкоплакии разделяют на два направления — эндогенные и экзогенные. К эндогенным относят гормональные нарушения вызванные недостатком прогестерона, а экзогенные зависят от инфекций, травм и химического воздействия.
Вышеперечисленные факторы вызывают процессы включающие механизм кератинизации клеток, приводящей к ороговению эпителия шейки.
Признаки
Лейкоплакия не обладает болевыми симптомами, так как на шейке матки нет болевых рецепторов, а другими характерными проявлениями это заболевание не отличается. Лишь изредка, женщины подмечают более обильные выделения из половых органов. Диагностируется лейкоплакия чаще всего при осмотре под микроскопом во время кольпоскопии с применением необходимых в этом случае проб. Патологический очаг во время осмотра выглядит в виде белого пятня плотно закрепленного на эпителии слизистой с неровной поверхностью, которая может быть и шероховатой, и складчатой, и с покрытием ороговевшими чешуйками. При возникновении лейкоплакии такая поверхность формируется из кератинового слоя образующегося из белкового плотного наслоения.
При удалении кератинового слоя можно обнаружить гладкую розовую поверхность, по которой и определяются фактические размеры патологического участка. Под микроскопом участки, пораженные лейкоплакией, представлены разрастаниями соединительной ткани в слой эпителия в виде сосочков с расположенными в них мельчайшими кровеносными сосудами.
Диагностика
Все формы лейкоплакии не обладают специфическими признаками, поэтому некоторые симптомы с большой долей вероятности могут относиться и к другим женским патологическим состояниям. Именно поэтому в подобных ситуациях возникает необходимость проведения дополнительного обследования. В случае если у врача остаются подозрения на лейкоплакию, для подтверждения точного диагноза применяют методы биопсии и кольпоскопии. Результаты такого исследования помогают определится с наличием клеток атипичной природы и назначить необходимые процедуры направленные на предотвращение злокачественных процессов в шейке матке. Иногда под участками с лейкоплакией обнаруживаются изменения в клетках более скрытого базального слоя, эту патологию также относят к предраковому состоянию.
Если выявлена наследственная форма лейкоплакии, то лечение может оказаться малоэффективным.
Изменения при лейкоплакии
Воздействие неблагоприятных факторов могут нарушать обмен веществ в клетках шейки матки выходящей во влагалище. Это вызывает быстрое ороговение поверхности плоского эпителия с утолщением и образованием чешуйчатого слоя. Лейкоплакия может возникнуть не только на плоском слое, но и на измененных участках с однослойным цилиндрическим эпителием и даже затрагивать глубокие базальные слои. Это тесное соприкосновение обосновано не только одними общими причинами возникновения, а и способностью переходить из одного патологического состояния в другое.

Лечение
Важным вопросом, который возникает у врача при диагностике лейкоплакии — какой максимально эффективный метод лечения использовать, чтобы не допустить перерождения патологического нарушения в злокачественное состояние.
Основные лечебные методы при возникновении лейкоплакии заключаются в быстрой ликвидации очага болезни и минимальное травмирование здоровых тканей проводимыми процедурами. Для этого применяются методики, позволяющие выбрать индивидуальное лечение с максимальной эффективностью для каждого конкретного случая лейкоплакии, например:
1.Электрокоагуляция (прижигание) — метод получивший широкое распространение для лечения лейкоплакии. Ввиду своей доступности и являясь недорогим способом лечения, электрокоагуляция доступна для всех слоев населения и почти не имеет противопоказаний. Оборудование необходимое для проведения процедуры есть в каждой поликлинике. Однако имеются и минусы применения электрокоагуляции:
- длительное заживление травмированного участка;
- болезненность проводимой процедуры;
- повреждение здоровой ткани вокруг очага болезни;
- возникновение кровотечения после отторжения корочки, оставшейся на месте прижигания;
- возможность возобновления болезни после не полностью охваченного обработкой участка;
- возникновение грубого рубца на месте прижигания, усложняющего растяжение шейки при последующих родах, поэтому для молодых нерожавших женщин применять электрокоагуляцию не рекомендуется.
2. Лазерная коагуляция, довольно эффективный метод воздействия холодом. Безболезнен и не травматичен, единственные недостатки, как и в случае применения электрокоагуляции, в повторном возникновении лейкоплакии, а также в некотором укорачивании шейки после проведения процедуры. Воздействие лазером — один из самых лучших способов лечения, так как безболезнен и антисептичен, не травмирует ткани органов и не вызывает кровотечение. Поверхностная пленка образующаяся после проведения процедуры на поверхности органа, уберегает от инфицирования и не дает развиться воспалению. Заживление наступает в течение месяца.
Лечение лейкоплакии у женщин имеющих искривленную шейку матки часто затруднено, в таких случаях приходится прибегать к хирургическим операциям. Для этого применяется клиновидная или конусовидная частичная ампутация пораженного участка.
3. Радиоволновая хирургия является бесконтактным щадящим методом, использующим радиоволны. Проводят испарение пораженных клеток с помощью электрода, введенного во влагалище. Здоровые ткани половых органов практически не повреждаются, и участки некроза не образуются.
Все процедуры для лечения лейкоплакии можно проводить в лабораторных условиях на пятый день менструального цикла. Одновременно с использованием основных методов воздействующих на лейкоплакию, важно проводить лечение терапевтическими препаратами, особенно при протекающих инфекциях половых органов.

Профилактика
Пациентки входящие в группу риска особенно тщательно должны следить за малейшими изменениями самочувствия и принимать профилактические меры, чтобы предотвратить развитие лейкоплакии. К ним относятся те, кто имеет нарушения менструального цикла, кто перенес инфекционные заболевания половых органов, у кого обнаружена эрозия или имеющие разрывы шейки матки при предшествующих родах. К профилактическим мерам причисляются обязательное долечивание воспалительных процессов в репродуктивных органах, приведение гормонального уровня близкого к норме, постоянное наблюдение у гинеколога с прохождением кольпоскопии.
Важно! Лейкоплакия шейки матки-заболевание опасное лишь возможным перерождением в злокачественное состояние. Женщины, у которых лейкоплакия атипичной формы сопровождается повышенной активностью клеток расположенных в базальном слое, с большой вероятностью могут быть подвержены риску заболеть раком. В случае когда базальный слой остается не затронутым, предраковая стадия не угрожает.

Лейкоплакия шейки матки – это изменение слизистой оболочки в виде белого пятна или бляшки. Возникает из-за гормональных и иммунных нарушений на фоне инфекций или травмирования шейки при аборте, выскабливании. Обычно протекает скрыто, тогда ее выявляют только при гинекологическом обследовании. Простая форма хорошо поддается лечению и менее опасна, а пролиферирующая поражает глубокие слои и может переродиться в рак шейки матки.
Выбор метода лечения проводят после получения результатов биопсии и анализов. Назначают противоинфекционные средства, прижигают раствором Солковагина, холодом (криодеструкция), теплом (диатермокоагуляция), лазером, радиоволнами. Используется и комбинированный фотодинамический метод. При выявлении предракового заболевания нужна операция конизации (отсечения части) или ампутации (удаления) шейки матки.
Лейкоплакия шейки матки: как понять, что это такое
Лейкоплакия шейки матки – это приобретение слизистой оболочкой свойств поверхностного слоя кожи. Клетки становятся плотными, начинается процесс ороговения, что означает появление грубой, шелушащейся ткани белого или сероватого цвета.
Так как в норме на шейки матки таких клеток быть не может, то они могут приобретать атипичные свойства. В таком случае лейкоплакия перерождается в раковую опухоль (у трети пациенток). Заболевание чаще всего находят у женщин в детородном периоде – около 82% пациенток находятся в возрасте от 17 до 39 лет, оно составляет около 5% всех патологий шеечной части матки.
Среди установленных причин лейкоплакии выделяют изменения гормонального фона и снижения иммунитета. У женщин повышается уровень женских гормонов эстрогенов, они провоцируют разрастание (активное деление клеток) эпителия матки. Эстрогенная стимуляция сочетается с недостатком прогестерона, отсутствием овуляторных циклов, бесплодием. Возможен и низкий уровень эстрогенов, и утрата способности гипофиза головного мозга контролировать их образование (гипофизарная недостаточность).
Факторы риска, способствующие появлению лейкоплакии:
В результате один или несколько участков перестраиваются, в клетках изменяется структура ядер, они становятся способными к образованию кератина.
А здесь подробнее о том, когда и как делают конизацию шейки матки.
У лейкоплакии нет характерных симптомов, ее обычно находит гинеколог при осмотре. Если она появилась на фоне инфекции, то сопровождается белями с неприятным запахом. У части женщин возможны кровянистые выделения после полового контакта.
Выделяют несколько форм лейкоплакии, наиболее важно деление на простую и пролиферативную. Простая лейкоплакия шейки матки – это наиболее доброкачественное изменение. Она протекает без клеточной атипии, то есть клетки подчиняются контролю и не могут неограниченно делиться. Она затрагивает только поверхностный слой эпителия и не проникает вглубь.