Рождение ребенка – великое чудо и самое большое счастье. Но, к сожалению не всем удается стать родителями по причине болезней репродуктивной системы.
У некоторых представительниц прекрасного пола диагностируются врожденные или приобретенные отклонения, которые отрицательно воздействуют на детородную функцию.
На современном этапе развития медицины есть огромное количество способов иметь здорового ребеночка.
Можно ли вылечить нарушения фертильности
Бесплодие можно определить, как неспособность достичь беременности в течение 1 года после регулярного незащищенного полового акта. Это самый страшный диагноз для девушки, которая мечтает стать матерью.
После 35 лет консультация репродуктолога и лечение бесплодия рекомендуются уже после полугода безуспешных попыток.
Проблема с зачатием связана с широким спектром психологических факторов, таких как хронический стресс, постоянное беспокойство, депрессия, низкая самооценка, чувство неполноценности.
Выделяют два основных типа: абсолютное и относительное. При абсолютном – организм не способен зачать из-за грубых анатомических дефектов. Относительное – в настоящее время излечимо.

Проблемы, связанные с плодовитостью человека обусловлены генетическими аномалиями, инфекционными или экологическими агентами и определенным образом жизни. Естественные процессы старения также ограничивают рождаемость.
Нарушение фертильности бывает первичным, у пациенток, которые никогда не беременели или вторичным – когда не наступает повторное зачатие.
Беременность является результатом процесса, который имеет много шагов:
В яичниках созревает ооцит (овуляция);
Мужская сперма сливается с яйцеклеткой (оплодотворение);
Оплодотворенная яйцеклетка проходит через фаллопиеву трубу к матке;
Оплодотворенное яйцо прикрепляется к внутренней части матки (имплантация).
По статистике, в России 10-15% супружеских пар лишены возможности иметь детей. В 40% случаев эта проблема обусловлена состоянием здоровья мужчины (некачественная сперма, импотенция), а 60% — вина лежит на женском организме. Лучший вариант – не обвинять друг друга, а пройти полное обследование каждому из партнеров.
Если точно определить причину и вид нарушения фертильности, то можно выбрать оптимальное лечение.
Причины бесплодия
В современную эпоху рождение детей откладывается до 30-40 лет. Молодые люди не спешат заводить деток, для них более важными аспектами жизни являются получение образования и профессиональная карьера. С каждым годом количество яйцеклеток уменьшается быстрыми темпами. И по мере того, как происходит старение организма, качество ооцитов также снижается;
Овуляцию часто можно обнаружить, соблюдая менструальный календарь или используя специальные тесты. Наиболее распространенными нарушениями, влияющими на овуляцию, являются синдром поликистозных яичников, гипогонадотропный гипогонадизм (от проблем сигнализации в головном мозге) и овариальная недостаточность;
Перенесенные инфекции, передаваемые половым путем, включая хламидиоз, гонорею или воспалительные заболевания таза способны привести к спаечному процессу. В этом случае яйцеклетка не способна оплодотворяться спермой или достигать полости эндометрия. При лечении трубного бесплодия используется экстракорпоральное оплодотворение;
Фибромы и миомы очень распространены, а простое присутствие доброкачественного образования не обязательно вызывает проблемы с зачатием. Все зависит от локализации опухоли;
Они выглядят как пальцевидные ростки в полости матки. Эти аномалии редко связаны с раком, но они снижают вероятность забеременеть. Удаление полипов во время минимально инвазивной гистероскопии связано с удвоением частоты беременности;
В вязкой цервикальной слизи формируются агрессивные антитела, уничтожающие активные сперматозоиды.
А так же причиной могут быть необъяснимые факторы.
Диагностика и лечение бесплодия
При обращении женщины к врачу-репродуктологу собирается тщательный анамнез. Он включает в себя следующие сведения: начало менструального цикла, сроки и частоту полового акта, предыдущее использование контрацепции, предыдущие беременности и исходы, тазовые инфекции, использование лекарств, профессиональное облучение, злоупотребление психоактивными веществами, употребление алкоголя, употребление табака и перенесенные операции на репродуктивных органах. Необходимо провести физическое обследование эндокринной и гинекологической систем: оценку состояния овуляции, фаллопиевых труб и полости матки.

Внутренние половые органы более подробно визуализируются с использованием различных инструментальных методов, включая гистероскопию, гистеросальпингографию, трансвагинальную ультрасонографию, сонагистерографию с введением солевого раствора, магнитно-резонансную томографию или лапароскопию.
Трансвагинальное УЗИ — важный инструмент для оценки структуры репродуктивной системы. Ультразвук может обнаруживать аномалии, такие как фибромы и полипы, закупорку дистальной части фаллопиевой трубы и патологии яичников, в том числе кисты. Кроме того, трансвагинальное ультразвуковое исследование дает возможность специалисту оценить относительное количество созревающих яйцеклеток. Биопсия эндометрия проводится только при подозрении на хронический эндометрит или неоплазию.
Лечение женского бесплодия
Справиться с проблемами зачатия помогает консервативная терапия и хирургическое вмешательство.
Если диагностированы эндокринные дисфункции и отсутствуют спаечные процессы, то назначаются гормоны.
Наиболее часто используемые вещества:
Цитрат кломифена (кломид) – этот препарат вызывает естественную овуляцию, увеличивая выработку гипофизарными клетками фолликулостимулирующих гормонов. Он назначается в случае проблем с яичниками (поликистоз) с целью повышения количества созревающих фолликулов и яйцеклеток. Это недорогое, хорошо переносимое, безопасное и эффективное лекарство. Противопоказания к его назначению включают заболевания печени, карциному эндометрия, кисты яичников, маточные кровотечения. Перепады настроения — очень распространенный побочный эффект;
Мочевые гонадотропины — относятся к гормонам передней доли гипофиза (ФСГ и лютеинизирующий гормон). Они получаются путем лабораторной очистки женской мочи в климактерическом периоде. Данный препарат достаточно часто применяются в ЭКО для стимуляции функции яичников и увеличения количества созревающих яйцеклеток. Реакция на стимуляцию гонадотропином зависит, прежде всего, от овариального резерва и считается главным фактором успеха искусственного оплодотворения;
Рекомбинантные гонадотропины – получены путем технологии генной инженерии, содержат только чистые ФСГ или ЛГ. Они воздействуют на ткани яичников, стимулируя рост фолликулов и яйцеклеток.
Если при обследовании выявлено, что основной причиной нарушения фертильности являются воспалительные заболевания, то назначаются антибиотики: метронидазол, цефамандол, метрогил, ципрофлоксацин, офлоксацин, пефлоксацин. Для назначения оптимальной терапевтической схемы нужно проводить идентификацию микроорганизмов путем соответствующего микробиологического исследования и антибиограммы.
При иммунологическом отторжении спермы или плода показаны кортикостероиды и антигистаминные препараты. Терапевтическая схема рассчитана на 2-3 месяца. Обязательно определяются антиспермные антитела, антитела против трофобласта (плаценты) и против эмбриональной оболочки.
Малоинвазивные технологии — лапароскопия и гистероскопия предназначены для проведения лечебно — диагностических манипуляций и решают многие проблемы женской репродуктивной системы.
Лапароскопия – это малотравматическое оперативное вмешательство. Оно предназначено для установления и последующего устранения патологических состояний, способных привести к бесплодному браку. При помощи этой методики определяется морфология маточной трубы и обоих яичников, трубная проходимость и врожденные аномалии полости матки.
Во время операции удаляются спайки в области труб, миомы, кисты, эндометриоз.
Суть процедуры состоит в том, что хирург делается несколько небольших разрезов брюшной полости в районе пупка. С помощью лапароскопа и других вспомогательных инструментов совершает вмешательство. Основным преимуществом методики считается то, что реабилитационный период достаточно короткий и составляет всего 3-5 дней.
Гистероскопия — это осмотр полости матки через шейку гистероскопом, с прикрепленной видеокамерой, которая проецирует изображение на экран. Благодаря этой методике специалист диагностирует аномалии, такие как фибромы или полипы, и через узкие инструменты способен удалить или исправить патологию. Эта процедура выполняется в амбулаторных условиях. Восстановление обычно не более одного дня. Перед проведением необходимо сдать анализы — мазок на влагалищную флору, общий анализ крови, кровь на RW, ВИЧ, гепатиты В и С.
На фертильность оказывают влияние и психологические факторы: депрессии, проблемы в личной жизни, конфликты дома и на работе. Все это формирует хроническую стрессовую ситуацию. Иногда девушка бессознательно не хочет детей. Например, она боится боли, тяжелых родов, даже смерти.
Вылечить психологическое бесплодие можно, если обратиться к психотерапевту.
Если были использованы все известные методы лечения бесплодия, но они не дали положительных результатов, то применяют вспомогательные репродуктивные технологии. Они преодолевают естественные барьеры на пути к зачатию.
Основная суть экстракорпорального оплодотворения состоит в том, что слияние активного сперматозоида и зрелой яйцеклетки происходит в пробирке.
Процедура состоит из 3 этапов: индукция овуляции, оплодотворение ооцита и развитие эмбрионов, которые переносятся в матку.
| Сперматозоид может быть получен из эякулированной спермы или может быть хирургически извлечен из эпидидимиса или яичка в случаях азооспермии. |
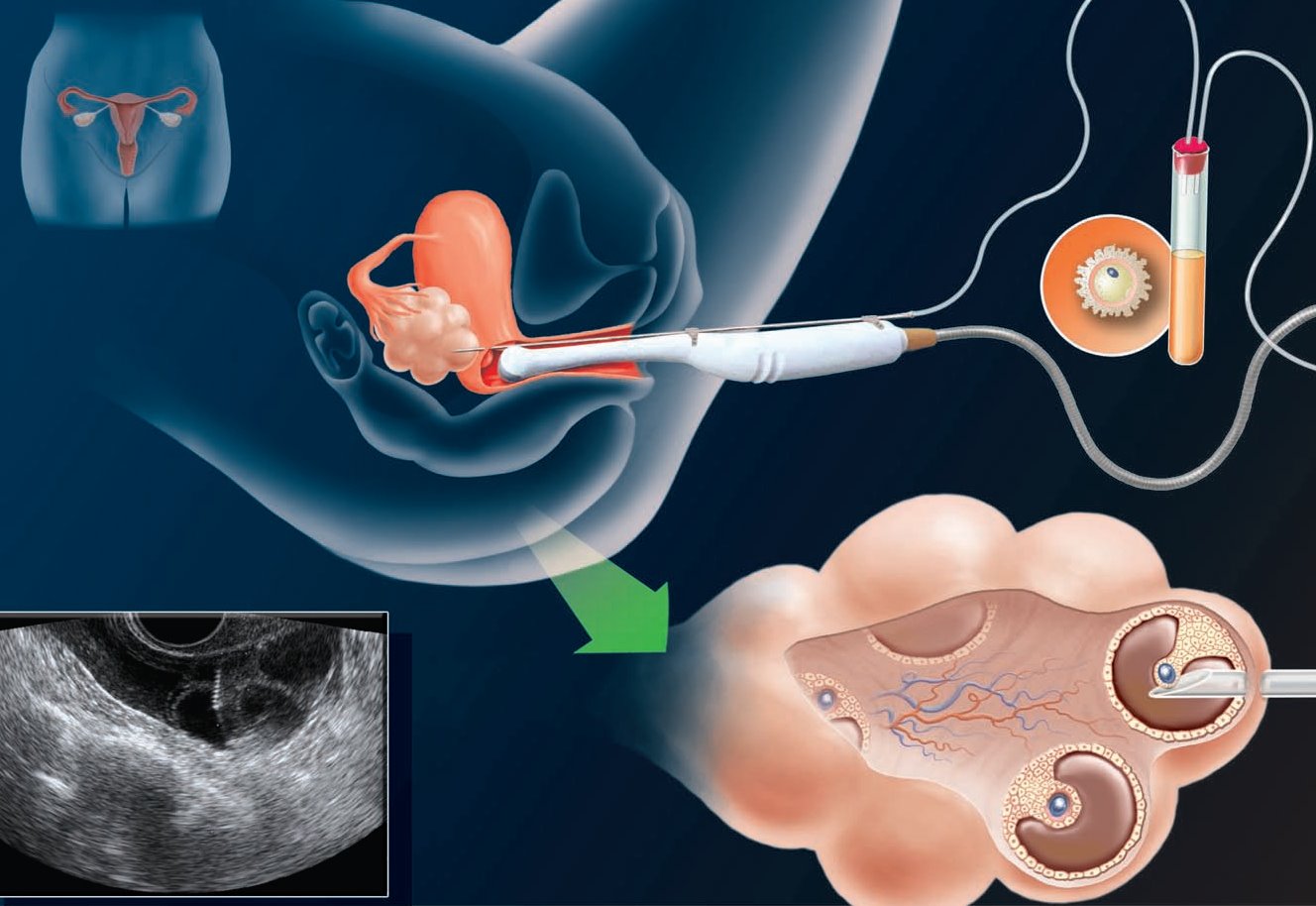
Эта процедура проводится ультразвуковым контролем, хирург использует узкую иглу для извлечения ооцита из яичника через стенку влагалища. Эта стерильная игла прикрепляется к стерильной всасывающей трубе и сборному флакону. Как только жидкость, содержащая ооцит, удаляется из фолликулов во флакон, они передаются эмбриологу, который находит яйцеклетку, помещает ее в крошечные капли на чашку Петри, а затем оплодотворяет ооцит, используя сперму мужа или донора.
Оплодотворенные яйцеклетки, теперь эмбрионы, могут расти и развиваться в культуральных средах, как правило, от 3 до 5 дней. Затем, как правило, один или два эмбриона без признаков патологии осторожно переносятся в полость матки. Передача эмбрионов выполняется в кабинете под ультразвуковым контролем брюшной полости с использованием небольшого, мягкого, стерильного и гибкого катетера. Вопрос о том, какие эмбрионы переносить и когда переносить – решается совместно эмбриологом и репродуктивным эндокринологом.
Репродуктология не стоит на месте, она постоянно развивается, и сегодня появились новые схемы:
Одиночный перенос бластоцисты вместо двойного;
Минимальные протоколы стимуляции.

Пероральные или инъекционные фармакологические агенты могут использоваться для стимулирования овуляции одного зрелого ооцита у ановуляторных или олиго-овуляторных женщин или для содействия развитию и овуляции множественных зрелых ооцитов у женщин с нормальными овуляторными менструальными циклами.
Риски ЭКО связаны с многоплодной беременностью, недоношенностью, низким весом при рождении, врожденными дефектами и нарушениями импринтинга.
Усовершенствования в лабораторных технологиях и клинической практике позволили ЭКО стать медицинской процедурой, которая является эффективной, безопасной и относительно доступной.
Внутриматочная инсеминация
Манипуляция заключается в том, что при помощи зонда в полость матки вводится сперма мужа или донора. Само слияние клеток возникает как обычно в природе.
Однако эта техника не подходит при спаечных процессах. Она показана при нарушениях фертильности неясной этиологии или если был диагностирован цервикальный фактор. Он заключается в том, что во влагалищной среде происходит полное обездвиживание сперматозоидов. Кроме этого, данная методика применяется, если вагинальное сношение невозможно из-за физической инвалидности или психосексуальной проблемы.
Донорство ооцитов необходимо при отсутствии яичников или неспособности производить полноценные яйцеклетки.
Данный способ разрешен на законодательном уровне, но включает в себя множество противоречивых аспектов и затрагивает этнические, моральные, психологические и социальные вопросы.
Лечение бесплодия в Москве
В какую денежную сумму обойдется медикаментозная терапия в медицинском центре лечения бесплодия – ответить очень трудно. Часто зависит от цены на лекарства, которые будет назначать репродуктолог.
Цена на лапароскопическую операцию в Центре лечения бесплодия начинается от 25 тысяч рублей, а гистероскопия обойдется примерно 30 тысяч рублей.

В нашем медицинском центре применяются инновационные технологии и сосредоточен весь спектр услуг по репродукции.
Современные репродуктивные технологии помогают тысячам бездетных пар стать счастливыми родителями. Искусственное оплодотворение — это комплекс методов, объединяющих различные медицинские манипуляции, цель которых — наступление долгожданной беременности. Слияние яйцеклетки и сперматозоида происходит не естественным путем, а в специально созданных для этого условиях.
Когда прибегают к искусственному оплодотворению?
Применение вспомогательных репродуктивных технологий целесообразно в том случае, если женщина потенциально способна выносить ребенка, но не в состоянии забеременеть естественным путем. К искусственному оплодотворению прибегают в случае женского и мужского бесплодия, вызванного такими причинами:

абсолютным трубным бесплодием (удаление обеих маточных труб);- трубным и трубно-перитонеальным бесплодием;
- эндокринным бесплодием;
- проблемами с зачатием, обусловленными эндометриозом;
- мужским бесплодием (олиго-, астено-, тератозооспермия);
- идиопатическим бесплодием;
- сочетанными формами.
Показания к искусственному оплодотворению:
- эндокринное бесплодие;
- непроходимость маточных труб;
- отсутствие маточных труб;
- эндометриоз;
- возрастной фактор;
- мужское бесплодие;
- бесплодие неопределенного генеза.
- тяжелые хронические психические заболевания;
- злокачественные новообразования;
- пороки развития матки, препятствующие нормальному вынашиванию;
- острые воспалительные заболевания.
Суть искусственного оплодотворения
В процессе проведения процедур могут применяться собственные половые клетки мужчины и женщины либо донорский материал. Донорские яйцеклетки и сперматозоиды могут быть свежими и замороженными, также могут использоваться эмбрионы, прошедшие криоконсервацию.
Перед искусственным оплодотворением мужчина и женщина проходят обследование на фертильность. Также необходимо убедиться, что женский организм в состоянии выносить плод в течение девяти месяцев. Если будут обнаружены заболевания, препятствующие нормальному вынашиванию беременности, то перед тем как провести процедуру искусственного оплодотворения, проводят соответствующее лечение.
Диагностика перед искусственным оплодотворением включает в себя:

- изучение гормонального статуса;
- гистеросальпингографию (по необходимости);
- гистероскопию (по рекомендации врача);
- лапароскопию (по рекомендации врача);
- сдачу спермограммы;
- функциональную диагностику;
- УЗИ органов малого таза и т. д.
Современные методы искусственного оплодотворения
Вспомогательные репродуктивные технологии предусматривают такие способы решения проблемы бесплодия:
- Искусственная инсеминация спермой мужа или донора. Возможны два варианта введения — цервикальный и внутриматочный. Для повышения эффективности процедуры предварительно проводят индукцию (стимулирование) овуляции гормональными препаратами. При искусственной инсеминации сперматозоиды не проходят такие барьеры, как кислая влагалищная среда и защитная слизь шейки матки. Сперматозоиды сразу попадают в благоприятные условия полости матки и дальше самостоятельно продвигаются к трубам с находящейся в них яйцеклеткой. Далее оплодотворение происходит так же, как и без применения вспомогательных репродуктивных технологий. Искусственную инсеминацию применяют при наличии у женщины повышенной вязкости шеечной слизи, а также при высокой кислотности влагалища. К показаниям со стороны мужчины относится повышенная вязкость спермы, олигозооспермия и эректильная дисфункция.
- Экстракорпоральное оплодотворение. Слияние половых клеток происходит вне организма женщины (in vitro). Для проведения искусственного оплодотворения с помощью методов ЭКО женщине проводят стимуляцию суперовуляции, чтобы получить одновременно несколько созревших яйцеклеток.
В норме при естественном цикле созревает, как правило, один ооцит, максимум два, но при искусственном оплодотворении с помощью ЭКО этого недостаточно. После созревания нескольких фолликулов яйцеклетки извлекают из яичника с помощью пункции. Если ооциты имеют признаки недостаточной зрелости, их помещают в условия специальной среды для дозревания. Обычно процесс занимает 1–2 дня. В день, на который назначена процедура, партнер женщины сдает сперму. Полученный материал отмывается, исследуется под микроскопом и помещается в одну среду с яйцеклетками. Далее оплодотворение происходит по всем законам биологии с тем отличием, что производится оно в искусственной среде – пробирке. Несколько дней эмбрион находится вне тела матери, и только после достижения определенной стадии зрелости и прохождения лабораторного исследования один или два лучших из них подсаживаются в полость матки для дальнейшего вынашивания.
Все указанные методики применяются в настоящее время достаточно успешно при различных вариантах бесплодия. Выбор методики искусственного оплодотворения производит специалист в каждом случае индивидуально, в зависимости от состояния здоровья и причины бесплодия.
Например, если сперматозоиды не могут попасть в матку, то искусственное оплодотворение производится методом инсеминации, так как сперма вводится непосредственно в матку в день овуляции у женщины. Кроме того, она показана при низком качестве спермы, в которой мало активных сперматозоидов.
Если беременность не наступает на фоне каких-либо заболеваний в половой сфере, то для искусственного оплодотворения применяют метод ЭКО.
Если есть показания для ЭКО, но у мужчины в сперме очень мало качественных сперматозоидов, то производится ИКСИ.
Анализы перед проведением процедуры искусственного оплодотворения
Женщине назначаются следующие анализы:
- на наличие антител к инфекциям (ВИЧ, гепатиты B и C, сифилис и прочее);
- на ЗППП;
- на половые гормоны;
- на онкомаркеры;
- УЗИ органов малого таза;
- проверку проходимости маточных труб.
Мужчина тоже сдает анализы:
- на наличие антител и антигенов к инфекционным заболеваниям;
- на половые инфекции методом ПЦР-диагностики;
- мазок из уретры;
- спермограмму;
- MAR-тест.
По результатам пройденного обследования врач принимает решение о целесообразности проведения процедуры и может предложить пациенту другие вспомогательные репродуктивные технологии.
Осложнения после искусственного оплодотворения

Сама процедура искусственного оплодотворения не исключает в очень редких случаях возникновение осложнений, например, таких как:
- аллергические реакции;
- внематочная беременность;
- синдром гиперстимуляции яичников;
- разрыв яичника;
- падение давления;
- многоплодная или внематочная беременность;
- кровотечения.
Наиболее тяжелым является разрыв и гиперстимуляция яичников. Причем второй вариант бывает чаще и возникает он на фоне применения гормональных препаратов. К его симптомам можно отнести: сильные боли в животе, рвоту, тромбоз сосудов легких и ног.
Какие виды искусственного оплодотворения наиболее эффективны в 2019 году
Из всего многообразия методов искусственного оплодотворения очень сложно выделить самые лучшие или самые плохие. У каждой процедуры есть определенный список показаний и противопоказаний, а также специфическая область применения. При выборе того или иного вида искусственного оплодотворения врач руководствуется следующей информацией:
- вид бесплодия;
- возраст супругов;
- состояние репродуктивной системы женщины и мужчины;
- особенности течения предыдущей беременности;
- наследственный и гинекологический анамнез и другие.
Именно поэтому для каждой пары подбирается свой, наиболее эффективный метод искусственного оплодотворения. При относительно благоприятных формах бесплодия, когда отсутствуют выраженные функциональные нарушения со стороны репродуктивных органов обоих супругов, хороших результатов можно добиться при помощи искусственной инсеминации. Эта методика является простой, не требует приема больших доз гормональных препаратов и проведения пункции яичников. Однако при наличии непроходимости маточных труб, обструкционной азооспермии и некоторых других заболеваний, этот метод теряет свою эффективность.
С другой стороны, хороших результатов можно добиться при сочетании ЭКО по длинному протоколу и ИКСИ (или его разновидностей). Эффективность такой программы искусственного оплодотворения будет высокой, но она требуется далеко не всегда, особенно если учитывать высокую стоимость метода и определенные риски.
Именно поэтому на начальном этапе репродуктолог собирает максимально полную информацию о состоянии здоровья супругов и только потом подбирает самый эффективный метод лечения бесплодия для конкретной пары.
Результаты искусственного оплодотворения
Эффективность инсеминации спермой мужа, по статистике, достигает 6–22 %, спермой донора — 30–60 %. Лечение бесплодия с помощью метода GIFT и ЭКО имеет результативность 50 % и 30 % соответственно. Применение GIFT особенно эффективно у пар с идиопатической формой бесплодия. Метод ZIFT в 28,6 % случаев заканчивается беременностью.
Какие современные методы лечения бесплодия существуют?
Считается, что у здоровой молодой супружеской пары беременность наступает в среднем в течение 1 года регулярной половой жизни без применения средств контрацепции. Если за год беременность не наступила, то супругам ставят диагноз бесплодие. Естественно, в этом случае необходимо выяснить причину возникновения этой проблемы.
Бесплодие — поистине всемирная проблема, т.к. встречается во всех странах мира без исключения. В России сложности с наступлением беременности есть почти у 17% супружеских пар; и такой уровень критичен для сохранения численности населения.
Специалисты-репродуктологи давно доказали, что вероятность наступления беременности напрямую зависит от возраста супругов: чем старше становится человек, тем меньше шансов на успех. Именно поэтому врачи рекомендуют максимально раннее начало обследования и лечения, т.к. чем раньше супружеская пара обращается в специализированную клинику, тем скорее в семье появляется долгожданный малыш.
Для наступления беременности необходимо сочетание нескольких факторов. У мужчины в эякуляте должно быть достаточное количество подвижных сперматозоидов хорошей морфологии, т.е. правильного строения. У женщины репродуктивная система устроена более сложно: обязательно должна происходить овуляция (созревание яйцеклетки в яичниках), должны быть проходимые, правильно функционирующие маточные трубы (они должны захватить яйцеклетку, создать условия для оплодотворения и транспортировать эмбрион в полость матки) и хорошая структура эндометрия для имплантации (прикрепления) эмбриона.
Процесс наступления беременности достаточно сложный, многоступенчатый; «поломка» может произойти на любом этапе.
Задача специалиста — в минимальный срок выяснить причину отсутствия беременности и предложить максимально щадящий способ лечения.
По рекомендациям Всемирной Организации Здравоохранения (ВОЗ) длительность обследования до установления причины бесплодия не должна превышать В жизни же врачи часто сталкиваются с тем, что пациенты ходят годами и никак не могут получить ответ на самый важный для них вопрос.
В передовых клиниках, занимающихся проблемой репродуктивного здоровья, все усилия направлены на сокращение сроков обследования. В некоторых отделениях лечения бесплодия и ЭКО работают диагностические центры «одного дня», позволяющие провести обследование супружеской пары для установления причин бесплодия за 1 день. В конце дня супружеская пара получает на руки результаты обследования и рекомендации по лечению.
Какие современные методы лечения бесплодия существуют?
В арсенале репродуктолога есть достаточно много вариантов лечения бесплодия, и в каждом конкретном случае нужно выбрать наиболее подходящий и эффективный.
Если причиной отсутствия беременности является нарушение процесса овуляции у женщины, то на помощь приходит лечебный протокол под названием «классическая индукция овуляции», когда с помощью незначительного гормонального воздействия нормализуется работа яичников и созревает яйцеклетка. Дальнейшее зачатие происходит естественным способом.
Если по результатам обследования выявляется снижение показателей спермограммы, то паре может быть предложено лечение методом инсеминации, когда специальным образом обработанная сперма (мужа или донора) вводится непосредственно в полость матки.
К сожалению, такие «консервативные» методы не всегда помогают: беременность наступает только у супружеских пар.
На сегодняшний день самый эффективный метод преодоления бесплодия — процедура ЭКО (экстракорпорального оплодотворения). Название процедуры происходит от латинских слов extra — снаружи, вне и corpus — тело, т.е. оплодотворение половых клеток (яйцеклеток) женщины вне ее организма с последующим переносом эмбрионов в полость матки.
Шанс наступления беременности в одном цикле ЭКО различается и колеблется в среднем от 40 до 58% в зависимости от причин бесплодия и возраста супругов.
Проведение программы ЭКО наиболее целесообразно при выраженном мужском бесплодии, при сочетанном факторе и иммунологическом бесплодии, и при бесплодии неясного генеза, когда традиционными методами обследования не удалось установить причину отсутствия беременности.
При сниженных показателях спермограммы оплодотворение проводится методом ИКСИ, т.е. специального отобранный сперматозоид с помощью микроманипуляционной техники вводится непосредственно в яйцеклетку. Это позволяет повысить шансы оплодотворения даже при тяжелом мужском бесплодии.
При отсутствии сперматозоидов в эякуляте (азооспермия) возможно получение сперматозоидов из придатков яичка и из яичка при помощи пункции (TESA, MESA), после чего также проводится ИКСИ.
В последние годы для лечения бесплодия используются различные донорские программы. При отсутствии сперматозоидов у партнера или отсутствии полового партнера возможно оплодотворение спермой донора (методом искусственной инсеминации или методом ЭКО).
При преждевременном истощении яичников (например, после неоднократных оперативных вмешательствах на яичниках) и у женщин в постменопаузе (когда процесс образования яйцеклеток прекращается в силу возраста) для наступления беременности могут быть использованы донорские яйцеклетки. Это позволяет женщине стать мамой даже в самых сложных случаях.
При невозможности вынашивания беременности (при пороках развития или при полном отсутствии матки; при наличии тяжелых сопутствующих заболеваний) можно прибегнуть к услугам суррогатной матери. При проведении подобной программы эмбрионы, полученные при слиянии яйцеклеток и сперматозоидов генетических родителей, переносятся в полость матки суррогатной матери для вынашивания.
Уже хорошо отработана технология криоконсервации, т.е. замораживания генетического материала (эмбрионов, спермы и яйцеклеток), с целью долгосрочного хранения для последующего использования.
К программе ЭКО прибегают не только пациентки, страдающие бесплодием.
Нередко в клинику ЭКО обращаются пары, которым нужна беременность ребенком определенного пола (эта необходимость возникает при генетических заболеваниях — например, при гемофилии, которая чаще диагностируется у мальчиков). В этом случае на эмбрионах до их переноса в полость матки проводится генетическое исследование (предимплантационная генетическая диагностика) и определяется принадлежность к тому или иному полу.
При проведении программы ЭКО возможна селекция (т.е. выбор) эмбрионов по резус-фактору. Эта процедура необходима резус-отрицательным пациенткам, у которых были случаи тяжелого резус-конфликта во время предыдущих беременностей. Благодаря проведению предимплатнационной диагностики в полость матки переносятся только резус-отрицательные эмбрионы. В этом случае беременность протекает без конфликта с организмом матери.
Аналогичным образом проводится генетическая диагностика на некоторые генетические заболевания (например, муковисцидоз). Теперь у семей, которые являются носителями мутаций муковисцидоза появилась реальная возможность рождения здоровых детей.
По медицинским вопросам обязательно предварительно проконсультируйтесь с врачом